Ekspert medyczny artykułu
Nowe publikacje
Odklejające zapalenie mieszków włosowych Kanko jako przyczyna łysienia plackowatego
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
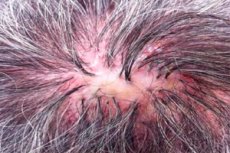
Zapalenie mieszków włosowych wyłysiałych (synonim: sycosiform atrophic folliculitis of the head (folliculitis sycosiformis atrophicans capitis, Hoffmann E. 1931) zostało po raz pierwszy opisane przez Quinquauda (Quinquaud Ch.E. 1889). Ta bardzo rzadka dermatoza jest przewlekłym bakteryjnym zapaleniem mieszków włosowych skóry głowy, które kończy się łysieniem zanikowym (stan pseudopelade; decalvo (łac.) - wyłysieć); mogą być dotknięte również inne obszary skóry, zwłaszcza te pokryte szczeciniastymi i długimi włosami. Podobny proces na twarzy, w okolicy wzrostu brody, opisany w tych samych latach, otrzymał inne nazwy: sycosis lupoides (sycosis lupoides, Brocq L., 1888); rumień bliznowaciejący sycosiform (ulerythema sycosiforme, Unna P., 1889; ovkr (grecki) = ule (łac.) = blizna); sycosiform zanikowe zapalenie mieszków włosowych (zapalenie mieszków włosowych sycosiforme athropicans barbae, Hoffmann E., 1931).
Tak więc różni naukowcy nadali tej samej dermatozy różne nazwy, w których wyróżniono główne, z ich punktu widzenia, charakterystyczne cechy: przewlekłe zapalenie mieszków włosowych, podobne w przebiegu i wynikach do tocznia rumieniowatego krążkowego (atrofia); rumień z objawami sykozopodobnymi i bliznowaceniem; przewlekłe zapalenie mieszków włosowych, podobne do sykozy, ale prowadzące do atrofii. Już w pierwszych opisach decalvansowego zapalenia mieszków włosowych i toczniowej sykozy ujawniono wspólne cechy dla obu dermatoz, determinujące ich objawy kliniczne: przewlekłe zapalenie mieszków włosowych, prowadzące bez krost i owrzodzeń do atrofii i uporczywego łysienia, wysoka oporność na terapię. Różnice dotyczą rozmieszczenia przewlekłego zapalenia mieszków włosowych (zapalenie mieszków włosowych zgrupowane w małe ogniska - w porównaniu z uformowanymi dużymi pojedynczymi ogniskami) i ich dominującej lokalizacji (na skórze głowy lub twarzy). Później okazało się, że oprócz skóry twarzy, sykoza toczniowa (LS) może dotyczyć również skóry głowy, a także skóry okolic łonowych i pachowych. Dopiero wiele lat później stało się ostatecznie jasne, że sykoza toczniowa opisana przez Broka nie jest samodzielną postacią nozologiczną, ale powiela tę samą chorobę - decalvans folliculitis jest unikalną i rzadką odmianą kliniczną.
Przyczyny zapalenia mieszków włosowych
Za czynnik sprawczy uważa się Staphylococcus aureus, dodatkowo możliwa jest kolonizacja mieszków włosowych przez mikroflorę Gram-ujemną. Jednak leczenie antybiotykami o szerokim spektrum działania daje tylko chwilowy efekt terapeutyczny, ściśle ograniczony czasem trwania kuracji. Potwierdza to dominującą rolę makroorganizmu, zmiany w jego reaktywności i spadek ochrony immunologicznej.
Patogeneza
Stan łojotokowy, obniżona odporność spowodowana cukrzycą, przewlekłe zapalenie nerek, dysproteinemia i inne czynniki prowadzące do supresji układu odpornościowego mogą predysponować do tej dermatozy. Opisano przypadki samoistnego wyleczenia zapalenia mieszków włosowych (DF) po usunięciu zębów próchniczych powikłanych zapaleniem przyzębia. Kolonizacja mieszków włosowych przez bakterie jest najprawdopodobniej jedynie ogniwem patogenetycznym. Powód, dla którego przewlekłe zapalenie mieszków włosowych kończy się zanikiem skóry i uporczywym łysieniem, pozostaje niejasny. U pacjentów z zapaleniem mieszków włosowych lub sykozą toczniową nowoczesne metody badawcze zawsze potrafią wykryć specyficzne i istotne zaburzenia w funkcjonowaniu układu odpornościowego, narządów wewnętrznych i innych układów organizmu.
Objawy zapalenia mieszków włosowych Kenco
Zapalenie mieszków włosowych zwykle występuje izolowanie na skórze głowy, głównie w okolicy skroniowej i ciemieniowej, zmiany w okolicy czołowej zlokalizowane są na granicy wzrostu włosów i przypominają ophiasis. W niektórych przypadkach dotknięte są również okolice pachowe i łonowe. Wykwity zapalnych guzków mieszkowych, rzadziej krost, zwykle nie powodują subiektywnych odczuć i dlatego są często widoczne. Wielkość elementów wysypki waha się od główki szpilki do soczewicy. W centrum elementy grudkowe i krostkowe są penetrowane przez niezmienione lub połamane włosy, a na ich obwodzie widoczna jest niewielka korona przekrwienia. Zapalenie mieszków włosowych charakteryzuje się wyjątkowo powolnym rozwojem; istnieją przez długi czas bez zauważalnej dynamiki i często nie kończą się utworzeniem krostki. Poszczególne krostki mieszkowe pojawiają się dopiero po długiej ewolucji grudek mieszkowych („wtórna krostka” według Mashkillysona LN, 1931). W centrum niewielkich skupisk ognisk stopniowo tworzy się łagodny zanik bliznowaty z uporczywą łysiną. Gdy kilka sąsiadujących ognisk się połączy, powstają większe ogniska łysienia bliznowatego, w obrębie których niekiedy zachowują się pojedyncze włosy. W strefie granicznej nadal pojawiają się nowe guzki mieszkowe i krosty, łuski, strupy, powodując powolny wzrost obwodowy. Tak więc decalvansowe zapalenie mieszków włosowych prowadzi do powstawania ognisk łysienia zanikowego o różnych rozmiarach i kształtach (stan pseudopelade). Przebieg dermatozy jest przewlekły, trwający wiele lat, a nawet dziesięcioleci. Czasami liczba nowych zapaleń mieszków włosowych pojawiających się w obwodzie ognisk łysienia zanikowego jest zredukowana do minimum. Decalvansowe zapalenie mieszków włosowych skóry głowy może być łączone z ogniskami figówki toczniowej (LS) na skórze twarzy lub w innych lokalizacjach.
Sykoza toczniowa dotyka głównie mężczyzn w średnim i podeszłym wieku. Zwykłą lokalizacją jednego lub dwóch ognisk LS są boczne powierzchnie owłosionych policzków, skronie, rzadziej - broda i górna warga (Milman IS, 1929). Zmiana jest najczęściej jednostronna i znajduje się w okolicy wzrostu włosów w okolicy skroniowej lub na policzku nad poziomymi i wstępującymi gałęziami żuchwy. Zmiana LS może występować izolowanie jako duża pojedyncza zmiana i na skórze głowy. Początkowo na tle przekrwienia w tym samym obszarze pojawiają się zgrupowane zapalne guzki mieszkowe i krostki, a także małe jasnożółte strupy i szarawe łuski zlokalizowane w mieszku, które można łatwo usunąć przez zeskrobanie. Elementy te łączą się i tworzą wyraźnie zdefiniowaną okrągłą lub owalną blaszkę zapalną o średnicy 2-3 cm lub większej, koloru czerwonego wina (jak w różycy) z płaskim bezbolesnym naciekiem u podstawy. Stopniowo w części centralnej skóra blednie, ścieńcza się, staje się gładka, pozbawiona włosów i lekko zapadnięta: rozwija się charakterystyczna cecha uformowanego ogniska sykozy toczniowej - zanik centralny. W jego obrębie nie pojawiają się już nowe wysypki, a pojedyncze włosy lub kępki włosów wyrastające z jednego lub kilku mieszków mogą nadal pozostać. Strefa obwodowa ogniska, o szerokości około 1 cm, jest lekko uniesiona, bardziej nasycona czerwonym kolorem i umiarkowanie nacieczona. Znajdują się w niej liczne grudki mieszkowe z rzadkimi krostkami mieszkowymi, z których część jest postrzegana jako pęcherzyki. W centrum tych elementów znajdują się nadal zachowane włosy, z których część jest odłamana, a także znaczna liczba łatwo usuwalnych strupów i łusek zlokalizowanych mieszkowo. Zmiana powoli zwiększa swoje rozmiary z powodu pojawienia się nowego zapalenia mieszków włosowych i pojedynczych krost mieszkowych w strefie obwodowej. Czasami wzrost zmiany przeważa w jednym z jej ognisk, co zmienia okrągłe kontury. Podczas diaskopii brzegu zmiany nie stwierdza się objawu „galaretki jabłkowej”. LS przebiega przewlekle przez wiele miesięcy i lat. Objawy kliniczne toczniowej sykozy skóry głowy są gładsze. W powstałej zmianie dominuje gładka, pozbawiona włosów strefa zanikowa. W godzinie obwodowej nie występuje uniesiony grzbiet, występują tylko pojedyncze, długotrwałe zapalenie mieszków włosowych i krostki otoczone wąskim obrzeżem przekrwienia, a także pojedyncze drobne łuski i strupy. Tak więc na skórze głowy objawy toczniowej sykozy i decalvanowego zapalenia mieszków włosowych są praktycznie nie do odróżnienia. Ogólny stan pacjentów nie jest zaburzony, subiektywne odczucia są zazwyczaj nieobecne, dolegliwości ograniczają się do defektu kosmetycznego.
Histopatologia
W naskórku występuje niewielka ogniskowa hiperkeratoza, postrzępione masy rogowe, wyraźna akantoza. Komórki warstwy kolczystej są ostro zmienione, szczególnie w dolnych rzędach, gdzie występują objawy wyraźnej dystrofii wakuolarnej. Otwory mieszków włosowych są znacznie rozszerzone, wypełnione masami rogowymi. W skórze właściwej występuje gęsty naciek limfohistiocytarny okołonaczyniowy i okołomieszkowy, rzadziej mastocyty plazmatyczne i neutrofile. W niektórych przypadkach naciek składa się prawie wyłącznie z komórek plazmatycznych. W końcowym stadium zanikowym obraz patomorfologiczny niewiele różni się od zmian charakterystycznych dla stanu pseudopelady w stadium późnym.
Diagnoza zapalenia mieszków włosowych Kenco
Na skórze głowy objawy zapalenia mieszków włosowych decalvana lub figówki toczniowej różnicuje się przede wszystkim od chorób, które objawiają się przewlekłym zapaleniem mieszków włosowych i krostami mieszkowymi i prowadzą do stanu pseudopelady. Dlatego też, gdy w centralnej części zmiany nie utworzył się zanik DF (lub LS), różnicuje się ją z grzybicą skóry głowy, w tym z tarczkową postacią favusa, pospolitą figówką, a później - z trądzikiem martwiczym, zapaleniem mieszków włosowych i zapaleniem okołomieszkowym ropnym i podminowującym głowę Hoffmanna, histiocytozą z komórek Langerhansa i erozyjną dermatozy krostkową. Ponieważ grudki i guzki mieszkowe na skórze głowy mogą przypominać przewlekłe zapalenie mieszków włosowych i krosty. Różnicuje się ją również od liszaja płaskiego mieszkowego, tocznia rumieniowatego, gruźlicy toczniowej, leiszmaniozy toczniowej i kiły gruźliczej. Badanie histologiczne typowych elementów wysypki (zapalenie mieszków włosowych, krostki itp.) z aktywnej strefy obwodowej zmiany skórnej stanowi istotną pomoc w ustaleniu ostatecznego rozpoznania.
Diagnostyka różnicowa z grzybicą skóry głowy. Powodem badania mikologicznego jest obecność łuszczenia się, zmienionych włosów, żółtych łusek strupowych, krost mieszkowych, zapalnych guzków mieszkowych i guzków, ropno-krwawych strupów z fragmentami włosów i ognisk łysienia bliznowaciejącego o różnej wielkości na skórze głowy. W przypadku występowania tych objawów, zwłaszcza u dzieci i osób starszych, wskazane jest wykluczenie grzybicy skóry głowy. Podczas badania innych obszarów skóry należy zwrócić uwagę na stan płytek paznokciowych rąk i stóp. Konieczne jest przeprowadzenie badania fluorescencyjnego włosów, badania mikroskopowego i kulturowego zmienionych włosów, skóry i paznokci, strupów, wydzieliny ropnej. Najszybsze i najbardziej pouczające jest badanie mikroskopowe zmienionych włosów (połamanych na poziomie skóry, mających wygląd „czarnych kropek”, a na wysokości 3-5 mm, z czapeczką u nasady, szarych, matowych, zdeformowanych w postaci „plamek”, „wykrzykników”). Wykrycie elementów grzybiczych, wyjaśnienie cech zmiany włosowej za jego pomocą pozwala lekarzowi zdiagnozować grzybicę skóry głowy i uzyskać pojęcie o rodzaju patogenu i prawdopodobnej epidemiologii choroby.
Sykoza toczniowa (LS, lub DF) różni się od sykozy pospolitej przewagą długotrwałego zapalenia mieszków włosowych, którego tylko niewielka część kończy się powstaniem krost mieszkowych, obecnością 1 lub 2 (przy DF - więcej) wyraźnie określonych ognisk o powolnym obwodowym wzroście i istnieniem w nich 2 stref (oprócz ognisk na skórze głowy): centralnej, szerokiej strefy zaniku bliznowaciejącego i obwodowej - wąskiej, serpiginizującej w postaci czerwonego grzbietu, gdzie tworzy się nowe zapalenie mieszków włosowych. Charakterystyczna lokalizacja LS jest również inna - okolica skroniowa i boczna powierzchnia policzka, skóra głowy i znacznie rzadziej - broda i górna warga, które są ulubione dla sykozy pospolitej. Należy również wziąć pod uwagę większą oporność DS (lub DF) na leczenie w porównaniu z sykozą pospolitą, a także różnice w obrazie patomorfologicznym. Aktywna strefa obwodowa skóry głowy w DF (lub DS), która jest ważna dla diagnostyki klinicznej i histologicznej, jest słabo wyrażona i reprezentowana jedynie przez pojedyncze zapalenie mieszków włosowych i krostki mieszkowe. W ten sposób zapalenie mieszków włosowych decalvans, lub sycosis toczniowa, różni się od wielu innych dermatoz skóry głowy, prowadząc do stanu pseudopelady.
Zapalenie mieszków włosowych typu Decalvans (lub lupoid sycosis) skóry głowy należy różnicować z trądzikiem martwiczym (NA) lub martwiczym zapaleniem mieszków włosowych o tej lokalizacji. Przy wspólnym pierwotnym erupcyjnym elemencie (zapalenie mieszków włosowych) i przewlekłym przebiegu tych rzadkich dermatoz różnią się one lokalizacją i rozmieszczeniem zapalenia mieszków włosowych, a także szybkością i cechami ich ewolucji. W przypadku DF lub LS, w przeciwieństwie do trądziku martwiczego, charakterystyczne są długotrwałe grudki mieszkowe o średnicy 2-5 mm, które powoli przekształcają się w pojedyncze krostki bez martwicy centralnej i brudnobrązowe martwicze strupy. W przypadku DF lub LS przewlekłe zapalenie mieszków włosowych jest grupowane, rozrasta się obwodowo i zlewa bez ropowicy, martwicy centralnej i świądu, co prowadzi do powstawania gładkich ognisk łysienia zanikowego (stan pseudopelady). W NU na przykład ulubioną lokalizacją jest skóra czoła wzdłuż granicy wzrostu włosów (obszar o szerokości kilku centymetrów na zewnątrz i wewnątrz linii włosów), okolice skroniowe, tył szyi, rzadko wysypka może rozprzestrzeniać się na uszy, nos, centralne obszary klatki piersiowej i plecy. W trądziku martwiczym zapalenie mieszków włosowych występuje u osób starszych zwykle na tle stanu łojotokowego, towarzyszy mu świąd i szybko przekształca się w elementy grudkowo-krostkowe, a następnie w grudkowo-krostkowe. Są one zawsze izolowane, oddzielone od siebie, nie rosną obwodowo i dlatego nie łączą się w większe ogniska. W NU purpurowoczerwone grudki mieszkowe i grudkowo-krostkowe o średnicy 2-4 mm szybko stają się martwicze w środku i pokryte są brudnobrązowymi martwiczymi strupami. Są ściśle przytwierdzone, utrzymują się przez długi czas, dlatego dominują w objawach klinicznych i są najbardziej charakterystyczne dla trądziku martwiczego lub martwiczego zapalenia mieszków włosowych. Po odpadnięciu strupów na skórze pozostają pojedyncze, wytłoczone, ospowate blizny, które przypominają blizny po gruźlicy gruźliczej lub gruźliczej kiły grupowej. Na skórze głowy blizny po NU są ledwo widoczne i nie prowadzą do powstania szybko wykrywalnych ognisk zaniku bliznowaciejącego. Zmiany histologiczne w tych dermatozach również się różnią. Osobliwością obrazu histologicznego w trądziku martwiczym jest umiejscowienie ropnia granulocytarnego z martwicą nabłonka lejka mieszka włosowego wewnątrz mieszka. Naciek okołomieszkowy składa się z neutrofili, limfocytów i komórek tucznych; w obwodowej strefie zapalnej występują zakrzepy naczyniowe.
Początkowe objawy zapalenia mieszków włosowych i okołomieszkowego zapalenia ropnego i podminowania Hoffmanna (FPAP) skóry głowy mogą przypominać zapalenie mieszków włosowych decalvansa (DF, lub lupoid sycosis). Jednak z ukształtowanymi objawami klinicznymi te dermatozy mają niewielkie podobieństwo, które ogranicza się jedynie do przewlekłego zapalenia mieszka włosowego i długiego, uporczywego przebiegu, prowadzącego do łysienia bliznowaciejącego. Głębokość zmiany, zmiany zapalne w okolicy mieszka włosowego, główny element wysypki i jego ewolucja są różne. W przypadku DF (lub LS) powierzchowne przewlekłe zapalenie mieszków włosowych skóry głowy grupuje się i łączy w ogniska bez ropowicy, bez tworzenia podskórnych węzłów ropnych i bez tworzenia przetokowych otworów z ropno-krwawą wydzieliną i strupami. W centralnym, największym obszarze zmiany tworzy się gładka, błyszcząca, cienka zanikowa blizna (stan pseudopelady). W strefie brzeżnej zmiany dominują grudki mieszkowe z pojedynczymi krostami i obwódką przekrwienia na ich obwodzie, a także łatwo odrywające się łuski i strupy. W FPAP, w przeciwieństwie do DF (lub LS), dominującym elementem wysypki są głębokie węzły o średnicy od 0,5 do 1,5 cm, które łączą się, ropnieją i perforują tkanki. Powstają w wyniku rozwoju głębokiego ropnego i podminującego zapalenia mieszków włosowych i zapalenia okołomieszkowego. Gdy węzły ropnieją, tworzą się liczne podskórne przetoki, które wydają się podminowywać skórę i otwierają się na powierzchni licznymi otworami. Przy ucisku naciekającego obszaru o nierównej powierzchni, z kilku oddalonych od siebie otworów przetokowych jednocześnie wydostaje się ropna i krwawa wydzielina, co jest uważane za charakterystyczne dla tej rzadkiej dermatozy. Warto zauważyć, że głęboko (do hełmu ścięgna) penetrująca zmiana nie towarzyszy wyraźne przekrwienie skóry głowy i pozostaje lekko bolesna. FPAP występuje tylko u mężczyzn w wieku 20-30 lat z wyraźnym stanem łojotokowym. W niektórych przypadkach dermatoza ta łączy się z trądzikiem kulistym i odwróconym. Po bliznowaceniu pojedynczych ognisk FPAP pozostaje nie tylko łysienie zanikowe, ale także przerostowe, nierówne blizny, szczególnie w okolicy potylicznej.
W niektórych przypadkach histiocytoza komórek Langerhansa skóry głowy jest klinicznie bardzo podobna do objawów dewaluacyjnego zapalenia mieszków włosowych, czyli toczniowej sykozy, tej lokalizacji. Choroby te mają charakter przewlekły, stale postępujący i prowadzący do stanu pseudopelady, w którym charakterystyczne objawy poprzedniej dermatozy nie są zachowane. U niektórych pacjentów uszkodzenie skóry głowy przez histiocytozę jest izolowane, ale częściej jest fragmentem zmian układowych wywołanych przez proliferację komórek Langerhansa w skórze i widocznych błonach śluzowych lub proliferację makrofagów w innych tkankach (w kościach, ośrodkowym układzie nerwowym, w wątrobie, wewnątrzoczodołowo itp.). W tych przypadkach, oprócz typowych objawów histiocytozy na skórze (mogą one również przypominać objawy innych dermatoz: choroby Dariera, zapalenia mieszków włosowych decalvansa, trądziku martwiczego itp.), występują inne charakterystyczne objawy tej bardzo rzadkiej choroby. Tak więc najczęściej występują zmiany płucne, ogniska destrukcji w kościach (zwłaszcza czaszki), uszkodzenie tylnego płata przysadki mózgowej (objawiające się objawami moczówki prostej), wytrzeszcz spowodowany retrobulbarnym naciekaniem tkanki tłuszczowej, uszkodzenie błony śluzowej jamy ustnej (naciekanie i obrzęk dziąseł, owrzodzenia, rozchwianie i utrata zębów). W niektórych przypadkach objawy kliniczne DF i histiocytozy skóry głowy są bardzo podobne.
Przy dużym podobieństwie objawów klinicznych tych dermatoz na skórze głowy można wyróżnić pojedyncze objawy, które nie są charakterystyczne dla DF. Najbardziej znaczącą różnicą jest obecność w strefie aktywnej histiocytozy skóry głowy elementów grudkowo-krostkowych i krostkowych, które nie są związane z mieszkami włosowymi, a także pojedynczych powierzchownych nadżerek i owrzodzeń o wydłużonym kształcie, które ujawniają się po odpadnięciu strupów. Te lekko bolesne powierzchowne ubytki mają wydłużony kształt (do 0,5 cm szerokości i do 1 cm długości), nierówną powierzchnię i nieznacznie wystają ponad poziom skóry. Ewolucja tych elementów prowadzi do rozwoju obszarów zaniku skóry o różnych rozmiarach i kształtach, zlokalizowanych na obwodzie ciągłej zanikowej zmiany łysienia, czasami w postaci koronki, co powoduje: znaczne przerzedzenie włosów w tej strefie. Być może u niektórych pacjentów z DF, u których rozpoznano chorobę bez potwierdzenia histologicznego.
Oprócz zapalenia mieszków włosowych (DF), toczeń rumieniowaty krążkowy prowadzi również do stanu pseudopelady. W fazie aktywnej dermatozy różnią się różnymi typami pierwotnego elementu wysypki. W DF pierwotnym elementem wysypki jest mała grudka zapalna pęcherzykowa (o średnicy 2-5 mm), której ewolucja nie zawsze kończy się utworzeniem krostki pęcherzykowej. W centrum elementy te są przebite przez włos (czasem odłamany), a na obwodzie występuje wąska korona przekrwienia. Zdrapywanie wysypki nie powoduje silnego bólu, a szarawe łuski i jasnożółte strupy pęcherzykowe łatwo oddzielają się od dotkniętej powierzchni. W centralnej części zmiany dochodzi do powierzchownego zaniku skóry z wypadaniem włosów bez tworzenia się w jej obrębie nowych wysypek. DF charakteryzuje się długim, przewlekłym przebiegiem niezależnie od pory roku i brakiem zaostrzeń po nasłonecznieniu. Zmiana jest często izolowana, bez ognisk w innych lokalizacjach. W typowych przypadkach tocznia rumieniowatego krążkowego pierwotnym elementem wysypki jest punkt zapalny, który przekształca się w blaszkę z hiperkeratozą, prowadzącą do zaniku. Na jego powierzchni znajdują się mocno przytwierdzone hiperkeratotyczne łuski z nierównomiernie rozmieszczonymi rogowymi czopami. Zdrapywanie zmian jest bolesne, łuski z trudem oddzielają się od powierzchni. Wzdłuż obwodu rozwijających się zmian znajduje się przekrwiony brzeg, a w centrum stosunkowo szybko rozwija się zanik skóry z teleangiektazjami i wypadaniem włosów. Nawroty dermatozy często występują na starych zanikowych obszarach skóry. Oprócz skóry głowy zmiany tocznia rumieniowatego występują zwykle na małżowinach usznych, grzbiecie nosa, jarzmowej części policzków itp. W przypadku tych dermatoz zmiany histologiczne w zmianach również różnią się znacząco.
Zapalenie mieszków włosowych (lub figówka toczniowa) różni się od liszaja ruber decalvans folicular decalvans pojawieniem się pierwotnego elementu erupcyjnego, który można zauważyć tylko w aktywnej fazie choroby. Na obrzeżach zmiany zanikowej łysienia w DF występują małe grudki zapalne mieszków włosowych o długiej ewolucji, prowadzące do pojedynczych krost mieszkowych. Porażenie skóry głowy przez te dermatozy jest zwykle izolowane, rzadko figówka toczniowa (lub DF) może również dotyczyć okolicy skroniowej i bocznej powierzchni policzków. W liszaju ruber decalvans folicular decalvans pierwotnym elementem erupcyjnym jest mała, mieszkowata, stożkowata grudka z rogowym kolcem w środku, prowadząca do łysienia zanikowego. Wykrycie zmian charakterystycznych dla liszaja płaskiego na innych obszarach skóry (w tym pachowych i łonowych), na błonie śluzowej jamy ustnej i paznokciach ułatwia wstępną diagnozę. Ważne jest potwierdzenie rozpoznania poprzez badanie histologiczne zmienionej chorobowo skóry; zmiany patomorfologiczne w tych dermatozach zostały opisane wcześniej.
Ognisko decalvans folliculitis (DF, lub luposus sycosis-LS) różni się od luposus tuberculosis skóry (postać serpiginizująca) pierwotnym elementem wysypki. Gruźlica toczniowa (LT), która rzadko atakuje skórę głowy, charakteryzuje się płaskimi, zlewającymi się guzkami, o żółtoczerwonym kolorze, miękkiej konsystencji z pozytywnym objawem „galaretki jabłkowej” podczas diaskopii. Guzki nie są związane z mieszkami włosowymi i nie występują krosty. W przypadku DF (lub LS) w strefie granicznej ogniska wokół grudek mieszkowych i pojedynczych krost przekrwienie jest bardziej wyraźne w postaci wąskiej granicy, a w strefie centralnej występuje gładki, powierzchowny zanik skóry z łysieniem bez nowych aktywnych wysypek. W LT, które często lokalizuje się na twarzy, na tle zaniku skóry pojawiają się świeże gruźliczki (nawroty na bliznach), możliwe jest również owrzodzenie, co nie zdarza się w przypadku DF (ani LS). Dermatozy mają różne obrazy histologiczne. DF charakteryzuje się wewnątrzmieszkowymi mikroropniami i okołomieszkowymi, głównie limfohistiocytarnymi naciekami w skórze właściwej. W LT gruźliczy ziarniniak jest zlokalizowany w skórze właściwej i składa się z skupisk komórek nabłonkowych z ogniskami martwicy, kilku komórek olbrzymich zlokalizowanych między komórkami nabłonkowymi oraz trzonu komórek limfoidalnych na obwodzie.
Skóra głowy prawie nigdy nie jest dotknięta leiszmaniozą, ponieważ włosy chronią przed ukąszeniami komarów. Jednak infekcja może wystąpić na linii włosów, co prowadzi do rozwoju późnej leiszmaniozy wrzodziejącej (antroponotycznej), ostrej martwiczej (odzwierzęcej) leiszmaniozy, a jeszcze rzadziej przewlekłej toczniowej (gruźliczej) skórnej leiszmaniozy (LLC). Wszystkie formy choroby powodują powstanie blizny i uporczywe łysienie w jej obrębie. Objawy toczniowej postaci skórnej leiszmaniozy mogą przypominać zmiany zapalne mieszków włosowych decalvansa (lub toczniową sykozę). Przy ich różnicowaniu konieczne jest określenie rodzaju pierwotnego elementu wykwitu, ustalenie na podstawie wywiadu, czy pacjent wcześniej mieszkał na terenach endemicznych dla leiszmaniozy i czy w przeszłości chorował na skórną leiszmaniozę. W przeciwieństwie do DF (LS), LLK charakteryzuje się małymi żółtobrązowymi guzkami, które nie są związane z mieszkami włosowymi i pojawiają się wokół bliznowaciejącego lub zabliźnionego leiszmaniozy. Guzki są zwykle zlokalizowane na twarzy i są całkowicie identyczne pod względem wielkości, koloru, konsystencji i pozytywnego objawu „galaretki jabłkowej” z objawami klinicznymi płaskiej postaci tocznia gruźliczego skóry. Dlatego DF (LS) jest inaczej różnicowany od toczniowej leiszmaniozy skóry w taki sam sposób, jak od tocznia gruźliczego. Badanie histologiczne ujawnia ziarniniak w ognisku LLK, ale niewielka ilość patogenu w tej rzadkiej postaci choroby komplikuje diagnozę. Leiszmanię można wykryć w ognisku LLK poprzez powtarzane badanie bakterioskopowe cienkich rozmazów przygotowanych ze zeskrobiny tkanki gruźliczej i barwionych metodą Giemsy-Romanovsky'ego.
Decalvans folliculitis (lub DF) różni się od serpiginizing tuberculous kiphilid skóry głowy (BS) pierwotnym elementem erupcji i jego odmienną ewolucją. W przypadku DF w strefie obwodowej zmiany chorobowej występują małe (2-5 mm) zapalne grudki mieszkowe i pojedyncze krostki mieszkowe, łuski, strupy. W przypadku gruźliczego serpiginizing kiphilid w części obwodowej zmiany chorobowej widoczne są guzki wielkości soczewicy, ciemnoczerwone, gładkie, półkuliste, gęste, niezwiązane z mieszkami włosowymi. Wzdłuż krawędzi zmiany chorobowej są one ściśle zgrupowane i zlewają się, niektóre z nich owrzodziałe, tworząc okrągłe i owalne wrzody o grzbietopodobnych, stromo załamujących się krawędziach, tłustym dnie lub krwawych strupach na powierzchni. Takie objawy nie występują w przypadku DF (lub LS), podobnie jak ciągła, nierówna, komórkowa blizna zanikowa z falistymi zarysami i pigmentacją wzdłuż obwodu, która pozostaje po bliznowaceniu kiłowym. Zmiany patomorfologiczne w zmianach również się różnią. W przypadku kiły gruźliczej, w przeciwieństwie do DF, w skórze właściwej znajduje się naciek ziarniniakowy.
Dermatoza erozyjna krostkowa skóry głowy jest bardzo rzadką chorobą o nieznanej etiologii, niedawno opisaną u starszych kobiet. Dermatoza ma przewlekły, nawracający przebieg i prowadzi również do stanu pseudopelady. Jednak objawy kliniczne EPD i DF różnią się. Tak więc w przypadku EPD na skórze głowy pojawiają się płaskie krostki niezwiązane z mieszkami włosowymi, erozyjne-wrzodziejące ubytki skóry oraz ropne-krwawe strupy. Należy również wziąć pod uwagę, że DF, czyli LS, dotyka zarówno kobiety, jak i mężczyzn po okresie dojrzewania. Obraz patomorfologiczny tych dermatoz jest również różny. W przeciwieństwie do mikroropni wewnątrzmieszkowych z okołomieszkowymi i okołonaczyniowymi naciekami limfohistiocytarnymi w skórze właściwej, charakterystycznymi dla DF, w EG niespecyficznemu zapaleniu w skórze właściwej towarzyszy martwica naskórka i jego przydatków, akantoza i krostki podrogowe. W nacieku skórnym dominują komórki plazmatyczne; w początkowej fazie występują objawy leukocytoklastycznego zapalenia naczyń. Jednak bezpośrednia immunofluorescencja jest zwykle ujemna.
Leczenie pacjentów z zapaleniem mieszków włosowych wywołanym przez decalvana
Pacjenci z podejrzeniem decalvans folliculitis (lub lupoid sycosis) powinni zostać szczegółowo zbadani w celu potwierdzenia diagnozy (w tym biopsji dotkniętej skóry) i ustalenia specyficznej patogenezy obniżonej odporności (przewlekłe ogniska zakażenia, zdekompensowana cukrzyca, przewlekłe zapalenie nerek, dysproteinemia itp.). Ogólne i zewnętrzne leczenie pacjentów z tą dermatozą zasadniczo niewiele różni się od leczenia pospolitej (gronkowcowej) sycosis. Antybiotyki przepisuje się ogólnoustrojowo, biorąc pod uwagę tolerancję pacjenta i wrażliwość flory bakteryjnej. Zewnętrznie stosuje się środki antyseptyczne, dezynfekujące, przeciwdrobnoustrojowe: 0,1% roztwór biglukonianu chlorheksydyny, roztwór dioksydyny, 0,01% roztwór miramistiny, roztwór Fukortsinu, a także 2% mupirocyny lub 10% mafenidu w postaci maści itp. W aktywnej strefie obwodowej zmiany usuwa się włosy z dotkniętych mieszków włosowych. Jeśli środki te nie są wystarczająco skuteczne, zaleca się przepisanie antybiotyków łączonych z glikokortykosteroidem w postaci sprayu, balsamu lub kremu. Leczenie jest przepisywane pacjentom w okresie zaostrzeń, jest prowadzone przez długi czas, w kursach, ze zmianą leków. Obecnie na zmiany prawie nigdy nie przepisuje się terapii rentgenowskiej, która była stosowana wcześniej z dobrym, choć nie zawsze długotrwałym efektem terapeutycznym. Porównanie wzorów-kopii zmian w dynamice pozwala na terminowe określenie postępu choroby i wyznaczenie racjonalnej terapii.
Taktyka lekarza w przypadku pseudopelady
Podczas badania pacjenta z pseudopeladą podstawowym zadaniem jest ustalenie nozologicznej formy dermatozy, która doprowadziła do ogniskowego zanikowego łysienia. Racjonalne jest najpierw wykluczenie tych chorób, które najczęściej prowadzą do stanu pseudopelady: zanikowych form liszaja płaskiego, tocznia rumieniowatego krążkowego lub rozsianego, twardziny, decalvans folliculitis, zanikowych form grzybicy skóry itp. W drodze do diagnozy lekarz spodziewa się trudności ze względu na szereg obiektywnych czynników. Tak więc w niektórych przypadkach aktywne objawy dermatozy na skórze głowy są nieobecne lub mało informatywne. Może to być spowodowane początkiem remisji choroby lub jej utajonym („tlącym się”) przebiegiem. Przy dominującym uszkodzeniu głębokich warstw skóry właściwej głowy zmiany zapalne na powierzchni skóry są ledwo zauważalne. Dlatego charakterystyczne objawy różnych dermatoz zanikowych w tej lokalizacji ulegają wygładzeniu, co powoduje zmniejszenie ich różnic klinicznych. Częstą i dominującą wysypką jest ogniskowy zanik skóry z łysieniem. To obiektywnie komplikuje diagnozę dermatozy, która doprowadziła do rozwoju pseudopelady, zwłaszcza w przypadkach, gdy jest ona ograniczona do skóry głowy.
Do postawienia diagnozy wymagane są dane z wywiadu, obiektywne badanie nie tylko skóry głowy, ale także reszty powierzchni skóry, a także włosów, paznokci, widocznych błon śluzowych oraz badania laboratoryjne (głównie mikologiczne i histologiczne). Na podstawie danych z wywiadu ustala się wiek pacjenta, w którym zauważono ogniskowe zanikowe łysienie. Zatem istnienie wady skóry głowy od urodzenia i brak progresji w przyszłości pozwala podejrzewać wadę rozwojową - wrodzoną aplazję skóry. Niektóre genodermatozy często występują u dzieci i mogą prowadzić do stanu pseudopelady (na przykład wrodzona i pospolita rybia łuska, wrodzona pęcherzowa dystroficzna epidermoliza, nietrzymanie barwnika (u dziewczynek) lub rogowacenie mieszkowe Siemensa (u chłopców) itp.).
Podczas badania dotkniętej chorobą skóry głowy szczególną uwagę zwraca się na obszar graniczący z ogniskiem łysienia zanikowego, a także na pozostałe kępki włosów w obszarze pseudopelady. W aktywnej fazie choroby w tych obszarach można znaleźć typowy element wysypki pierwotnej i wysypki wtórne. Lekarz musi stale ustalać morfologię elementów wysypki pierwotnej i wtórnej oraz ich cechy charakterystyczne (kolor, wielkość, kształt, połączenie z mieszkiem włosowym, obecność kolca rogowego w środku, możliwe zmiany włosów itp.). W przypadkach, w których nie można wykryć elementu wysypki pierwotnej, ważne jest zbadanie wysypek wtórnych (erozje lub owrzodzenia, strupy - ropne, krwawe, surowicze lub martwicze itp.), które są konsekwencją ewolucji elementu pierwotnego, a zatem pośrednio pomagają w jego ustaleniu. Biorąc pod uwagę rodzaj elementu pierwotnego wysypki, przeprowadza się diagnostykę różnicową wśród dermatoz, które objawiają się takimi samymi lub podobnymi wysypkami (patrz algorytmy diagnostyczne dla dermatoz prowadzących do stanu pseudopelady).
Po przeprowadzeniu obiektywnego badania okolicy pseudopelady i sformułowaniu wstępnej opinii na temat genezy pierwotnej dermatozy, lekarz przystępuje do dokładnego badania pacjenta. Badana jest cała powierzchnia skóry, stan jej przydatków i widoczne błony śluzowe. Jeśli wysypki są wykrywane w innych lokalizacjach (poza skórą głowy), ustala się ich morfologię i nozologię. Poza skórą głowy dermatozy zanikowe zachowują charakterystyczne cechy kliniczne. Dotyczy to w równym stopniu zmian patomorfologicznych skóry. W zależności od objawów klinicznych przeprowadzane są niezbędne badania laboratoryjne (mykologiczne, bakteriologiczne, histologiczne, immunologiczne itp.).
W zdecydowanej większości przypadków stan pseudopelady i zmiany skórne w innych lokalizacjach są spowodowane tą samą dermatozy. Dlatego wyjaśnienie morfologii i nozologii wysypek na skórze gładkiej (lub błonie śluzowej) praktycznie przesądza o rozpoznaniu choroby podstawowej, która doprowadziła do pseudopelady. W każdym przypadku postępującej pseudopelady konieczne jest badanie histologiczne dotkniętej skóry, ponieważ nie jest możliwe ustalenie wiarygodnej diagnozy na podstawie samego obrazu klinicznego. Wskazane jest wykonanie biopsji skóry w obszarze, w którym występują charakterystyczne pierwotne elementy wysypki. Wniosek na temat struktury patomorfologicznej pierwotnego elementu wysypki jest ważnym i decydującym ogniwem w weryfikacji diagnozy.

