Ekspert medyczny artykułu
Nowe publikacje
Złamanie górnej szczęki
Ostatnia recenzja: 07.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
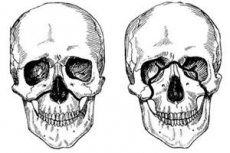
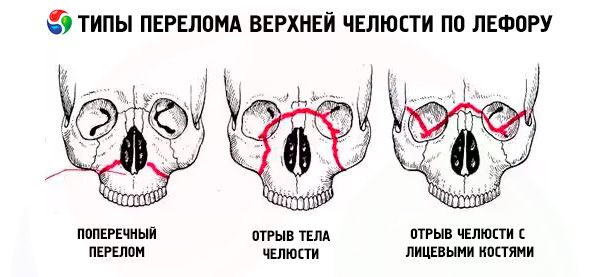
Złamanie szczęki zwykle przebiega wzdłuż jednej z trzech typowych linii najmniejszego oporu opisanych przez Le Fort: górnej, środkowej i dolnej. Są one powszechnie nazywane liniami Le Fort (Le Fort, 1901).
- Le Fort I - dolna linia, biegnie od podstawy otworu gruszkowatego poziomo i z powrotem do wyrostka skrzydłowego kości klinowej. Ten typ złamania został po raz pierwszy opisany przez Guerina, a Le Fort również wspomina o nim w swojej pracy, więc złamanie wzdłuż dolnej linii powinno być nazywane złamaniem Guerina-Le Fort.
- Le Fort II - linia pośrodkowa, przechodzi poprzecznie przez kości nosowe, dno oczodołu, margines podoczodołowy, a następnie w dół wzdłuż szwu jarzmowo-szczękowego i wyrostka skrzydłowego kości klinowej.
- Le Fort III to górna linia o najmniejszej wytrzymałości, przechodząca poprzecznie przez podstawę kości nosowych, dno oczodołu, jego zewnętrzną krawędź, łuk jarzmowy i wyrostek skrzydłowy kości klinowej.
W przypadku złamania Le Fort I, ruchomość dotyczy tylko łuku zębowego szczęki górnej wraz z wyrostkiem podniebiennym; w przypadku złamania Le Fort II, ruchomość dotyczy całej szczęki górnej i nosa, a w przypadku złamania Le Fort III, ruchomość dotyczy całej szczęki górnej wraz z nosem i kośćmi jarzmowymi. Wskazana ruchomość może być jednostronna lub obustronna. W przypadku jednostronnych złamań szczęki ruchomość odłamu jest mniej wyraźna niż w przypadku złamań obustronnych.
Złamaniom szczęki górnej, zwłaszcza wzdłuż linii Le Fort III, często towarzyszą uszkodzenia podstawy czaszki, wstrząsy mózgu, stłuczenia lub ucisk mózgu. Jednoczesne uszkodzenie szczęki i mózgu jest często wynikiem ciężkich i poważnych urazów: uderzenia w twarz ciężkim przedmiotem, ucisku, upadku z dużej wysokości. Stan chorych ze złamaniem szczęki górnej znacznie pogarszają uszkodzenia ścian zatok przynosowych, części nosowej gardła, ucha środkowego, opon mózgowych, przedniego dołu czaszki z wbitymi w niego kośćmi nosowymi oraz ścian zatoki czołowej. W wyniku złamania ścian tej zatoki lub sitowego błędnika może dojść do rozedmy tkanki podskórnej w oczodole, czole i policzku, która objawia się charakterystycznym objawem trzeszczenia. Często obserwuje się zmiażdżenie lub pęknięcie tkanek miękkich twarzy.
 [ 1 ]
[ 1 ]
Objawy złamania górnej szczęki
Złamaniom podstawy czaszki towarzyszą objawy „krwawych okularów”, podspojówkowe podtopienia (nasiąkanie krwią), krwiak zauszny (w przypadku złamania środkowego dołu czaszki), krwawienie, a zwłaszcza wodnisty wyciek z ucha i nosa, dysfunkcja nerwów czaszkowych i ogólne zaburzenia neurologiczne. Najczęściej uszkodzone są gałęzie nerwu trójdzielnego, twarzowego i okoruchowego (utrata czucia, zaburzenia mimiki twarzy, ból przy poruszaniu gałkami ocznymi w górę lub na boki itp.).
Duże znaczenie diagnostyczne ma szybkość powstawania krwiaków: szybka - świadczy o ich miejscowym pochodzeniu, a wolna - trwająca 1-2 dni - jest charakterystyczna dla krwawienia pośredniego, głębokiego, czyli złamania podstawy czaszki.
Diagnostyka złamań szczęki górnej, w porównaniu z urazami szczęki dolnej, jest zadaniem trudniejszym, ponieważ często towarzyszy im szybko narastający obrzęk tkanek miękkich (powiek, policzków) i krwotoki wewnątrztkankowe.
Najbardziej typowe objawy złamania szczęki górnej:
- wydłużenie lub spłaszczenie środkowej części twarzy na skutek przesunięcia oderwanej żuchwy w dół lub do wewnątrz (do tyłu);
- ból przy próbie zamknięcia zębów;
- wada zgryzu;
- krwawienie z nosa i ust.
Ten ostatni jest szczególnie wyraźny w złamaniach wzdłuż linii Le Fort III. Ponadto złamania szczęki górnej są często wklinowane, co utrudnia wykrycie głównego objawu złamania jakiejkolwiek kości - przemieszczenia odłamów i ich patologicznej ruchomości. W takich przypadkach diagnozę może ułatwić spłaszczenie środkowej trzeciej części twarzy, wada zgryzu i objaw schodkowy, ujawniany palpacją krawędzi oczodołów, łuków jarzmowych i wyrostków jarzmowo-zębodołowych (obszar, w którym łączą się wyrostki jarzmowe szczęki górnej i wyrostki szczękowe kości jarzmowej) i spowodowany naruszeniem integralności tych formacji kostnych.
Aby zwiększyć dokładność diagnozy złamań szczęki górnej, należy wziąć pod uwagę ból podczas palpacji następujących punktów, odpowiadających obszarom zwiększonej rozciągliwości i ucisku kości:
- nosowa górna - u nasady nosa;
- dolna nosowa - u nasady przegrody nosowej;
- nadoczodołowe - wzdłuż górnej krawędzi oczodołu;
- zewnątrzoczodołowe - na zewnętrznym brzegu oczodołu;
- podoczodołowe - wzdłuż dolnej krawędzi oczodołu;
- jarzmowy;
- łukowaty - na łuku jarzmowym;
- bulwiasty - na guzku szczęki górnej;
- jarzmowo-zębodołowy - powyżej okolicy 7 zęba górnego;
- psi;
- podniebienny (punkty te należy wyczuć z boku jamy ustnej).
Objawy ruchomości odłamów szczęki górnej i „pływającego podniebienia” można zidentyfikować następująco: lekarz chwyta przednią grupę zębów i podniebienie palcami prawej ręki, a lewą rękę kładzie na policzkach od zewnątrz; następnie wykonuje lekkie ruchy kołyszące do przodu-w dół i do tyłu. W przypadku złamań wbitych nie można w ten sposób określić ruchomości odłamu. W takich przypadkach konieczne jest palpacyjne badanie wyrostków skrzydłowych kości klinowych; w takim przypadku pacjent zwykle odczuwa ból, zwłaszcza w przypadku złamań wzdłuż linii Le Fort II i III, czasami towarzyszy mu szereg wyżej wymienionych objawów złamania podstawy czaszki, sitowego błędnika, kości nosowych, dolnych ścian oczodołów i kości jarzmowych.
U pacjentów z urazami szczęki górnej i kości czołowej możliwe są złamania ścian zatok szczękowych, żuchwy i kości jarzmowych, sitowego błędnika i przegrody nosowej. Dlatego przy łączonych złamaniach podstawy czaszki, szczęki górnej, kości jarzmowych, przegrody nosowej i kości łzowych może wystąpić intensywne łzawienie i wodnisty wyciek z nosa i uszu.
Połączenie złamań szczęki górnej z urazowym uszkodzeniem innych części ciała w większości przypadków objawia się klinicznie szczególnie ciężkim zespołem wzajemnego zaostrzenia i nakładania się. Pacjentów z takim połączeniem należy zakwalifikować do ofiar ze zwiększonym ryzykiem rozwoju ogólnych powikłań septycznych nie tylko w okolicy szczękowo-twarzowej, ale także w innych ogniskach uszkodzeń o odległej lokalizacji (w wyniku przerzutów zakażenia), w tym zamkniętych, które nie mają bezpośredniego połączenia anatomicznego ze szczękami, jamą ustną, twarzą.
U wielu pacjentów ze złamaniami szczęki górnej występuje pewnego stopnia zapalenie nerwu podoczodołowego gałęzi nerwu trójdzielnego; u niektórych ofiar utrzymuje się przedłużone osłabienie pobudliwości elektrycznej zębów po stronie urazu.
Pewne znaczenie diagnostyczne ma wykrycie palpacyjne nieprawidłowości w obrębie brzegów oczodołu (schodkowatych wypustek), wyrostków jarzmowo-zębodołowych, szwów nosowo-wargowych, a także zmian w obrębie brzegów szczęki górnej podczas zdjęć rentgenowskich w projekcjach osiowej i czołowej.
Skutki złamań szczęki
Wynik złamań szczęki zależy od wielu czynników: wieku i ogólnego stanu poszkodowanego przed urazem, obecności zespołu wzajemnego pogorszenia, sytuacji środowiskowej w miejscu stałego zamieszkania poszkodowanego; w szczególności od obecności nierównowagi pierwiastków mineralnych w wodzie i pożywieniu (GP Ruzin, 1995). Tak więc, według GP Ruzina, u mieszkańców różnych rejonów obwodu iwanofrankiwskiego przebieg złamań i charakter badanych procesów metabolicznych są niemal identyczne i można je uznać za optymalne, podczas gdy w obwodzie amurskim proces regeneracji tkanki kostnej i reakcje metaboliczne przebiegają wolniej. Częstotliwość i charakter powikłań zależą od okresu adaptacji osobnika w tym rejonie. Wykorzystane przez niego wskaźniki: wskaźnik reakcji zapalnej (IRI), wskaźnik metaboliczny (MI), wskaźnik regeneracji (RI) - pozwalają na analizę całokształtu zmian badanych wskaźników nawet w przypadkach, gdy zmiany w każdym z nich nie wykraczają poza normy fizjologiczne. Dlatego wykorzystanie wskaźników IVR, MI i RI pozwala przewidzieć przebieg złamania, rozwój powikłań zapalno-zakaźnych, opracować plan leczenia pacjenta w celu optymalizacji procesów metabolicznych, zapobiegania powikłaniom i monitorowania jakości leczenia z uwzględnieniem cech pacjenta i warunków zewnętrznych. Przykładowo dla obwodu iwanofrankiwskiego wartości krytyczne wskaźników wynoszą: IVR - 0,650, MI - 0,400, RI - 0,400. W przypadku uzyskania niższych wartości konieczne jest leczenie korekcyjne. Optymalizacja metaboliczna nie jest wymagana, jeśli IVR> 0,6755, MI> 0,528, RI> 0,550. Autor ustalił, że w różnych regionach wartości wskaźników mogą się różnić w zależności od warunków medyczno-geograficznych i biogeochemicznych, które należy wziąć pod uwagę przy ich analizie. Zatem w obwodzie amurskim wartości te są niższe niż w obwodzie iwanofrankowskim. Dlatego wskazane jest przeprowadzenie oceny IVR, MI i RI łącznie z badaniem klinicznym i radiologicznym pacjenta w ciągu pierwszych 2-4 dni po urazie - w celu określenia początkowego poziomu potencjału regeneracyjnego i zalecenie niezbędnej terapii korygującej, w 10-12 dniu - w celu wyjaśnienia prowadzonego leczenia, w 20-22 dniu - w celu analizy wyników leczenia i przewidzenia charakterystyki rehabilitacji.
Według GP Ruzina, w regionach z warunkami hipo- i dyskomfortu, obecnością nierównowagi składników mineralnych i składu aminokwasowego białek w okresie adaptacji, konieczne jest włączenie anaboliki i adaptogenów do kompleksu leczniczego. Spośród wszystkich czynników fizycznych, które stosował, promieniowanie laserowe miało najbardziej wyraźny pozytywny wpływ.
Na podstawie swoich badań autor podsumowuje praktyczne zalecenia w następujący sposób:
- Wskazane jest wykorzystanie testów charakteryzujących stan metabolizmu i procesów naprawczych: wskaźnika odpowiedzi zapalnej (IRI), wskaźnika metabolicznego (MI), wskaźnika regeneracji (RI).
- Jeżeli IVR wynosi poniżej 0,675, konieczne jest zastosowanie antybiotyków osteotropowych; jeżeli IVR wynosi powyżej 0,675, przy odpowiednim i odpowiednim unieruchomieniu, antybiotykoterapia nie jest wskazana.
- Jeżeli wartości MI i RI są mniejsze niż 0,400, konieczne jest zastosowanie terapii obejmującej kompleks leków i środków stymulujących metabolizm białek i minerałów.
- Przy niskich wartościach IVR stosowanie miejscowych zabiegów termicznych (UHF) jest przeciwwskazane do czasu ustąpienia lub drenażu ogniska zapalnego.
- W leczeniu pacjentów ze złamaniami żuchwy, u których występują niekorzystne warunki medyczne i geograficzne, zwłaszcza w okresie adaptacji, należy stosować adaptogeny, leki anaboliczne i przeciwutleniacze.
- Aby szybko pozbyć się nacieku i skrócić czas trwania bólu, wskazane jest zastosowanie naświetlania laserem w ciągu pierwszych 5-7 dni po urazie.
- Aby zoptymalizować leczenie pacjentów ze złamaniem żuchwy i skrócić czas hospitalizacji, należy zorganizować sale rehabilitacyjne i zapewnić ciągłość na wszystkich etapach leczenia.
Przy terminowej opiece przedszpitalnej, medycznej i specjalistycznej wyniki leczenia złamań szczęki u dorosłych są korzystne. Na przykład VF Chistyakova (1980), stosując kompleks przeciwutleniaczy do leczenia niepowikłanych złamań żuchwy, była w stanie skrócić czas pobytu pacjentów w szpitalu o 7,3 dni, a VV Lysenko (1993), lecząc otwarte złamania, tj. wyraźnie zainfekowane mikroflorą jamy ustnej, stosując wewnątrzustny aerozol z pianką nitazolową, zmniejszył odsetek pourazowego zapalenia kości i szpiku o 3,87 razy, skracając również okres stosowania antybiotyków. Według KS Malikova (1983), porównując obraz radiograficzny procesu regeneracji reparacyjnej żuchwy ze wskaźnikami autoradiograficznymi, ustalono specyficzny wzorzec w metabolizmie mineralnym kości: wzrostowi intensywności inkluzji izotopów radioaktywnych 32 P i 45 Ca w regeneracie kostnym uszkodzonej żuchwy towarzyszy pojawienie się radiograficznych obszarów zwapnienia w końcowych odcinkach odłamków; dynamika wchłaniania radiofarmaceutyków zachodzi w postaci dwóch faz maksymalnego stężenia znakowanych związków 32 P i 45 Ca w strefie uszkodzenia. W miarę gojenia się odłamków kostnych w złamaniach żuchwy wzrasta stopień intensywności inkluzji izotopów 32 P, 45 Ca w strefie uszkodzenia. Maksymalne stężenie osteotropowych związków radioaktywnych w końcowych odcinkach odłamków obserwuje się 25 dnia po urazie szczęki. Gromadzenie się makro- i mikroelementów w końcowych odcinkach fragmentów żuchwy ma charakter fazowy. Pierwszy wzrost stężenia minerałów obserwuje się w dniach 10-25, drugi w dniach 40-60. W późniejszych etapach regeneracji naprawczej (120 dni) metabolizm mineralny w strefie złamania zaczyna stopniowo zbliżać się do parametrów normalnych, a do 360 dnia jest całkowicie normalizowany, co odpowiada procesowi ostatecznej reorganizacji kostniny, która łączyła fragmenty żuchwy. Autor stwierdził, że terminowe i prawidłowe anatomiczne ustawienie fragmentów oraz ich niezawodne chirurgiczne zamocowanie (na przykład szwem kostnym) prowadzi do wczesnego (25 dni) zrostu kostnego fragmentów żuchwy i przywrócenia (po 4 miesiącach) prawidłowej struktury nowo utworzonej tkanki kostnej, a jego badanie metodami biochemicznymi i spektralnymi w porównaniu z danymi morfologicznymi i autoradiograficznymi wykazało, że stopień nasycenia mikrostruktur kostniny minerałami stopniowo wzrasta wraz ze wzrostem dojrzałości tkanki kostnej.
W przypadku przedwczesnego zastosowania złożonego leczenia mogą wystąpić wyżej wymienione oraz inne powikłania zapalne (zapalenie zatok, zapalenie stawów, ziarniniak wędrujący itp.), mogą powstać stawy rzekome, mogą wystąpić kosmetyczne oszpecenia twarzy, zaburzenia żucia i mowy, a także mogą rozwinąć się inne choroby niezapalne, które wymagają złożonego i długotrwałego leczenia.
W przypadku złamań wielu szczęk u osób starszych i niedołężnych często obserwuje się opóźnione zrosty, stawy rzekomostawowe, zapalenie kości i szpiku itp.
W niektórych przypadkach leczenie powikłań pourazowych wymaga zastosowania złożonych struktur ortopedycznych, zgodnych z charakterem zaburzeń funkcjonalnych i anatomiczno-kosmetycznych, a także zabiegów rekonstrukcyjnych (osteoplastyka, refrakcja i osteosynteza, endoprotezoplastyka itp.).
Diagnostyka złamania szczęki górnej
Diagnostyka rentgenowska złamań szczęki jest często bardzo trudna, ponieważ zdjęcia rentgenowskie w projekcji bocznej pokazują superpozycję dwóch kości szczęki. Dlatego zdjęcia rentgenowskie szczęki wykonuje się zazwyczaj tylko w jednej projekcji (strzałkowej) (prześwietlenie), a uwagę należy zwrócić na kontury wyrostka zębodołowego jarzmowego, marginesu podoczodołowego i brzegów zatok szczękowych. Ich naruszenie (załamania i zygzaki) wskazuje na złamanie szczęki.
W przypadku dysjunkcji czaszkowo-twarzowej (złamanie wzdłuż linii Le Fort III) radiografia szkieletu twarzowego w projekcji osiowej jest bardzo pomocna w ustaleniu diagnozy. W ostatnich latach z powodzeniem stosuje się również tomografię i prześwietlenie panoramiczne.
W ostatnich latach pojawiły się technologie diagnostyczne (tomografia komputerowa, obrazowanie metodą rezonansu magnetycznego), które pozwalają na jednoczesną diagnostykę uszkodzeń czaszki twarzowej i czaszki. Tak więc Y. Raveh i in. (1992), T. Vellemin, I. Mario (1994) podzielili złamania kości czołowej, szczękowej, sitowej i oczodołu na dwa typy i jeden podtyp - (1a). Typ I obejmuje złamania czołowo-nosowo-sitowe i przyśrodkowo-oczodołowe bez uszkodzeń kości podstawy czaszki. W podtypie 1a do tego dochodzi jeszcze uszkodzenie ściany przyśrodkowej kanału wzrokowego i ucisk nerwu wzrokowego.
Typ II obejmuje złamania czołowo-nosowo-sitowe i przyśrodkowo-oczodołowe obejmujące podstawę czaszki; w tym przypadku wewnętrzne i zewnętrzne części czaszki twarzowej i czaszki są uszkodzone z wewnątrzczaszkowym przemieszczeniem tylnej ściany zatoki czołowej, przedniej części podstawy czaszki, górnej ściany oczodołu, kości skroniowej i klinowej oraz okolicy siodła tureckiego; występują pęknięcia opony twardej. Ten typ urazu charakteryzuje się wyciekiem płynu mózgowo-rdzeniowego, przepukliną uwypuklającą się z przestrzeni złamania, powstaniem obustronnego telekantusa z rozprzestrzenieniem okolicy międzyoczodołowej oraz uciskiem i uszkodzeniem nerwu wzrokowego.
Szczegółowa diagnostyka złożonych urazów czaszkowo-twarzowych pozwala już po 10-20 dniach od urazu na jednoczesne porównanie odłamów kostnych podstawy czaszki i twarzy, co pozwala na skrócenie czasu pobytu poszkodowanych w szpitalu i ograniczenie liczby powikłań.
Co trzeba zbadać?
Z kim się skontaktować?
Udzielanie pomocy ofiarom urazów szczękowo-twarzowych
Leczenie pacjentów ze złamaniami szczęki polega na przywróceniu utraconej formy i funkcji tak szybko, jak to możliwe. Rozwiązanie tego problemu obejmuje następujące główne etapy:
- wyrównanie przemieszczonych fragmentów,
- zabezpieczając je we właściwej pozycji;
- stymulacja regeneracji tkanki kostnej w miejscu złamania;
- profilaktyka różnego rodzaju powikłań (zapalenie kości i szpiku, stawy rzekome, pourazowe zapalenie zatok, ropień okołożuchwowy itp.).
Specjalistyczne leczenie złamań szczęki powinno zostać przeprowadzone jak najwcześniej (w pierwszych godzinach po urazie), gdyż wczesne nastawienie i unieruchomienie odłamów stwarza korzystniejsze warunki do regeneracji kości i gojenia się uszkodzonych tkanek miękkich jamy ustnej, a także pomaga zatrzymać krwawienie pierwotne i zapobiega rozwojowi powikłań zapalnych.
Organizacja pomocy ofiarom urazów szczękowo-twarzowych musi zapewnić ciągłość działań medycznych na całej drodze ofiary od miejsca zdarzenia do placówki medycznej z obowiązkową ewakuacją do miejsca docelowego. Zakres i charakter świadczonej pomocy może się różnić w zależności od sytuacji na miejscu zdarzenia, lokalizacji ośrodków medycznych i placówek.
Rozróżnia się:
- pierwsza pomoc, która jest udzielana bezpośrednio na miejscu zdarzenia, w punktach medycznych, a udzielają jej poszkodowani (w kolejności samopomocy lub wzajemnej pomocy), ratownik medyczny lub instruktor medyczny;
- opieka przedmedyczna udzielana przez ratownika medycznego lub pielęgniarkę, mająca na celu uzupełnienie działań z zakresu pierwszej pomocy;
- pierwsza pomoc medyczna, która powinna zostać udzielona, o ile to możliwe, w ciągu 4 godzin od chwili wystąpienia urazu; udzielają jej lekarze specjaliści (w szpitalach powiatowych, ośrodkach medycznych i stacjach pogotowia ratunkowego);
- kwalifikowana opieka chirurgiczna, która musi zostać udzielona w placówce medycznej nie później niż 12-18 godzin po wystąpieniu urazu;
- specjalistyczna opieka, która musi być świadczona w wyspecjalizowanej placówce w ciągu jednego dnia od urazu. Podane ramy czasowe dla świadczenia różnych rodzajów opieki są optymalne.
 [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
[ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
Pierwsza pomoc na miejscu zdarzenia
Korzystne wyniki leczenia urazów szczękowo-twarzowych w dużej mierze zależą od jakości i terminowości pierwszej pomocy. Nie tylko zdrowie, ale czasami życie poszkodowanego, zwłaszcza w przypadku krwawienia lub uduszenia, zależy od jej prawidłowej organizacji. Często jedną z głównych cech urazów szczękowo-twarzowych jest rozbieżność między typem poszkodowanego a ciężkością obrażeń. Konieczne jest zwrócenie uwagi społeczeństwa na tę cechę poprzez prowadzenie edukacji zdrowotnej (w systemie Czerwonego Krzyża, podczas zajęć z obrony cywilnej).
Służba medyczna powinna przywiązywać dużą wagę do szkoleń z zakresu pierwszej pomocy, zwłaszcza wśród pracowników tych gałęzi przemysłu, w których ryzyko wystąpienia urazów jest stosunkowo wysokie (górnictwo, rolnictwo itp.).
Udzielając pierwszej pomocy poszkodowanemu z urazem twarzy na miejscu zdarzenia, przede wszystkim należy ułożyć poszkodowanego w pozycji zapobiegającej uduszeniu, tj. położyć go na boku, z głową zwróconą w stronę urazu lub twarzą w dół. Następnie na ranę należy założyć aseptyczny opatrunek. W przypadku oparzeń chemicznych twarzy (kwasami lub zasadami) należy natychmiast przemyć oparzoną powierzchnię zimną wodą, aby usunąć resztki substancji, które spowodowały oparzenie.
Po udzieleniu pierwszej pomocy na miejscu zdarzenia (w punkcie medycznym) poszkodowany jest ewakuowany do punktu pomocy medycznej, gdzie pierwszej pomocy udziela personel medyczny średniego szczebla.
Wielu pacjentów z urazami szczękowo-twarzowymi może samodzielnie dotrzeć do ośrodków medycznych zlokalizowanych w pobliżu miejsca zdarzenia (ośrodki zdrowia fabryk, zakładów). Ofiary, które nie mogą poruszać się samodzielnie, są transportowane do placówek medycznych z zachowaniem zasad zapobiegania uduszeniu i krwotokom.
Pierwszą pomoc w przypadku obrażeń okolicy twarzowo-szczękowej mogą zapewnić pracownicy służby medycznej średniego szczebla wezwani na miejsce zdarzenia.
 [ 9 ]
[ 9 ]
Pierwsza pomoc
Podobnie jak pomoc doraźna, pomoc ratunkowa jest udzielana na miejscu zdarzenia, w punktach medycznych, w ośrodkach zdrowia, na stacjach ratownictwa medycznego i paramedyczno-położniczych. W tym przypadku wysiłki powinny być skierowane przede wszystkim na zatrzymanie krwawienia, zapobieganie uduszeniu i wstrząsowi.
Pracownicy służby zdrowia średniego szczebla (technik dentystyczny, ratownik medyczny, położna, pielęgniarka) muszą znać podstawy diagnostyki urazów twarzy, elementy pierwszej pomocy oraz specyfikę transportu pacjentów.
Zakres opieki przedszpitalnej zależy od rodzaju urazu, stanu pacjenta, środowiska, w którym udzielana jest opieka, oraz kwalifikacji personelu medycznego.
Personel medyczny musi ustalić czas, miejsce i okoliczności powstania urazu; po zbadaniu poszkodowanego, postawić wstępną diagnozę i wdrożyć szereg działań leczniczych i profilaktycznych.
Walka z krwawieniem
Bogata sieć naczyń krwionośnych w okolicy szczękowo-twarzowej stwarza sprzyjające warunki do krwawienia w przypadku urazów twarzy. Krwawienie może wystąpić nie tylko na zewnątrz lub do jamy ustnej, ale także w głąb tkanek (utajone).
W przypadku krwawienia z małych naczyń ranę można tamponować i założyć opatrunek uciskowy (jeśli nie powoduje to zagrożenia uduszeniem lub przemieszczeniem fragmentów szczęki). Opatrunek uciskowy można stosować w celu zatrzymania krwawienia w przypadku większości urazów okolicy szczękowo-twarzowej. W przypadku urazu dużych gałęzi tętnicy szyjnej zewnętrznej (językowej, twarzowej, szczękowej, skroniowej powierzchniowej) tymczasowe krwawienie można zatrzymać w ramach opieki doraźnej za pomocą ucisku palcem.
Zapobieganie uduszeniu i metody walki z nim
Przede wszystkim należy prawidłowo ocenić stan pacjenta, zwracając uwagę na charakter jego oddechu i pozycję. W tym przypadku może dojść do wykrycia asfiksji, której mechanizm może być różny:
- przemieszczenie języka do tyłu (zwichnięcie);
- zamknięcie światła tchawicy przez skrzepy krwi (niedrożność);
- ucisk tchawicy przez krwiak lub tkankę obrzękłą (stenoza);
- zamknięcie wejścia do krtani zwisającym płatem tkanki miękkiej podniebienia lub języka (zastawkowe);
- aspiracja krwi, wymiocin, gleby, wody itp. (aspiracja).
Aby zapobiec uduszeniu, pacjent powinien siedzieć, lekko pochylony do przodu i głową w dół; w przypadku poważnych obrażeń wielonarządowych i utraty przytomności, należy położyć się na plecach, obracając głowę w kierunku urazu lub na bok. Jeśli uraz na to pozwala, pacjent może być położony twarzą w dół.
Najczęstszą przyczyną asfiksji jest cofnięcie języka, które występuje, gdy trzon żuchwy, zwłaszcza broda, zostaje zmiażdżony w podwójnych złamaniach bródkowych. Jedną ze skutecznych metod walki z tą (zwichnięciową) asfiksją jest unieruchomienie języka za pomocą ligatury jedwabnej lub przebicie go agrafką lub spinką do włosów. Aby zapobiec asfiksji obturacyjnej, należy dokładnie zbadać jamę ustną i usunąć skrzepy krwi, ciała obce, śluz, resztki jedzenia lub wymiociny.
Środki przeciwwstrząsowe
Powyższe działania powinny obejmować przede wszystkim szybkie zatrzymanie krwawienia, wyeliminowanie niedotlenienia oraz wdrożenie unieruchomienia transportowego.
Walka z wstrząsem wywołanym urazami okolicy twarzoczaszki obejmuje cały szereg działań podejmowanych w przypadkach wstrząsu wywołanego urazami innych okolic ciała.
Aby zapobiec dalszemu zakażeniu rany, konieczne jest nałożenie aseptycznego (ochronnego) bandażu z gazy (np. indywidualnego opakowania). Należy pamiętać, że w przypadku złamań kości twarzy bandaż nie powinien być zbyt mocno dociskany, aby uniknąć przemieszczenia odłamów, zwłaszcza w przypadku złamań żuchwy.
Pracownikom medycznym średniego szczebla zabrania się zszywania ran tkanek miękkich w przypadku jakichkolwiek urazów twarzy. W przypadku otwartych ran okolicy szczękowo-twarzowej, w tym wszystkich złamań szczęki w obrębie łuku zębowego, na tym etapie udzielania pomocy obowiązkowe jest podanie 3000 AE surowicy przeciwtężcowej Bezredko.
Do unieruchomienia transportowego stosuje się opatrunki mocujące – zwykły opatrunek z gazy, opatrunek w formie temblaka, opatrunek okrężny, sztywny opatrunek podbródkowy lub standardowy opatrunek transportowy składający się z opatrunku podbródkowego i miękkiego czepka na głowę.
Jeżeli lekarz nie dysponuje tymi standardowymi środkami, może zastosować zwykłą gazę (bandaż), czepek Hipokratesa w połączeniu z bandażem gazowym typu sling; jednak w przypadkach, gdy pacjent musi być transportowany na dużą odległość do placówki specjalistycznej, bardziej odpowiednie jest zastosowanie bandażu gipsowego typu sling.
Skierowanie do placówki medycznej należy czytelnie wypełnić, wskazując wszystkie wykonane zabiegi u pacjenta oraz zapewniając właściwy sposób transportu.
Jeżeli w wywiadzie lekarskim wskazano utratę przytomności, badanie, pomoc i transport powinny odbywać się wyłącznie w pozycji leżącej.
W wyposażeniu punktu pierwszej pomocy muszą znaleźć się wszystkie niezbędne rzeczy do udzielenia pierwszej pomocy w przypadku obrażeń twarzy, w tym środki do nakarmienia i gaszenia pragnienia poszkodowanego (kubek do picia itp.).
W przypadku masowego napływu ofiar (w wyniku wypadków, katastrof itp.) bardzo ważne jest prawidłowe ich ewakuowanie i sortowanie do transportu (przez ratownika medycznego lub pielęgniarkę), czyli ustalenie kolejności ewakuacji i ustalenie położenia ofiar w trakcie transportu.
 [ 10 ]
[ 10 ]
Pierwsza pomoc
Pierwszej pomocy medycznej udzielają lekarze szpitali wojewódzkich, powiatowych, wiejskich, centralnych, powiatowych i miejskich ośrodków zdrowia itp.
Głównym zadaniem w tym przypadku jest udzielenie pomocy ratującej życie: zatamowanie krwawienia, uduszenia i wstrząsu, sprawdzenie i w razie potrzeby poprawienie lub wymiana wcześniej założonych opatrunków.
Walkę z krwawieniem przeprowadza się poprzez podwiązanie naczyń w ranie lub poprzez szczelną tamponadę. W przypadku masywnego krwawienia z „jamy ustnej”, którego nie można zatamować konwencjonalnymi środkami, lekarz musi wykonać pilną tracheotomię i szczelną tamponadę jamy ustnej i gardła.
Jeśli pojawią się objawy uduszenia, środki zaradcze ustala się na podstawie przyczyny, która je spowodowała. W przypadku zwichnięcia języka zszywa się go. Dokładne badanie jamy ustnej i usunięcie skrzepów krwi i ciał obcych eliminuje zagrożenie uduszenia obturacyjnego. Jeśli mimo wskazanych środków nadal rozwija się uduszenie, wskazana jest pilna tracheotomia.
Postępowanie przeciwwstrząsowe przeprowadza się według ogólnych zasad chirurgii ratunkowej.
Następnie w przypadku złamania szczęki konieczne jest założenie opatrunku unieruchamiającego w celu unieruchomienia transportowego (czasowego) i podanie pacjentowi napoju w zwykły sposób lub przy użyciu kubka z gumową rurką przymocowaną do dzióbka.
Metody tymczasowego unieruchamiania fragmentów szczęki
Obecnie stosuje się następujące metody czasowego (transportowego) unieruchomienia fragmentów szczęki:
- zawiesia pod brodę;
- plaster w formie taśmy lub przylepca;
- podwiązanie międzyszczękowe drutem lub nicią plastikową;
- zestaw standardowy i inne. na przykład, ligatura ciągła ósemkowa, ligatura językowo-wargowa, ligatura Y. Galmosha, ligatura ciągła druciana według Stouta, Ridsona, Obwegesera, Elenka, opisana dość dobrze przez Y. Galmosha (1975).
Wybór metody czasowego unieruchomienia odłamów zależy od lokalizacji złamań, ich liczby, ogólnego stanu poszkodowanego oraz obecności dostatecznie stabilnych zębów pozwalających na zamocowanie szyny lub opatrunku.
W przypadku złamania wyrostka zębodołowego szczęki górnej lub dolnej, po ustawieniu odłamów, stosuje się zazwyczaj zewnętrzny opatrunek z gazy, dociskający żuchwę do górnej.
W przypadku wszystkich złamań trzonu szczęki górnej, po nastawieniu odłamów, na szczękę górną zakłada się metalową szynę-łyżkę A.A. Limberga, a na szczękę dolną zakłada się opatrunek w postaci temblaka.
Jeżeli w szczęce górnej nie ma zębów, na dziąsła nakłada się wyściółkę ze stenzy lub wosku.
Jeśli pacjent ma protezy w ustach, stosuje się je jako rozpórki między łukami zębowymi, a dodatkowo zakłada się bandaż przypominający pętlę. W przedniej części plastikowych rzędów zębowych należy wykonać otwór za pomocą frezu na dzióbek kubka do picia, rurki drenażowej lub łyżeczki, aby pacjent mógł jeść.
Jeżeli zęby znajdują się na obu szczękach, to w przypadku złamania trzonu żuchwy odłamy wzmacnia się bandażem międzyżuchwowym, sztywnym standardowym temblak lub szyną gipsową, którą zakłada się na żuchwę i przytwierdza do sklepienia czaszki.
W przypadku złamań w obrębie wyrostków kłykciowych żuchwy stosuje się podwiązanie wewnątrzustne lub sztywny bandaż z elastycznym naciągiem na czepek głowy poszkodowanego. W przypadku złamań wyrostków kłykciowych z wadą zgryzu (otwartą) żuchwę unieruchamia się za pomocą rozpórki pomiędzy ostatnimi dużymi zębami trzonowymi antagonistycznymi. Jeśli na uszkodzonej żuchwie nie ma zębów, można zastosować protezę w połączeniu ze sztywnym temblak; jeśli nie ma protezy, stosuje się sztywny temblak lub okrężny bandaż gazowy.
W przypadku złamań łączonych szczęki górnej i żuchwy stosuje się opisane powyżej metody oddzielnego unieruchomienia odłamów, np. szynę łyżkową Rauera-Urbanskiej w połączeniu z ligaturowym unieruchomieniem zębów na końcach odłamów żuchwy. Ligatura powinna obejmować dwa zęby na każdym odłamie w kształcie ósemki. Jeśli nie ma zagrożenia krwawieniem wewnątrzustnym, cofnięciem języka, wymiotami itp., można zastosować sztywną temblak.
Na etapie udzielania pierwszej pomocy medycznej należy prawidłowo ustalić czas i sposób transportu poszkodowanego, a także, jeśli to możliwe, określić cel ewakuacji. W przypadku skomplikowanych i licznych złamań kości twarzoczaszki wskazane jest ograniczenie do minimum liczby „etapów ewakuacji”, kierując takich pacjentów bezpośrednio do stacjonarnych oddziałów szczękowo-twarzowych szpitali republikańskich, regionalnych i wojewódzkich (miejskich), szpitali.
W przypadku urazów łączonych (zwłaszcza urazów czaszki) kwestię transportu pacjenta należy podjąć ostrożnie, rozważnie i wspólnie z odpowiednimi specjalistami. W takich przypadkach bardziej właściwe jest wezwanie specjalistów z placówek regionalnych lub miejskich na konsultację do wiejskiego szpitala powiatowego niż transportowanie tam pacjentów z wstrząśnieniem mózgu lub stłuczeniem mózgu.
Jeżeli w miejscowym szpitalu jest stomatolog, pierwsza pomoc w takich przypadkach, jak niepenetrujące uszkodzenia tkanek miękkich twarzy, które nie wymagają pierwotnej operacji plastycznej, złamania zębów, złamania wyrostków zębodołowych szczęki górnej i dolnej, niepowikłane pojedyncze złamania żuchwy bez przemieszczenia, złamania kości nosa niewymagające nastawienia, zwichnięcia żuchwy, które udało się nastawić, oparzenia twarzy pierwszego i drugiego stopnia, może być uzupełniona elementami opieki specjalistycznej.
Pacjenci z urazami twarzy, zwłaszcza jeśli występuje wstrząs mózgu, powinni być hospitalizowani w szpitalach powiatowych. Podejmując decyzję o ich transporcie w pierwszych godzinach po urazie do oddziałów specjalistycznych, należy wziąć pod uwagę ogólny stan pacjenta, rodzaj transportu, stan drogi i odległość do placówki medycznej. Najbardziej odpowiednim rodzajem transportu dla tych pacjentów może być śmigłowiec, a jeśli drogi są w dobrym stanie, specjalistyczne karetki pogotowia.
Po udzieleniu pierwszej pomocy w szpitalu powiatowym pacjenci ze złamaniami szczęki górnej i dolnej, wielonarządowymi urazami kości twarzoczaszki powikłanymi urazem dowolnej lokalizacji, penetrującymi i rozległymi uszkodzeniami tkanek miękkich wymagającymi pierwotnej operacji plastycznej są kierowani do specjalistycznych oddziałów szpitala powiatowego, miejskiego lub wojewódzkiego. Kwestia, gdzie pacjent powinien zostać skierowany - do szpitala powiatowego (jeśli są tam stomatolodzy) czy do oddziału szczękowo-twarzowego najbliższego szpitala - jest rozstrzygana w zależności od lokalnych warunków.
Kwalifikowana opieka chirurgiczna
Kwalifikowana opieka chirurgiczna jest udzielana przez chirurgów i traumatologów w przychodniach ambulatoryjnych, centrach urazowych, oddziałach chirurgicznych lub urazowych szpitali miejskich lub powiatowych. Powinna być udzielana przede wszystkim ofiarom, które jej potrzebują ze wskazań życiowych. Należą do nich pacjenci z objawami wstrząsu, krwawienia, ostrej utraty krwi i uduszenia. Na przykład, jeśli w przypadku nieustabilizowanego krwawienia z dużych naczyń okolicy szczękowo-twarzowej lub krwawienia, które wystąpiło w poprzednich stadiach, nie jest możliwe niezawodne podwiązanie krwawiącego naczynia, wówczas podwiązuje się tętnicę szyjną zewnętrzną po odpowiedniej stronie. Na tym etapie opieki wszyscy poszkodowani z urazami okolicy szczękowo-twarzowej są podzieleni na trzy grupy.
Pierwsza grupa - osoby, które wymagają jedynie pomocy chirurgicznej (uraz tkanek miękkich bez istotnych ubytków, oparzenia pierwszego i drugiego stopnia, odmrożenia twarzy) - dla nich ten etap leczenia jest etapem ostatecznym.
Druga grupa - pacjenci wymagający specjalistycznego leczenia (uraz tkanek miękkich wymagający operacji plastycznej, uszkodzenia kości twarzy, oparzenia III i IV stopnia oraz odmrożenia twarzy wymagające leczenia operacyjnego); po doraźnej opiece chirurgicznej są oni transportowani do szpitali szczękowo-twarzowych.
Trzecia grupa obejmuje ofiary niemożliwe do transportu, a także osoby z obrażeniami obejmującymi także inne części ciała (zwłaszcza urazy mózgu), które są najcięższe pod względem ciężkości obrażeń.
Jednym z powodów powtórnego leczenia chirurgicznego rany jest interwencja bez wstępnego badania rentgenowskiego. Jeśli istnieje podejrzenie złamania kości twarzy, jest to obowiązkowe. Zwiększona zdolność regeneracyjna tkanek twarzy pozwala na przeprowadzenie interwencji chirurgicznej z maksymalnym oszczędzaniem tkanek.
Przy udzielaniu kwalifikowanej opieki chirurgicznej ofiarom grupy II, które zostaną skierowane do specjalistycznych placówek medycznych (w przypadku braku przeciwwskazań do transportu), chirurg musi:
- wykonać przedłużone znieczulenie miejsca złamania; lub jeszcze lepiej - przedłużone znieczulenie całej połowy twarzy, albo metodą P. Yu. Stolyarenko (1987): poprzez wstrzyknięcie igły pod występ kostny na dolnej krawędzi łuku jarzmowego na styku wyrostka skroniowego kości jarzmowej z wyrostkiem jarzmowym kości skroniowej;
- wstrzyknąć antybiotyk do rany, podać antybiotyk wewnętrznie;
- wykonać najprostsze unieruchomienie transportowe, np. założyć standardowy opatrunek transportowy;
- upewnij się, że w czasie transportu nie występuje krwawienie z rany, uduszenie lub ryzyko uduszenia;
- monitorować podawanie surowicy przeciwtężcowej;
- zapewnić właściwy transport do specjalistycznej placówki medycznej w asyście personelu medycznego (określić rodzaj transportu, pozycję pacjenta);
- wyraźnie wskazać w dokumentach towarzyszących wszystkie wykonane wobec pacjenta czynności.
W przypadkach, gdy istnieją przeciwwskazania do skierowania poszkodowanego do innej placówki medycznej (grupa III), udzielana jest mu kwalifikowana pomoc w oddziale chirurgicznym przy udziale lekarzy stomatologów ze szpitali lub klinik, którzy mają obowiązek
Z kolei chirurdzy ogólni i traumatolodzy muszą znać podstawy udzielania pomocy w przypadku urazów okolicy twarzoczaszki, przestrzegać zasad operacyjnego leczenia ran twarzy, a także znać podstawowe metody unieruchomienia transportowego złamań.
Leczenie poszkodowanych z ranami złożonymi twarzy i innych okolic w szpitalu chirurgicznym (traumatologicznym) powinno odbywać się przy udziale chirurga szczękowo-twarzowego.
Jeśli w szpitalu powiatowym znajduje się oddział szczękowo-twarzowy lub gabinet stomatologiczny, to za stan i organizację traumatologicznej opieki stomatologicznej w powiecie musi odpowiadać kierownik oddziału (lekarz stomatolog). W celu prawidłowej ewidencji urazów szczękowo-twarzowych lekarz stomatolog musi nawiązać kontakt ze stacjami felczerskimi i szpitalami powiatowymi. Ponadto należy przeprowadzić analizę wyników leczenia pacjentów z urazami twarzy, którzy przebywali w placówkach powiatowych i regionalnych.
Pacjenci ze złożonymi i skomplikowanymi urazami twarzy są kierowani do oddziału szczękowo-twarzowego, jeśli konieczna jest pierwotna operacja plastyczna tkanek miękkich i stosuje się najnowsze metody leczenia złamań kości twarzy, w tym pierwotny przeszczep kości.
Specjalistyczna opieka doraźna i leczenie następcze w przypadku złamania szczęki
Tego typu opiekę zapewnia się na stacjonarnych oddziałach szczękowo-twarzowych szpitali republikańskich, wojewódzkich, wojewódzkich i miejskich, w klinikach chirurgii stomatologicznej uniwersytetów medycznych, instytutach badawczych stomatologii, na oddziałach szczękowo-twarzowych instytutów badawczych traumatologii i ortopedii.
Przyjmując poszkodowanych na oddział przyjęć szpitala, wskazane jest wyodrębnienie trzech grup sortujących (według W. Łukjanienki):
Pierwsza grupa - wymagający pilnych działań, wykwalifikowanej lub specjalistycznej opieki w sali opatrunkowej lub operacyjnej: ranni w twarz z ciągłym krwawieniem spod bandaży lub jamy ustnej; w stanie uduszenia lub z niestabilnym oddychaniem zewnętrznym, po tracheotomii ze ścisłą tamponadą jamy ustnej i gardła, nieprzytomni. Najpierw są oni przewożeni na noszach do sali operacyjnej lub opatrunkowej.
Druga grupa - osoby wymagające wyjaśnienia diagnozy i określenia wiodącej ciężkości urazu. Należą do nich ranni z połączonymi urazami szczęki i twarzy, narządów laryngologicznych, czaszki, narządów wzroku itp.
Trzecia grupa – osoby podlegające skierowaniu do departamentu w drugim priorytecie. Ta grupa obejmuje wszystkie ofiary, które nie zostały uwzględnione w pierwszych dwóch grupach.
Przed rozpoczęciem leczenia operacyjnego ofiara musi zostać zbadana klinicznie i radiologicznie. Na podstawie uzyskanych danych ustala się zakres interwencji.
Leczenie chirurgiczne, niezależnie od tego czy jest wczesne, opóźnione czy późne, powinno być natychmiastowe i, jeśli to możliwe, kompleksowe, obejmujące miejscową chirurgię plastyczną tkanek miękkich, a nawet przeszczep kości żuchwy.
Jak wskazują AA Skager i TM Lurye (1982), charakter regeneracyjnej blastemy (osteogennej, chrzęstnej, włóknistej, mieszanej) jest determinowany przez aktywność oksybiotyczną tkanek w strefie złamania, w związku z czym wszystkie czynniki urazowe i terapeutyczne wpływają na szybkość i jakość osteogenezy naprawczej głównie poprzez lokalne ukrwienie. W wyniku urazu zawsze występują zaburzenia krążenia o charakterze lokalnym (obszar rany i złamania), regionalnym (obszar szczękowo-twarzowy) lub ogólnym (wstrząs pourazowy). Lokalne i regionalne zaburzenia krążenia są zwykle bardziej długotrwałe, zwłaszcza w przypadku braku unieruchomienia odłamków i wystąpienia powikłań zapalnych. W rezultacie reakcja naprawcza tkanek ulega zaburzeniu.
Przy odpowiednim ukrwieniu uszkodzonego obszaru, w warunkach stabilności odłamu, następuje pierwotne, tzw. angiogenne tworzenie tkanki kostnej. W mniej sprzyjających warunkach naczyniowo-regeneracyjnych, które powstają głównie przy braku stabilności w obszarze połączenia odłamu, tkanki łącznej lub chrzęstnej, powstaje regenerat, czyli następuje „reparacyjna osteosynteza”, zwłaszcza przy braku terminowego i prawidłowego ułożenia odłamów. Ten przebieg regeneracji reparacyjnej wymaga większych zasobów tkankowych i czasu. Może zakończyć się wtórnym zrostem kostnym złamania, ale w tym przypadku bliznowata tkanka łączna z ogniskami przewlekłego stanu zapalnego niekiedy utrzymuje się przez długi czas lub pozostaje na zawsze w miejscu złamania, co klinicznie może objawiać się w postaci zaostrzenia pourazowego zapalenia kości i szpiku.
Z punktu widzenia optymalizacji kompleksu naczyniowo-regeneracyjnego, zamknięta repozycjja i fiksacja odłamów kości twarzoczaszki ma przewagę nad otwartą osteosyntezą z szerokim odsłonięciem końców odłamów.
Dlatego też podstawą nowoczesnego leczenia złamań kości są następujące zasady:
- idealnie dokładne porównanie fragmentów;
- doprowadzenie odłamków wzdłuż całej powierzchni pęknięcia do pozycji ścisłego styku (zwarcia);
- silne unieruchomienie repozycjonowanych fragmentów i ich powierzchni styku, eliminujące lub prawie eliminujące widoczną ruchomość między nimi przez cały okres niezbędny do całkowitego wygojenia złamania;
- utrzymanie ruchomości stawów skroniowo-żuchwowych, jeżeli chirurg dysponuje urządzeniem do zewnątrzustnego repozycjonowania i fiksacji odłamów żuchwy.
Zapewnia to szybsze zespolenie fragmentów kości. Przestrzeganie tych zasad zapewnia pierwotne zespolenie złamania i pozwala na krótsze okresy leczenia pacjentów.
Dodatkowe ogólne i miejscowe środki lecznicze w przypadku świeżych złamań powikłanych stanem zapalnym
Specjalistyczna opieka nad urazami szczękowo-twarzowymi obejmuje szereg działań mających na celu zapobieganie powikłaniom i przyspieszenie regeneracji tkanki kostnej (zabiegi fizjoterapeutyczne, terapia ruchowa, terapia witaminowa itp.). Wszyscy pacjenci powinni również otrzymać niezbędne odżywianie i właściwą opiekę jamy ustnej. Na dużych oddziałach zaleca się przydzielenie specjalnych oddziałów dla pacjentów urazowych.
W każdym rodzaju pomocy konieczne jest jasne i prawidłowe wypełnianie dokumentacji medycznej.
Do środków zapobiegawczych przed powikłaniami zalicza się podanie surowicy przeciwtężcowej, miejscowe podanie antybiotyków w okresie przedoperacyjnym, dezynfekcję jamy ustnej, czasowe unieruchomienie odłamów (w miarę możliwości). Ważne jest, aby pamiętać, że do zakażenia w złamaniach w obrębie łuku zębowego może dojść nie tylko przy pęknięciu błony śluzowej lub uszkodzeniu skóry, ale także w obecności okołowierzchołkowych ognisk zapalnych zębów zlokalizowanych w miejscu złamania lub w jego bliskim sąsiedztwie.
W razie konieczności, oprócz zastosowania standardowego opatrunku transportowego, wykonuje się stabilizację międzyszczękową poprzez podwiązanie zębów ligaturą.
Sposób znieczulenia dobiera się w zależności od sytuacji i liczby przyjętych pacjentów. Oprócz ogólnego stanu pacjenta należy wziąć pod uwagę lokalizację i charakter złamania, a także przewidywany czas na zespolenie ortopedyczne lub osteosyntezę. W większości przypadków złamań trzonu i gałęzi żuchwy (z wyjątkiem wysokich złamań wyrostka kłykciowego, którym towarzyszy zwichnięcie głowy żuchwy) można zastosować miejscowe znieczulenie przewodowe i nasiękowe. Znieczulenie przewodowe najlepiej wykonać w okolicy otworu owalnego (w razie potrzeby obustronnie), aby wyłączyć nie tylko gałęzie czuciowe, ale i ruchowe nerwu żuchwowego. Bardziej skuteczne jest znieczulenie miejscowe potencjalizowane. Stosuje się również przedłużoną blokadę przewodzeniową i jej połączenie z zastosowaniem kalypsolu w dawkach subnarkotycznych.
Aby zdecydować, co zrobić z zębem znajdującym się bezpośrednio w szczelinie złamania, konieczne jest określenie relacji jego korzeni do płaszczyzny złamania. Możliwe są trzy położenia:
- szczelina złamania biegnie wzdłuż całej bocznej powierzchni korzenia zęba – od jego szyjki do otworu wierzchołkowego;
- wierzchołek zęba znajduje się w szczelinie złamania;
- Szczelina złamania przebiega ukośnie w stosunku do osi pionowej zęba, ale poza jego zębodołem, nie uszkadzając przyzębia i ścian zębodołu zęba.
Trzecie położenie zęba jest najkorzystniejsze pod względem rokowania konsolidacji (bez rozwoju klinicznie zauważalnego powikłania zapalnego), a pierwsze położenie jest najmniej korzystne, ponieważ w tym przypadku dochodzi do pęknięcia błony śluzowej dziąsła przy szyjce zęba i rozwartej szczeliny złamania, powodującej nieuchronne zakażenie fragmentów szczęki patogenną mikroflorą jamy ustnej. Dlatego jeszcze przed unieruchomieniem należy usunąć zęby w pierwszym położeniu, a także złamane, zwichnięte, zmiażdżone, zniszczone próchnicą, powikłane zapaleniem miazgi lub przewlekłym zapaleniem przyzębia. Po ekstrakcji zęba zaleca się odizolowanie strefy złamania poprzez tamponowanie zębodołu gazą jodoformową. NM Gordiyuk i in. (1990) zalecają tamponowanie zębodołów konserwowaną (w 2% roztworze chloraminy) wodą płodową.
Bardzo ważne jest określenie charakteru mikroflory w miejscu złamania i zbadanie jej wrażliwości na antybiotyki. Nienaruszone zęby w pozycji drugiej i trzeciej można warunkowo pozostawić w szczelinie złamania, ale w takim przypadku kompleksowe leczenie powinno obejmować antybiotykoterapię i fizjoterapię. Jeśli podczas takiego leczenia pojawią się pierwsze kliniczne objawy stanu zapalnego w miejscu złamania, pozostały ząb leczy się zachowawczo, wypełnia się jego kanały korzeniowe, a jeśli są niedrożne, usuwa.
Zawiązki zębów, zęby z nieukształtowanymi korzeniami i zęby jeszcze niewyrznięte (w szczególności trzecie zęby trzonowe) przy braku stanu zapalnego wokół nich również mogą być warunkowo pozostawione w rejonie złamania, gdyż jak pokazują nasze doświadczenia i obserwacje innych autorów, samopoczucie w rejonie zębów pozostawionych w szczelinie złamania, klinicznie określone w dniu wypisu pacjenta ze szpitala, jest często złudne, niestabilne, zwłaszcza w pierwszych 3-9 miesiącach po urazie. Tłumaczy się to tym, że niekiedy miazga zębów dwukorzeniowych znajdujących się w rejonie złamania, wraz z uszkodzeniem pęczka naczyniowo-nerwowego żuchwy, ulega głębokim zmianom zapalno-dystroficznym kończącym się martwicą. Gdy pęczek naczyniowo-nerwowy zęba jednokorzeniowego ulega uszkodzeniu, w większości przypadków obserwuje się zmiany martwicze w miazdze.
Według danych różnych autorów, zachowanie zębów w szczelinie złamania jest możliwe tylko u 46,3% pacjentów, gdyż u pozostałych rozwija się paradontoza, resorpcja kości, osteomyelitis. Jednocześnie zawiązki zębów i zęby z niekompletnie uformowanymi korzeniami, zachowane pod warunkiem braku oznak zapalenia, mają wysoką żywotność: po niezawodnym unieruchomieniu odłamów zęby nadal rozwijają się normalnie (u 97%) i wyrzynają się w odpowiednim czasie, a pobudliwość elektryczna ich miazgi normalizuje się w dłuższej perspektywie. Zęby replantowane w szczelinie złamania obumierają średnio u połowy pacjentów.
Jeśli oprócz uszkodzeń okolicy szczękowo-twarzowej występuje wstrząs mózgu lub uraz mózgu, dysfunkcja układu krążenia, układu oddechowego, pokarmowego itp., podejmuje się niezbędne działania i przepisuje odpowiednie leczenie. Często konieczne jest skorzystanie z konsultacji u różnych specjalistów.
Ze względu na anatomiczne połączenie kości czaszki i twarzy, w przypadku urazu okolicy szczękowo-twarzowej cierpią wszystkie struktury części czaszkowej czaszki. Siła działającego czynnika w swojej intensywności zwykle przekracza granicę sprężystości i wytrzymałości poszczególnych kości twarzowych. W takich przypadkach uszkodzone zostają sąsiednie i głębsze części części twarzowej, a nawet czaszkowej czaszki.
Cechą połączonego urazu twarzy i mózgu jest to, że uszkodzenie mózgu może wystąpić nawet bez uderzenia w część mózgową czaszki. Siła urazowa, która spowodowała złamanie kości twarzy, jest przekazywana bezpośrednio do sąsiedniego mózgu, powodując zmiany neurodynamiczne, patofizjologiczne i strukturalne o różnym stopniu. Dlatego połączone uszkodzenie okolicy szczękowo-twarzowej i mózgu może być spowodowane uderzeniem czynnika urazowego tylko w część twarzową czaszki lub w części twarzową i mózgową czaszki jednocześnie.
Klinicznie, zamknięte uszkodzenie czaszkowo-mózgowe objawia się ogólnymi objawami mózgowymi i miejscowymi. Ogólne objawy mózgowe obejmują utratę przytomności, ból głowy, zawroty głowy, nudności, wymioty, amnezję, a objawy miejscowe obejmują dysfunkcję nerwów czaszkowych. Wszyscy pacjenci z historią wstrząsu mózgu wymagają kompleksowego leczenia przez neurochirurga lub neurologa. Niestety, wstrząs mózgu połączony z urazem kości twarzy jest zwykle diagnozowany tylko w przypadkach z wyraźnymi objawami neurologicznymi.
Powikłania złamania szczęki, profilaktyka i leczenie
Wszystkie powikłania będące następstwem złamań szczęki można podzielić na ogólne i miejscowe, zapalne i niezapalne, zaś ze względu na czas dzieli się je na wczesne i odległe (późne).
Do częstych wczesnych powikłań należą zaburzenia stanu psycho-emocjonalnego i neurologicznego, zmiany w układzie krążenia i innych układach. Zapobieganie i leczenie tych powikłań prowadzą chirurdzy szczękowo-twarzowi we współpracy z odpowiednimi specjalistami.
Wśród wczesnych powikłań miejscowych najczęściej obserwuje się dysfunkcję narządu żucia (w tym stawów skroniowo-żuchwowych), pourazowe zapalenie kości i szpiku (u 11,7% poszkodowanych), ropienie krwiaków, zapalenie węzłów chłonnych, zapalenie stawów, ropnie, ropowicę, zapalenie zatok, opóźnione zrastanie się odłamów itp.
W celu zapobiegania możliwym powikłaniom ogólnym i miejscowym wskazane jest przeprowadzenie blokady układu trójdzielno-sympatycznego i zatoki szyjnej nowokainą, co pozwala na wyłączenie pozamózgowych stref odruchowych, dzięki czemu normalizuje się dynamika płynu mózgowo-rdzeniowego, oddychanie i krążenie mózgowe.
Blokadę trójdzielno-sympatyczną wykonuje się według znanej metody MP Żakowa. Blokadę zatoki szyjnej wykonuje się w następujący sposób: pod plecy leżącego na plecach pacjenta, na wysokości łopatek, umieszcza się wałek, tak aby głowa była lekko odchylona do tyłu i obrócona w przeciwnym kierunku. Igłę wstrzykuje się wzdłuż wewnętrznej krawędzi mięśnia mostkowo-obojczykowo-sutkowego, 1 cm poniżej poziomu górnej krawędzi chrząstki tarczowatej (rzut zatoki szyjnej). W miarę przesuwania się igły wstrzykuje się nowokainę. Po nakłuciu powięzi pęczka naczyniowo-nerwowego pokonuje się pewien opór i wyczuwa się pulsowanie zatok szyjnych. Wstrzykuje się 15-20 ml 0,5% roztworu nowokainy.
Biorąc pod uwagę zwiększone ryzyko wystąpienia powikłań septycznych u chorych z uszkodzeniami okolicy twarzowo-szczękowej, mózgu i innych okolic ciała, konieczne jest przepisywanie dużych dawek antybiotyków (po wykonaniu śródskórnego testu indywidualnej tolerancji) już w pierwszej dobie po przyjęciu do szpitala.
W przypadku wystąpienia powikłań ze strony układu oddechowego (które często są przyczyną zgonu u takich pacjentów) wskazana jest terapia hormonalna i dynamiczna obserwacja rentgenowska (z udziałem odpowiednich specjalistów). Specjalistyczna opieka nad takimi pacjentami powinna być zapewniona przez chirurga szczękowo-twarzowego natychmiast po wybudzeniu poszkodowanych ze wstrząsu, jednak nie później niż 24-36 godzin po urazie.
Różne lokalne i ogólne niekorzystne czynniki (zakażenie jamy ustnej i próchnica zębów, zmiażdżenie tkanek miękkich, krwiak, niewystarczająco sztywne unieruchomienie, wyczerpanie pacjenta z powodu zaburzenia normalnego odżywiania, stres psycho-emocjonalny, dysfunkcja układu nerwowego itp.) przyczyniają się do wystąpienia procesów zapalnych. Dlatego jednym z głównych punktów leczenia poszkodowanego jest stymulacja procesu gojenia złamania szczęki poprzez zwiększenie zdolności regeneracyjnych organizmu pacjenta i zapobieganie powstawaniu warstw zapalnych w obszarze uszkodzenia.
W ostatnich latach, ze względu na zwiększoną oporność zakażeń gronkowcowych na antybiotyki, wzrosła liczba powikłań zapalnych w urazach kości twarzy. Najwięcej powikłań w postaci procesów zapalnych występuje w złamaniach zlokalizowanych w okolicy kąta żuchwy. Wyjaśnia się to tym, że mięśnie żucia zlokalizowane po obu stronach miejsca złamania odruchowo kurczą się, przenikają przez szczelinę i są ściskane między odłamkami. W wyniku tego, że błona śluzowa dziąsła w okolicy kąta żuchwy jest ściśle zrośnięta z okostną wyrostka zębodołowego i pęka przy najmniejszym przemieszczeniu odłamków, powstają stale rozwarte wrota wejściowe dla zakażenia, przez które do szczeliny kostnej dostają się patogenne mikroorganizmy, ślina, złuszczone komórki nabłonka i masy pokarmowe. Podczas ruchów połykania włókna mięśniowe ściskane przez odłamki kurczą się, w wyniku czego następuje aktywny przepływ śliny w głąb szczeliny kostnej.
O narastającym stanie zapalnym kości i tkanek miękkich świadczy zazwyczaj szybko rozwijające się przekrwienie skóry, ból, naciek itp.
Powstaniu powikłań sprzyjają takie czynniki jak: zapalenie przyzębia (u 14,4% poszkodowanych), opóźniona hospitalizacja i nieterminowe udzielenie specjalistycznej opieki, podeszły wiek chorych, obecność przewlekłych chorób współistniejących, złe nawyki (alkoholizm), obniżona reaktywność organizmu, błędna diagnoza i wybór metody leczenia, dysfunkcja obwodowego układu nerwowego w wyniku złamania (uszkodzenie gałęzi nerwu trójdzielnego) itp.
Istotnym czynnikiem opóźniającym zrastanie się odłamów szczęki jest pourazowe zapalenie kości i szpiku, które wraz z innymi procesami zapalnymi występuje szczególnie często w przypadkach, gdy repozycja i unieruchomienie odłamów zostały przeprowadzone w późniejszym etapie.
Należy wziąć pod uwagę, że każdy uraz powoduje reakcję zapalną wokół rany. Niezależnie od rodzaju czynnika uszkadzającego (fizycznego, chemicznego, biologicznego) mechanizmy patogenetyczne rozwijającego się procesu zapalnego są takie same i charakteryzują się naruszeniem stanu mikrokrążenia, procesów utleniania-redukcji i działaniem mikroorganizmów w uszkodzonych tkankach. W przypadku urazów nieuniknione jest zanieczyszczenie bakteryjne rany. Nasilenie procesu ropno-zapalnego zależy od cech czynnika zakaźnego, stanu immunobiologicznego organizmu pacjenta w momencie wprowadzenia patogenu, stopnia zaburzeń naczyniowych i metabolicznych tkanek w miejscu urazu. Odporność uszkodzonych tkanek na zakażenie ropne jest znacznie zmniejszona, powstają warunki do rozmnażania się patogenu i manifestacji jego właściwości patogennych, wywołujących reakcję zapalną i mających destrukcyjny wpływ na tkanki.
W miejscu działania czynnika uszkadzającego powstają optymalne warunki do aktywacji enzymów proteolitycznych uwalnianych z mikroorganizmów, dotkniętych tkanek, leukocytów i powstawania mediatorów stymulujących zapalenie - histaminy, serotoniny, kinin, heparyny, aktywowanych białek itp., które powodują zaburzenie mikrokrążenia, wymiany przezwłośniczkowej, krzepnięcia krwi. Proteazy tkankowe, produkty aktywności mikrobiologicznej, przyczyniają się do zaburzenia procesów utleniania-redukcji, rozdzielenia oddychania tkankowego.
W wyniku kumulacji niedotlenionych produktów i rozwoju kwasicy tkankowej dochodzi do wtórnych zaburzeń mikrohemodynamiki w miejscu urazu oraz do rozwoju miejscowego niedoboru witamin.
Szczególnie poważne zaburzenia procesów regeneracji tkanek obserwuje się w przypadku niedoboru witaminy C, co prowadzi do zahamowania syntezy kolagenu tkanki łącznej i gojenia się ran; w takim przypadku zawartość witaminy C ulega znacznemu obniżeniu w wiotkich ziarninach zakażonych ran.
W przypadku każdego urazu znaczącą rolę w ograniczaniu procesu zapalnego odgrywa reakcja hemostatyczna, gdyż utworzenie warstwy fibryny oraz odkładanie się na jej powierzchni substancji toksycznych i mikroorganizmów zapobiega dalszemu rozprzestrzenianiu się procesu patologicznego.
Tak więc przy ropnych powikłaniach urazów zachodzi zamknięty łańcuch procesów patologicznych, które sprzyjają rozprzestrzenianiu się infekcji i uniemożliwiają gojenie się ran. Dlatego wczesne stosowanie różnych leków biologicznie czynnych o działaniu przeciwzapalnym, przeciwdrobnoustrojowym, przeciwhipoksycznym i reparacyjnym jest uzasadnione patogenetycznie w celu zmniejszenia powikłań ropnych i zwiększenia skuteczności złożonego leczenia.
Kijowski Instytut Badawczy Ortopedii Ministerstwa Zdrowia Ukrainy przeprowadził badania nad mechanizmem działania substancji biologicznie czynnych i zalecił stosowanie ambenu, galaskorbiny, kalanchoe i propolisu w chorobach ropno-zapalnych.
W przeciwieństwie do naturalnych inhibitorów proteolizy (trasylol, contrycal, iniprol, tsalol, gordox, pantrypin), amben łatwo przenika przez wszystkie błony komórkowe i może być stosowany miejscowo jako 1% roztwór, dożylnie lub domięśniowo w dawce 250-500 mg co 6-8 godzin. W ciągu 24 godzin lek jest wydalany w niezmienionej postaci przez nerki. Po podaniu miejscowym dobrze przenika do tkanek i całkowicie neutralizuje fibrynolizę tkanek uszkodzonych w ciągu 10-15 minut.
W ropno-zapalnych powikłaniach złamań szczęki z powodzeniem stosuje się amoksyklaw - połączenie kwasu klawulanowego z amoksycyliną, które podaje się dożylnie w dawce 1,2 g co 8 godzin lub doustnie w dawce 375 mg 3 razy dziennie przez 5 dni. U pacjentów, którzy przeszli planową operację, lek przepisuje się dożylnie w dawce 1,2 g raz dziennie lub doustnie w tych samych dawkach.
Aktywność biologiczna galaskorbiny znacznie przewyższa aktywność kwasu askorbinowego ze względu na obecność kwasu askorbinowego w preparacie w połączeniu z substancjami o aktywności witaminy P (polifenole). Galaskorbina sprzyja gromadzeniu się kwasu askorbinowego w narządach i tkankach, pogrubia ścianę naczyń, stymuluje procesy gojenia się ran, przyspiesza regenerację tkanki mięśniowej i kostnej, normalizuje procesy utleniania-redukcji. Galaskorbinę stosuje się doustnie w dawce 1 g 4 razy dziennie; miejscowo - w 1-5% świeżo przygotowanych roztworach lub w postaci 5-10% maści.
Propolis zawiera 50-55% żywic roślinnych, 30% wosku i 10-18% olejków eterycznych; zawiera różne balsamy, zawiera kwas cynamonowy i alkohol, garbniki; jest bogaty w mikroelementy (miedź, żelazo, mangan, cynk, kobalt itp.), substancje antybiotyczne i witaminy z grup B, E, C, PP, P i prowitaminę A; ma działanie przeciwbólowe. Jego działanie przeciwbakteryjne jest najbardziej wyraźne. Właściwości przeciwdrobnoustrojowe propolisu zostały ustalone w odniesieniu do szeregu patogennych mikroorganizmów Gram-dodatnich i Gram-ujemnych, przy czym zauważono jego zdolność do zwiększania wrażliwości mikroorganizmów na antybiotyki, zmiany właściwości morfologicznych, kulturowych i barwiących różnych szczepów. Pod wpływem propolisu rany szybko oczyszczają się z ropnej i martwiczej otoczki. Stosuje się go w postaci maści (33 g propolisu i 67 g lanoliny) lub podjęzykowo - w postaci tabletek (0,01 g) 3 razy dziennie.
Zalecane są również inne środki zapobiegające powikłaniom zapalnym i stymulujące osteogenezę. Niektóre z nich są wymienione poniżej:
- Podawanie antybiotyków (z uwzględnieniem wrażliwości mikroflory) do tkanek miękkich otaczających obszar złamania otwartego, począwszy od pierwszego dnia leczenia. Miejscowe podawanie antybiotyków pozwala zmniejszyć liczbę powikłań ponad 5-krotnie. Gdy antybiotyki są podawane w późniejszym etapie (w 6-9 dniu i później), liczba powikłań nie zmniejsza się, ale przyspiesza się eliminację już rozwiniętego stanu zapalnego.
- Domięśniowe podanie antybiotyków, jeżeli jest to wskazane (zwiększenie nacieku, podwyższona temperatura ciała itp.).
- Terapia miejscowa UHF od 2 do 12 dnia od momentu urazu (10-12 minut dziennie), ogólne naświetlanie kwarcem od 2-3 dnia (około 20 zabiegów), elektroforeza chlorku wapnia na okolicę złamania - od 13-14 dnia do zakończenia leczenia (do 15-20 zabiegów).
- Szczególnie przydatne jest doustne przyjmowanie preparatów multiwitaminowych i 5% roztworu chlorku wapnia (jedna łyżka stołowa trzy razy dziennie z mlekiem); szczególnie przydatne są kwas askorbinowy i tiamina.
- Aby przyspieszyć konsolidację fragmentów, OD Nemsadze (1991) zaleca dodatkowe stosowanie następujących leków: steryd anaboliczny (np. nerobol doustnie, 1 tabletka 3 razy dziennie przez 1-2 miesiące lub retabolil 50 mg domięśniowo raz w tygodniu przez 1 miesiąc); roztwór fluorku sodu 1%, 10 kropli 3 razy dziennie przez 2-3 miesiące; hydrolizat białkowy (hydrolizyna, hydrolizat kazeiny) przez 10-20 dni.
- Aby zmniejszyć skurcz naczyń krwionośnych w strefie złamania (który według AI Eliaszewa (1939) trwa 1-1,5 miesiąca i hamuje tworzenie się kości), a także przyspieszyć zrastanie się odłamów, OD Nemsadze (1985) proponuje domięśniowe podawanie leków rozkurczowych (gangleron, dibazol, papaweryna, trental itp.) 3 dni po urazie przez 10-30 dni.
- Podanie domięśniowe lizozymu 100-150 mg dwa razy dziennie przez 5-7 dni.
- Zastosowanie kompleksu przeciwutleniaczy (octan tokoferolu, flakumina, kwas askorbinowy, cysteina, ekstrakt z eleuterokoka lub acemina).
- Zastosowanie miejscowej hipotermii według techniki opisanej przez AS Komoka (1991), pod warunkiem użycia specjalnego urządzenia do miejscowej hipotermii w okolicy szczękowo-twarzowej; pozwala na utrzymanie reżimu temperaturowego uszkodzonych tkanek, w tym kości żuchwy, w zakresie +30°C - +28°C; dzięki zrównoważonemu chłodzeniu tkanek za pomocą komór zewnętrznej i wewnątrzustnej temperaturę krążącego chłodziwa można obniżyć do +16°C, co sprawia, że zabieg jest dobrze tolerowany i pozwala na jego kontynuację przez długi czas. AS Komok wskazuje, że obniżenie miejscowej temperatury tkanek w strefie złamania żuchwy do poziomów: na skórze +28°C, błonie śluzowej policzka +29°C i błonie śluzowej wyrostka zębodołowego żuchwy +29,5°C - pomaga normalizować przepływ krwi, eliminować zatory żylne, obrzęki, zapobiega rozwojowi krwotoków i krwiaków, likwiduje reakcje bólowe. Warstwowa, równomierna, umiarkowana hipotermia tkanek w trybie chłodzenia w zakresie +30°C - +28°C przez następne 10-12 godzin po unieruchomieniu obu szczęk w połączeniu z lekami pozwala na normalizację przepływu krwi w tkankach już w trzeciej dobie, eliminację reakcji temperaturowych i zjawisk zapalnych oraz wywołuje wyraźny efekt przeciwbólowy.
Jednocześnie AS Komok podkreśla złożoność tej metody, gdyż według jego danych jedynie kompleks metod elektrofizjologicznych, obejmujący elektrotermometrię, reografię, reodermatometrię i elektroalgezymetrię, pozwala na w miarę obiektywną ocenę przepływu krwi, wymiany ciepła i unerwienia w uszkodzonych tkankach oraz dynamiki zmian tych wskaźników pod wpływem leczenia.
Według VP Korobova i in. (1989) korektę przesunięć metabolicznych we krwi w złamaniach żuchwy można uzyskać albo za pomocą ferramidu, albo (co jest jeszcze skuteczniejsze) koamidu, który wspomaga przyspieszone zrastanie się fragmentów kości. W przypadku ostrego pourazowego zapalenia kości i szpiku kostnego otwiera się ropień i przemywa szczelinę złamania; pożądana jest również frakcyjna autohemoterapia - reinfuzja krwi napromieniowanej promieniami ultrafioletowymi 3-5 razy wraz z aktywną przeciwzapalną terapią antyseptyczną według ogólnie przyjętego schematu; W przewlekłym stadium zapalnym zaleca się aktywację regeneracji kości według następującego schematu: lewamizol (150 mg doustnie raz dziennie przez 3 dni; przerwa między cyklami wynosi 3-4 dni; takich cykli jest 3), lub T-aktywina podskórnie (0,01%, 1 ml przez 5 dni), lub ekspozycja na laser helowo-neonowy na biologicznie aktywne punkty twarzy i szyi (10-15 s na punkt przy mocy strumienia światła nie większej niż 4 mW przez 10 dni). Po wystąpieniu sztywności w strefie złamania przepisuje się dawkowaną mechanoterapię i inne ogólne efekty biologiczne. Według autorów czas trwania leczenia szpitalnego skraca się o 10-12 dni, a czasową niepełnosprawność - o 7-8 dni.
Wiele innych środków i metod zostało zaproponowanych w celu zapobiegania lub leczenia pourazowego zapalenia kości szczęk, takich jak zawiesina zdemineralizowanej kości, aerozol Nitazol, anatoksyna gronkowcowa z krwią autologiczną, aspiracja próżniowa zawartości szczeliny złamania i płukanie rany kostnej pod ciśnieniem strumieniem 1% roztworu dioksydyny; terapia immunokorekcyjna. E.A. Karasyunok (1992) informuje, że on i jego współpracownicy eksperymentalnie badali i klinicznie udowodnili celowość stosowania, na tle racjonalnej terapii antybiotykowej, 25% roztworu aceminy doustnie w ilości 20 ml 2 razy dziennie przez 10-14 dni, a także sondowanie obszaru złamania za pomocą urządzenia UPSK-7N w trybie ciągłym labilnym i wprowadzanie 10% roztworu chlorowodorku linkomycyny przez elektroforezę. Zastosowanie tej techniki spowodowało zmniejszenie powikłań z 28% do 3,85% i skrócenie czasu czasowej niepełnosprawności o 10,4 dnia.
R. 3. Ogonovsky, IM Got, OM Sirii, I. Ya. Lomnitsky (1997) zalecają stosowanie komórkowej kseno-brefotransplantacji w leczeniu długoterminowych, niegojących się złamań szczęki. W tym celu do szczeliny złamania wprowadza się zawiesinę martwych komórek szpiku kostnego 14-dniowych zarodków. W 12-14 dniu autorzy obserwowali pogrubienie okostnej kostnej, a w 20-22 dniu początek stabilnej konsolidacji złamania, które nie zagoiło się w ciągu 60 dni unieruchomienia. Metoda ta pozwala pozbyć się powtarzających się interwencji chirurgicznych.
Literatura krajowa i zagraniczna obfituje w inne propozycje, które niestety obecnie są dostępne tylko dla lekarzy pracujących w klinikach dobrze wyposażonych w niezbędny sprzęt i leki. Ale każdy lekarz powinien pamiętać, że istnieją inne, bardziej dostępne sposoby zapobiegania powikłaniom w leczeniu złamań kości twarzy. Na przykład nie należy zapominać, że tak prosty zabieg jak elektroforeza chlorku wapnia (wprowadzenie 40% roztworu z anody przy natężeniu prądu 3-4 mA) sprzyja szybkiemu zagęszczeniu tworzącego się kostniny. W przypadku powikłań złamania przez stan zapalny, oprócz antybiotykoterapii, wskazane jest zastosowanie blokady alkoholowo-nowokainowej (0,5% roztwór nowokainy w 5% alkoholu). Kompleksowe leczenie według opisanego schematu pozwala skrócić czas unieruchomienia odłamu o 8-10 dni, a w przypadku złamań powikłanych procesem zapalnym - o 6-8 dni.
Zaobserwowaliśmy znaczące skrócenie czasu hospitalizacji po podaniu 0,2 ml osteogennej cytotoksycznej surowicy (stimoblast) w izotonicznym roztworze chlorku sodu (rozcieńczenie 1:3) do obszaru złamania. Surowicę podawano 3., 7. i 11. dnia po urazie.
Niektórzy autorzy zalecają stosowanie terapii mikrofalowej i UHF w połączeniu z ogólnym napromieniowaniem ultrafioletowym i elektroforezą chlorku wapnia w leczeniu złożonym w celu przyspieszenia konsolidacji odłamów szczęki, a VP Pyurik (1993) zaleca stosowanie iniekcji międzyfragmentowych komórek szpiku kostnego pacjenta (w ilości 1 mm3 komórek na 1 cm2 powierzchni złamania kości).
Biorąc pod uwagę mechanizm powstawania powikłań zapalnych złamań w okolicy kątów żuchwy, ich zapobieganie wymaga jak najwcześniejszego unieruchomienia odłamów kostnych w połączeniu z ukierunkowaną terapią lekami przeciwzapalnymi. W szczególności po leczeniu jamy ustnej roztworem furacyliny (1:5000) należy wykonać znieczulenie nasiękowe w okolicy złamania 1% roztworem nowokainy (od strony skóry) i po upewnieniu się, że igła znajduje się w szczelinie złamania (krew dostaje się do strzykawki, a środek znieczulający do ust), kilkakrotnie przepłukać (roztworem furacyliny) zawartość ze szczeliny do jamy ustnej przez uszkodzoną błonę śluzową (LM Vartanyan).
Przed unieruchomieniem fragmentów szczęki za pomocą sztywnego mocowania międzyżuchwowego (trakcji) lub najmniej traumatycznej (przezskórnej) metody osteosyntezy drutem Kirschnera zaleca się infiltrację tkanek miękkich w okolicy złamania kąta żuchwy roztworem antybiotyku o szerokim spektrum działania. Zadawanie większych urazów (np. odsłonięcie kąta żuchwy i założenie szwu kostnego) jest niepożądane, ponieważ przyczynia się do nasilenia rozpoczętego procesu zapalnego.
W przypadku rozwiniętego pourazowego zapalenia kości i szpiku, po sekwestrektomii, złamanie można unieruchomić metalowym kołkiem wprowadzonym transfokalnie (przez szczelinę złamania), ale skuteczniejsze jest unieruchomienie odłamów żuchwy zewnętrznymi środkami kompresji pozaogniskowej, które w złamaniach powikłanych pourazowym zapaleniem kości i szpiku (w ostrej fazie przebiegu) zapewniają konsolidację w zwykłych ramach czasowych (nie przekraczających gojenia świeżych złamań) i pomagają zatrzymać proces zapalny dzięki temu, że kompresja jest wykonywana bez wstępnej interwencji w zmianę. Pozaogniskowe unieruchomienie odłamów pozwala na konieczną interwencję chirurgiczną w przyszłości (otwarcie ropnia, ropowicy, usunięcie sekwestrów itp.) bez naruszenia unieruchomienia.
Zapalenie kości i szpiku pourazowego ma prawie zawsze powolny przebieg, nie wpływa znacząco na ogólny stan pacjenta. Długotrwały obrzęk tkanek miękkich w strefie złamania wiąże się z przekrwieniem, odczynem okostnej i naciekiem węzłów chłonnych. Odrzucenie sekwestrów kostnych ze szczeliny złamania następuje powoli; ich wielkość jest zwykle nieznaczna (kilka milimetrów). Okresowo możliwe są zaostrzenia zapalenia kości i szpiku, zapalenia okostnej i zapalenia węzłów chłonnych z powstawaniem ropni okołożuchwowych, ropowicy i adenoflegmony. W takich przypadkach konieczne jest wypreparowanie tkanek w celu ewakuacji ropy, drenażu rany i przepisania antybiotyków.
W przewlekłym stadium zapalenia kości i szpiku wskazane jest zastosowanie kompresyjnego zbliżenia odłamów szczęki lub przepisanie pentoksylu 0,2-0,3 g 3 razy dziennie przez 10-14 dni (zarówno po usztywnieniu zębów, jak i po przezskórnej osteosyntezie), lub wstrzyknięcie (przez igłę Dufoura) 2-3 ml zawiesiny liofilizowanego proszku allobone płodowego do szczeliny złamania. Zaleca się wstrzyknięcie zawiesiny jednorazowo, w znieczuleniu miejscowym, 2-3 dni po repozycji i unieruchomieniu odłamów, tj. gdy zagojona rana na dziąśle zapobiega wyciekaniu zawiesiny do jamy ustnej. Dzięki tej taktyce można usunąć trakcję międzyszczękową, zarówno w złamaniach pojedynczych, jak i podwójnych, 6-7 dni wcześniej niż zwykle, skracając całkowity czas trwania niepełnosprawności średnio o 7-8 dni. Pozaustne wstrzyknięcie 5-10 ml 10% roztworu alkoholu w 0,5% roztworze nowokainy w okolicę złamania przyspiesza również kliniczną konsolidację odłamów o 5-6 dni i skraca czas trwania niepełnosprawności średnio o 6 dni. Zastosowanie allocosteum i pentoxylu pozwala znacząco zmniejszyć liczbę powikłań zapalnych.
Istnieją dane na temat skuteczności stosowania różnych innych metod i środków do stymulacji osteogenezy (w obszarze pourazowego zapalenia kości i szpiku): ogniskowe dawkowanie próżniowe, ekspozycja ultradźwiękowa, magnetoterapia według NA Berezovskiej (1985), stymulacja elektryczna; promieniowanie lasera helowo-neonowego o niskiej intensywności z uwzględnieniem stadium procesu pourazowego; miejscowa tlenoterapia i trzy-, czterokrotne napromieniowanie rentgenowskie w dawkach 0,3-0,4 (przy wyraźnych objawach ostrego stanu zapalnego, gdy konieczne jest złagodzenie obrzęku i nacieku lub przyspieszenie powstawania ropnia, złagodzenie objawów bólowych i stworzenie korzystnych warunków do gojenia się ran); tyrokalcytonina, ekterycyd w połączeniu z kwasem askorbinowym, nerobol w połączeniu z hydrolizatem białkowym, fosforyna, gemostymulina, preparaty fluorkowe, osteogenna surowica cytotoksyczna, karbostymulina, retabolil, eleuterokok; włączenie do diety pacjenta pasty „Ocean” z kryla itp. Na etapie przewlekłego pourazowego zapalenia kości i szpiku po nekrektomii niektórzy autorzy stosują radioterapię w dawce 0,5-0,7 grej (5-7 naświetleń) w celu wyeliminowania miejscowych objawów zaostrzenia procesu zapalnego, przyspieszenia oczyszczania rany z mas martwiczych, poprawy snu, apetytu i ogólnego samopoczucia pacjentów. Dobre wyniki w pourazowym zapaleniu kości i szpiku kostnego żuchwy uzyskuje się w przypadku połączenia sekwestrektomii z radykalnym leczeniem rany kostnej, wypełnieniem ubytku kostnego brefobonem i sztywnym unieruchomieniem fragmentów szczęki.
Gdy złamanie jest połączone z zapaleniem przyzębia, zjawiska zapalne w tkankach miękkich okolicy złamania są szczególnie wyraźne. Tacy pacjenci przyjmowani w 3-4 dniu mają wyraźne zapalenie dziąseł, krwawienie z dziąseł, nieprzyjemny zapach z ust i wyciek ropy z patologicznych kieszonek. Konsolidacja złamania w zapaleniu przyzębia jest dłuższa. W takich przypadkach zaleca się przeprowadzenie kompleksowego leczenia zapalenia przyzębia wraz z leczeniem złamania.
Fizjoterapia ma ogromne znaczenie w leczeniu złamań żuchwy. Aktywne ćwiczenia mięśni żucia (z minimalnym zakresem ruchu), mięśni twarzy i języka można rozpocząć 1-2 dni po unieruchomieniu za pomocą jednoszczękowej szyny dentystycznej lub kostnego urządzenia zewnątrzustnego. Przy trakcji międzyszczękowej, ogólne ćwiczenia toniczne, ćwiczenia mięśni twarzy i języka oraz ćwiczenia napięcia wolicjonalnego mięśni żucia można stosować od 2-3 dnia po złamaniu (usztywnienie) do momentu usunięcia gumowej trakcji. Po pierwotnym usztywnieniu złamania i usunięciu gumowej trakcji międzyszczękowej, zaleca się aktywne ćwiczenia żuchwy.
Zaburzony przepływ krwi w okolicy mięśni żucia prowadzi do zmniejszenia intensywności mineralizacji regeneratu w szczelinie złamania kątowego (VI Vlasova, IA Lukyanchikova), co jest również przyczyną częstych powikłań zapalnych. Właściwy reżim aktywności fizycznej (ćwiczenia lecznicze) w odpowiednim czasie znacznie poprawia wskaźniki elektromiograficzne, gnatodynometryczne i dynamometryczne funkcji mięśni żucia. Wczesne obciążenie czynnościowe wyrostków zębodołowych za pomocą szyn-protez dziąsłowych stosowanych przy złamaniach w obrębie łuku zębowego (w przypadku obecności jednego bezzębnego fragmentu, który można ręcznie nastawić i przytrzymać podstawą szyny-protezy, a także w przypadkach sztywno stabilnego unieruchomienia za pomocą osteosyntezy) pomaga również skrócić okres niezdolności do pracy średnio o 4-5 dni. Włączenie obciążeń czynnościowych związanych z żuciem do kompleksu zabiegów terapeutycznych powoduje szybszą przebudowę regeneratu, przywrócenie jego struktury histologicznej i funkcji, przy jednoczesnym zachowaniu kształtu anatomicznego.
Aby zmniejszyć stopień zaburzeń hipodynamicznych w mięśniach żucia i w okolicy złamania żuchwy, można zastosować metodę bioelektrycznej stymulacji (powszechnie stosowaną w ogólnej traumatologii, medycynie sportowej i kosmicznej) mięśni skroniowo-ciemieniowych i żucia za pomocą urządzenia Myoton-2. Zabiegi wykonuje się codziennie przez 5-7 minut przez 15-20 dni, zaczynając od 1. do 3. dnia po unieruchomieniu. Elektryczna stymulacja prowadzi do skurczu określonych mięśni bez występowania ruchów w stawach skroniowo-żuchwowych; dzięki temu szybciej przywraca się krążenie krwi i połączenia neuroodruchowe w okolicy szczękowo-twarzowej, zachowuje się napięcie mięśni. Wszystko to pomaga również skrócić okres konsolidacji złamania.
Według VI Chirkina (1991) włączenie wielokanałowej biokontrolowanej proporcjonalnej stymulacji elektrycznej mięśni skroniowych, żucia i opuszczających żuchwę do zwykłego kompleksu środków rehabilitacyjnych w trybie podprogowym i terapeutycznym u pacjentów z jednostronnym urazem pozwoliło w 28 dniu całkowicie przywrócić ukrwienie tkanek, zwiększyć objętość otwarcia ust do 84%, a amplitudę odpowiedzi M do 74% w porównaniu z normą. Udało się znormalizować funkcję żucia, a pacjenci spędzali tyle samo czasu i wykonywali taką samą liczbę ruchów żucia na żuciu próbek pokarmu, co osoby zdrowe.
U pacjentów z obustronnym urazem operacyjnym mięśni żucia zabiegi wielokanałowej biosterowanej proporcjonalnej stymulacji elektrycznej w trybach podprogowym, terapeutycznym i treningowym można rozpocząć już na wczesnym etapie (7-9 dni po zabiegu), co zapewnia pozytywne zmiany w ukrwieniu strefy urazu, o czym świadczą wyniki badań reograficznych, które osiągnęły normę w momencie zdjęcia szyn.
Udało się zwiększyć objętość otwarcia ust do 74%, amplituda odpowiedzi M również wzrosła do 68%. Funkcja żucia prawie się unormowała, zgodnie z elektromiografią funkcjonalną, której wskaźniki osiągnęły poziom średnich wskaźników osób zdrowych. Autor uważa, że metoda wielokanałowej reowazofacjografii, elektromiografia stymulacyjna mięśni żucia, rejestracja odruchu przyzębia i metoda wielokanałowej elektromiografii funkcjonalnej ze standardowymi próbkami żywności są najbardziej obiektywne w badaniu narządu żucia i mogą być metodami z wyboru w badaniu pacjentów zarówno ze złamaniami szczęki, jak i urazami chirurgicznymi (operacyjnymi) mięśni żucia.
Procedury wielokanałowej biokontrolowanej proporcjonalnej stymulacji elektrycznej mięśni żucia w trzech trybach według metody zalecanej przez autora pozwalają rozpocząć leczenie rehabilitacji funkcjonalnej od wczesnego etapu. Ten rodzaj leczenia najlepiej odpowiada naturalnej funkcji układu żucia, jest dobrze dawkowany i kontrolowany, co zapewnia najwyższe dotychczasowe wyniki przywracania funkcji i pozwala skrócić całkowity czas niesprawności pacjentów o 5-10 dni.
Na szczególną uwagę zasługuje problem leczenia i rehabilitacji pacjentów ze złamaniami żuchwy, którym towarzyszy uszkodzenie nerwu zębodołowego dolnego. Według S. N. Fedotowa (1993) uszkodzenie nerwu zębodołowego dolnego rozpoznano u 82,2% ofiar ze złamaniem żuchwy, z czego 28,3% było łagodnych, 22% umiarkowanych, a 31,2% ciężkich. Do łagodnych urazów zalicza się te, w których reakcja wszystkich zębów po stronie złamania mieściła się w granicach 40-50 μA, a w okolicy skóry brody i błony śluzowej jamy ustnej obserwowano łagodne niedoczulice; do kategorii umiarkowanych zalicza się reakcję zębów do 100 μA. Przy reakcji powyżej 100 μA i częściowej lub całkowitej utracie czucia tkanek miękkich uszkodzenie uważa się za ciężkie. Jednocześnie zaburzenia neurologiczne w złamaniach kości twarzy i ich leczenie w medycynie praktycznej nie otrzymały dotychczas wystarczającej uwagi. Głębokość uszkodzenia nerwów, według SN Fedorova, zwiększa się jeszcze bardziej przy chirurgicznych metodach łączenia fragmentów. W rezultacie rozwijają się długotrwałe zaburzenia sensoryczne, neurotroficzne procesy destrukcyjne w tkance kostnej, spowolnienie zrastania się fragmentów, zmniejszona funkcja żucia i przeszywający ból.
Na podstawie obserwacji klinicznych (336 pacjentów) autor opracował racjonalny kompleks leczenia naprawczego złamań żuchwy z towarzyszącym uszkodzeniem trzeciej gałęzi nerwu trójdzielnego, stosując metody fizykalne i lecznicze środki pobudzające (neurotropowe i rozszerzające naczynia krwionośne). Aby zapobiec wtórnemu uszkodzeniu nerwu zębodołowego dolnego i jego gałęzi podczas operacyjnego leczenia złamań, zaproponowano nową wersję osteosyntezy fragmentów za pomocą szprych metalowych, opartą na delikatnym podejściu do zębów, a także do gałęzi nerwu zębodołowego dolnego.
U niektórych pacjentów z zaburzeniami neurologicznymi autor zalecał ekspozycję na pole elektryczne UHF lub lampę Sollux już 2-3 dnia po unieruchomieniu odłamów; w przypadku bólu wzdłuż nerwu zębodołowego dolnego stosowano elektroforezę 0,5% roztworem nowokainy z adrenaliną według A. P. Parfenova (1973). U innych pacjentów, zgodnie ze wskazaniami, zalecano wyłącznie USG. Po 12 dniach, na etapie formowania się pierwotnego kostniny, zalecano elektroforezę 5% roztworem chlorku wapnia.
Równocześnie z leczeniem fizykalnym, począwszy od 2-3 dnia, stosowano również pobudzające leki: witaminy B6 B12; dibazol w stężeniu 0,005; przy zaburzeniach głębokich - 1 ml 0,05% roztworu proseryny według schematu. Jednocześnie przepisywano leki pobudzające krążenie krwi (chlorowodorek papaweryny 2 ml 2% roztworu; kwas nikotynowy 1% 1 ml; komplamina 2 ml 15% roztworu, na cykl 25-30 zastrzyków).
Po 7-10 dniach przerwy, jeśli uszkodzenie nerwu się utrzymywało, elektroforeza 10% roztworem jodku potasu lub elektroforeza z enzymami była przepisywana na kurs 10-12 zabiegów; galantamina 1% 1 ml była stosowana na kurs 10-20 zastrzyków, aplikacje parafiny i ozokerytu. Po 3-6 miesiącach, jeśli zaburzenia neurologiczne się utrzymywały, kursy leczenia były powtarzane aż do całkowitego wyzdrowienia. Obowiązkowym składnikiem leczenia zalecanego przez S. N. Fiedotowa jest stałe monitorowanie jego skuteczności zgodnie z metodami badań neurologicznych. Zastosowanie opisanego kompleksu leczenia naprawczego przyczyniło się do szybszego przywrócenia przewodnictwa nerwu zębodołowego dolnego: przy łagodnych zaburzeniach czynnościowych - w ciągu 1,5-3 miesięcy, umiarkowanych i ciężkich - w ciągu 6 miesięcy. W grupie pacjentów leczonych metodami tradycyjnymi przewodnictwo nerwu zębodołowego dolnego przy łagodnych zaburzeniach zostało przywrócone w ciągu 1,5-3-6 miesięcy, przy zaburzeniach umiarkowanego i ciężkiego stopnia - w ciągu 6-12 miesięcy. Według S. N. Fiodorowa około 20% pacjentów miało uporczywe i głębokie zaburzenia wrażliwości na ból przez ponad rok. Umiarkowane i ciężkie uszkodzenia nerwu zębodołowego dolnego najprawdopodobniej towarzyszą nadmiernemu rozciągnięciu pnia nerwu w momencie przemieszczenia odłamów, stłuczenia z przerwaniem włókien nerwowych, częściowe lub całkowite pęknięcia. Wszystko to spowalnia reinerwację. Wcześniejsze przywrócenie funkcji troficznej układu nerwowego miało korzystny wpływ na jakość i czas konsolidacji odłamów. W pierwszej (głównej) grupie pacjentów konsolidacja odłamów nastąpiła średnio po 27 + 0,58 dniach, okresy niezdolności do pracy wynosiły 25 ± 4,11 dni. Funkcja żucia i kurczliwość mięśni osiągnęły wartości prawidłowe po 1,5-3 miesiącach. W drugiej grupie (kontrolnej) wskaźniki te wynosiły odpowiednio 37,7+0,97 i 34+5,6 dni, a funkcja żucia i kurczliwość mięśni powróciły później - po 3-6 miesiącach. Podane środki w celu dalszego leczenia pacjentów po urazie powinny być wykonywane w salach rehabilitacyjnych.
Oprócz pourazowego zapalenia kości, ropni i ropowic w przypadku złamań szczęki, na tle powolnego zapalenia kości, które nie jest podatna na konwencjonalne metody leczenia, może wystąpić podżuchwowe zapalenie węzłów chłonnych. Tylko szczegółowe kompleksowe badanie takich pacjentów z wykorzystaniem radiografii, pośredniej radionuklidowej scyntygrafii-limfografii z użyciem koloidalnego roztworu 198 Au i testów immunodiagnostycznych pozwala na pewne ustalenie rozpoznania wtórnej (pourazowej) promienicy węzłów chłonnych podżuchwowych.
Możliwe jest, że złamania żuchwy mogą być powikłane jednocześnie przez promienicę i gruźlicę (częściej u pacjentów z gruźlicą). Mogą również występować rzadsze, ale nie mniej poważne powikłania urazów szczękowo-twarzowych: angina Jansoula-Ludwiga; późne krwawienie po osteosyntezie powikłane stanem zapalnym; uduszenie po trakcji międzyszczękowej, czasami prowadzące do śmierci pacjenta z powodu aspiracji krwi podczas krwawienia z tętnicy językowej lub szyjnej; tętniak rzekomy tętnicy twarzowej; zakrzepica tętnicy szyjnej wewnętrznej; wtórne porażenie nerwu twarzowego (ze złamaniem żuchwy); rozedma twarzy (ze złamaniem szczęki); odma opłucnowa i zapalenie śródpiersia (ze złamaniem kości jarzmowej i szczęki) itp.
Czas pobytu pacjentów w szpitalu zależy od umiejscowienia urazu w obrębie twarzoczaszki, przebiegu okresu konsolidacji oraz obecności powikłań.
Podane terminy nie są optymalne, w przyszłości, gdy kryzys gospodarczy zostanie przezwyciężony, a liczba łóżek szpitalnych wzrośnie, możliwe będzie wydłużenie pobytu pacjentów w szpitalu do czasu całkowitego zakończenia leczenia urazów twarzy o różnej lokalizacji. Pacjenci z urazami szczękowo-twarzowymi z terenów wiejskich powinni pozostać w szpitalu dłużej, ponieważ z reguły nie mogą przyjechać do miasta na obserwację i leczenie ambulatoryjne ze względu na odległość. Dostępność dobrze prosperujących oddziałów traumatologicznych, rehabilitacyjnych dla pacjentów z takimi urazami w placówkach stomatologicznych miasta pozwala na nieznaczne skrócenie ich pobytu w szpitalu.
Leczenie ambulatoryjne (rehabilitacja) ofiar urazów okolicy twarzowo-szczękowej
Organizacja ambulatoryjnego etapu leczenia poszkodowanych z obrażeniami okolicy szczękowo-twarzowej nie zawsze jest dostatecznie przejrzysta, gdyż pacjenci w wielu przypadkach pozostają pod opieką lekarzy z różnych placówek, którzy nie mają wystarczającego przeszkolenia w zakresie traumatologii szczękowo-twarzowej.
W tym zakresie można zalecić skorzystanie z doświadczeń gabinetu rehabilitacyjnego przy klinice szczękowo-twarzowej Zaporoskiego Państwowego Instytutu Zaawansowanych Studiów Medycznych oraz obwodowej kliniki stomatologicznej, która wprowadziła do swojej praktyki karty wymiany zawierające wszystkie informacje o leczeniu poszkodowanego w szpitalu, w klinice w miejscu zamieszkania oraz w gabinecie rehabilitacyjnym.
Podczas rehabilitacji pacjentów z urazami szczękowo-twarzowymi należy wziąć pod uwagę, że takie urazy często łączą się z zamkniętymi urazami czaszkowo-mózgowymi, a także towarzyszą im zaburzenia i budowa stawów skroniowo-żuchwowych (TMJ). Stopień tych zaburzeń zależy od lokalizacji złamania: przy złamaniach wyrostków kłykciowych częściej obserwuje się zmiany zwyrodnieniowe obu stawów niż przy złamaniach pozastawowych. Początkowo zaburzenia te mają charakter niewydolności czynnościowej, która po 2-7 latach może przekształcić się w zmiany zwyrodnieniowe. Jednostronna artroza rozwija się po stronie urazu po pojedynczych złamaniach, a obustronna - po podwójnych i wielokrotnych złamaniach. Ponadto wszyscy pacjenci ze złamaniami żuchwy wykazują, sądząc po danych elektromiograficznych, wyraźne zmiany mięśni żucia. Dlatego, aby zapewnić ciągłość w dalszym leczeniu pacjentów urazowych w gabinetach stomatologicznych, powinni być oni badani przez stomatologa-traumatologa, który zapewnia kompleksowe leczenie pacjentów z urazami twarzy o dowolnej lokalizacji.
Szczególną uwagę należy zwrócić na profilaktykę powikłań o charakterze zapalnym i zaburzeń psychoneurologicznych - bólów głowy, zapalenia opon mózgowo-rdzeniowych, zapalenia pajęczynówki, zaburzeń autonomicznych, upośledzenia słuchu i wzroku itp. W tym celu konieczne jest szersze wykorzystanie fizjoterapeutycznych metod leczenia i terapii ruchowej. Konieczne jest staranne monitorowanie stanu opatrunków mocujących w jamie ustnej, stanu zębów i błony śluzowej, a także przeprowadzanie terminowej i racjonalnej protetyki stomatologicznej. Przy ustalaniu terminów unieruchomienia, czasu trwania czasowej niepełnosprawności i leczenia konieczne jest indywidualne podejście do każdego pacjenta, biorąc pod uwagę charakter urazu, przebieg choroby, wiek i zawód pacjenta.
Pacjent musi zakończyć leczenie w gabinecie rehabilitacyjnym stomatologicznym. Dlatego na mocy specjalnego zarządzenia właściwego wydziału zdrowia lekarz tego gabinetu ma prawo do wystawiania i przedłużania zaświadczeń o czasowej niezdolności do pracy niezależnie od miejsca pracy i zamieszkania pacjenta. Pożądane jest zorganizowanie jednego gabinetu rehabilitacji stomatologicznej na 200-300 tysięcy osób. W przypadku spadku częstości urazów zadania gabinetu można rozszerzyć o udzielanie pomocy pacjentom chirurgicznym o innych profilach, wypisanym ze szpitala na leczenie ambulatoryjne.
Na terenach wiejskich dalsze leczenie ofiar obrażeń okolicy twarzowo-szczękowej powinno odbywać się w powiatowych klinikach (szpitalach) pod nadzorem powiatowego chirurga stomatologa.
System leczenia pacjentów z urazami twarzy powinien obejmować systematyczną ocenę długoterminowych wyników leczenia.
Oddziały stomatologiczne szpitali wojewódzkich i przychodni stomatologicznych rejonowych (terytorialnych) muszą wdrożyć wytyczne organizacyjne i metodyczne dotyczące udzielania opieki stomatologicznej na terenie regionu, w tym pacjentom z urazami twarzy.
Ośrodki specjalistycznej opieki stomatologicznej są często bazami klinicznymi dla katedr chirurgii szczękowo-twarzowej uniwersytetów medycznych i instytutów (akademii, wydziałów) do zaawansowanego kształcenia lekarzy. Obecność wysoko wykwalifikowanej kadry umożliwia szerokie zastosowanie najnowszych metod diagnostyki i leczenia różnych urazów okolicy szczękowo-twarzowej, a także pozwala na znaczne oszczędności.
Główny stomatolog i chirurg szczękowo-twarzowy regionu, terytorium, miasta oraz kierownik oddziału szczękowo-twarzowego stoją przed następującymi zadaniami w celu poprawy opieki nad ofiarami urazów twarzy:
- Zapobieganie urazom, w tym identyfikacja i analiza przyczyn urazów przemysłowych, zwłaszcza w produkcji rolnej; udział w ogólnych działaniach zapobiegawczych w celu zapobiegania urazom przemysłowym, transportowym, ulicznym i sportowym; zapobieganie urazom u dzieci; prowadzenie szeroko zakrojonych działań wyjaśniających wśród ludności, zwłaszcza wśród młodych ludzi w wieku produkcyjnym, w celu zapobiegania urazom domowym.
- Opracowanie niezbędnych zaleceń dotyczących udzielania pierwszej pomocy i pierwszej pomocy medycznej pacjentom z urazami twarzy w ośrodkach zdrowia, stacjach pogotowia ratunkowego, centrach urazowych, stacjach pogotowia ratunkowego; zapoznanie średniego personelu medycznego i lekarzy innych specjalności z elementami pierwszej pomocy i pierwszej pomocy medycznej w przypadku urazów twarzy.
- Organizacja i realizacja cyklów specjalizacji i szkoleń podnoszących kwalifikacje dla stomatologów, chirurgów, traumatologów i lekarzy rodzinnych w zakresie udzielania pomocy pacjentom z urazami twarzy.
- Zastosowanie i dalszy rozwój najnowocześniejszych metod leczenia złamań szczęki; profilaktyka powikłań, zwłaszcza o charakterze zapalnym; szersze stosowanie złożonych metod leczenia urazowych obrażeń twarzy.
- Szkolenie personelu medycznego średniego szczebla w zakresie podstawowych umiejętności udzielania pierwszej pomocy pacjentom z urazami twarzy i szczęki.
Analizując wskaźniki jakości placówek stomatologicznych, należy również uwzględnić stan opieki nad pacjentami z urazami twarzy. Szczególną uwagę należy zwrócić na analizę błędów popełnianych w świadczeniu opieki. Należy rozróżnić błędy diagnostyczne, terapeutyczne i organizacyjne, dla których zaleca się prowadzenie specjalnego dziennika (dla każdego miasta i powiatu).
Wybór metody repozycji i stabilizacji odłamów szczęki w starych złamaniach
W zależności od wieku złamania szczęki górnej lub dolnej oraz stopnia sztywności odłamów stosuje się metody ortopedyczne lub chirurgiczne. Tak więc w przypadku złamań wyrostka zębodołowego szczęki górnej z trudnym do usunięcia przemieszczeniem odłamów stosuje się szyny z drutu stalowego przeznaczone do trakcji szkieletowej. Elastyczność drutu stalowego ułatwia nastawienie odłamu poziomo i pionowo. W szczególności, jeśli odłam przedniego odcinka wyrostka zębodołowego zostanie przemieszczony do tyłu, stosuje się gładką szynę-zamek, mocując ją w zwykły sposób do zębów po obu stronach linii złamania; zęby odłamu mocuje się do drutu za pomocą tzw. ligatur „zawieszających” z lekkim naprężeniem. Stopniowo (jednorazowo lub przez kilka dni - w zależności od wieku złamania), napinając drut ligaturowy poprzez skręcanie, powoli nastawia się odłam wyrostka zębodołowego. W tym samym celu można wykorzystać cienkie gumowe pierścienie, które obejmują szyjkę zęba i mocuje się z przodu na drucie, który w tym przypadku niekoniecznie musi być stalowy.
Jeśli boczny odcinek wyrostka zębodołowego szczęki górnej zostanie przemieszczony do wewnątrz, szyna z drutu stalowego jest wyginana do kształtu prawidłowego łuku zębowego. Stopniowo fragment powraca do prawidłowej pozycji w stosunku do dolnego łuku zębowego. W przypadku przemieszczenia bocznego odcinka wyrostka zębodołowego na zewnątrz, jest on korygowany do wewnątrz za pomocą elastycznej trakcji zainstalowanej w poprzek twardego podniebienia.
W przypadku sztywności przemieszczonego ku dołowi fragmentu wyrostka zębodołowego szczęki górnej, do trakcji można zastosować pierścienie gumowe lub bandaż Shelgorna zakładany przez powierzchnię zwarcia zębów.
W przypadku sztywności fragmentów żuchwy stosuje się wyciąg międzyżuchwowy z pomocą szyn dentystycznych. Jeśli na sztywnych fragmentach żuchwy nie ma zębów, można zastosować urządzenia do repozycji i fiksacji fragmentów lub repozycja i fiksacja fragmentów może być wykonana przez dostęp zewnątrzustny lub wewnątrzustny.
Badanie czasowej niepełnosprawności w przypadku złamań szczęki
Każdy obywatel ma prawo do zabezpieczenia finansowego na starość, na wypadek choroby, całkowitej lub częściowej utraty zdolności do pracy, a także utraty żywiciela rodziny.
Prawo to gwarantują ubezpieczenia społeczne pracowników, pracowników najemnych i chłopów, świadczenia z tytułu czasowej niezdolności do pracy i wiele innych form zabezpieczenia społecznego.
Utratę zdolności do pracy po wypadku stwierdza się w razie niezdolności do wykonywania pracy społecznie użytecznej bez uszczerbku na zdrowiu i wydajności produkcji.
W przypadku złamań szczęki możliwa jest czasowa i trwała utrata zdolności do pracy. Tę ostatnią dzielimy na całkowitą i częściową.
Jeśli dysfunkcje szczęki, które uniemożliwiają wykonywanie pracy zawodowej, są odwracalne i ustępują po leczeniu, niepełnosprawność jest czasowa. W przypadku całkowitej czasowej niepełnosprawności poszkodowany nie może wykonywać żadnej pracy i wymaga leczenia zgodnie ze schematem zaleconym przez lekarza. Na przykład pacjenci ze złamaniami szczęki w ostrym okresie urazu z silnym zespołem bólowym i dysfunkcją są uważani za całkowicie czasowo niepełnosprawnych.
Częściowa czasowa niezdolność do pracy jest orzekana w przypadkach, gdy poszkodowany nie jest w stanie pracować w swojej specjalności, ale może wykonywać inną pracę bez uszczerbku na zdrowiu, co zapewnia odpoczynek lub dopuszczalne obciążenie uszkodzonego narządu. Przykładowo górnik w kopalni, który ma złamanie żuchwy, z opóźnionym zrostem odłamków, jest zazwyczaj niezdolny do pracy w swojej specjalności przez 1,5-2 miesiące. Jednak po ustąpieniu ostrych zjawisk 1,5 miesiąca po urazie, decyzją VKK, pracownik może zostać przeniesiony do lżejszej pracy (na okres nie dłuższy niż 2 miesiące): jako operator wyciągu, ładowacz w lampowni itp. W przypadku przeniesienia do innej pracy z powodu skutków złamania szczęki, zaświadczenia lekarskie nie są wydawane.
Badanie eksperckie poszkodowanego powinno rozpocząć się od postawienia prawidłowej diagnozy, która pomaga określić rokowanie dotyczące pracy. Czasami lekarz, po postawieniu prawidłowej diagnozy, nie bierze pod uwagę rokowania dotyczącego pracy. W rezultacie poszkodowany jest albo przedwcześnie wypisany do pracy, albo po przywróceniu mu zdolności do pracy jego zwolnienie lekarskie jest bezpodstawnie przedłużane. Pierwsze prowadzi do różnych powikłań, które niekorzystnie wpływają na zdrowie i opóźniają leczenie; drugie - do nieuzasadnionego wydatkowania środków na opłacenie zwolnienia lekarskiego.
Dlatego głównym kryterium różnicowym czasowej utraty zdolności do pracy jest korzystne rokowanie kliniczne i robocze, charakteryzujące się całkowitym lub znacznym przywróceniem dysfunkcji szczęki w wyniku urazu i zdolności do pracy w stosunkowo krótkim czasie. Przywrócenie zdolności do pracy w przypadku złamań szczęki charakteryzuje się stopniem przywrócenia funkcji uszkodzonej szczęki, a mianowicie: dobrym utrwaleniem odłamów w prawidłowej pozycji, zachowaniem prawidłowego zwarcia zębowego, wystarczającą ruchomością stawów skroniowo-żuchwowych, brakiem wyraźnych zaburzeń krążenia krwi i limfy, bólu i wszelkich innych zaburzeń związanych z uszkodzeniem nerwów obwodowych w okolicy szczękowo-twarzowej.
Tymczasowa utrata zdolności do pracy z powodu złamań szczęki może być spowodowana urazami związanymi z pracą i urazami domowymi. Określenie przyczyny tymczasowej utraty zdolności do pracy z powodu złamań szczęki jest jednym z ważnych zadań dentysty, ponieważ konieczne jest rozwiązanie problemów, które wymagają nie tylko kompetencji medycznych, ale także prawnych.
Chorobę uważa się za związaną z „wypadkiem przy pracy” w następujących przypadkach: podczas wykonywania obowiązków służbowych (w tym podróży służbowej w godzinach pracy), podczas wykonywania czynności w interesie przedsiębiorstwa lub firmy, chociaż bez jego upoważnienia; podczas wykonywania zadań publicznych lub państwowych, a także w związku z wykonywaniem szczególnych zadań państwowych, związkowych lub innych organizacji społecznych, nawet jeśli zadania te nie były związane z danym przedsiębiorstwem lub instytucją; na terenie przedsiębiorstwa lub instytucji albo w innym miejscu pracy w godzinach pracy, w tym w czasie ustalonych przerw, a także w czasie niezbędnym do uporządkowania narzędzi produkcyjnych, odzieży itp. przed rozpoczęciem i po zakończeniu pracy; w pobliżu przedsiębiorstwa lub instytucji w godzinach pracy, w tym w czasie ustalonych przerw, jeżeli przebywanie tam nie naruszało zasad ustalonego porządku dnia; w drodze do pracy lub z pracy; podczas wykonywania obywatelskiego obowiązku ochrony porządku publicznego, ratowania życia ludzkiego i ochrony mienia państwowego.
Aby ustalić przyczynę czasowej niepełnosprawności, wymagany jest protokół powypadkowy, który jest sporządzany niezwłocznie i w prawidłowej formie przez administrację przedsiębiorstwa, w którym doszło do wypadku. W protokole należy wskazać, że wypadek miał miejsce podczas pracy, opisać jego charakter itp. W przypadku wypadków grupowych protokoły muszą być sporządzane dla każdej ofiary.
Nie można sporządzić aktu, jeżeli wypadek miał miejsce w drodze do lub z pracy. W takich przypadkach konieczne jest posiadanie zaświadczenia z administracji transportowej, protokołu sporządzonego przez policję, zaświadczenia z przedsiębiorstwa lub instytucji, w której pracuje poszkodowany, wskazującego godzinę rozpoczęcia i zakończenia pracy w tym dniu, a także zaświadczenia o miejscu zamieszkania.
Największe trudności pojawiają się przy określaniu charakteru utraty zdolności do pracy (przejściowa lub trwała), a także przy ustalaniu daty końcowej czasowej utraty zdolności do pracy, która jest indywidualna dla każdego pacjenta.
Należy wziąć pod uwagę, że w niektórych przypadkach okres czasowej niezdolności do pracy nie odpowiada okresowi, na który pacjentowi wydaje się zaświadczenie o niezdolności do pracy (np. w przypadku obrażeń domowych itp.). Dlatego też, aby scharakteryzować średni okres niezdolności do pracy, konieczne jest dokładne wskazanie okresu między momentem wypadku a momentem powrotu poszkodowanego do pracy.
Pacjenci ze złamaniami szczęki są nadal leczeni ambulatoryjnie po zakończeniu okresu leczenia szpitalnego, a do czasu ustalenia grupy niepełnosprawności utrata zdolności do pracy jest dokumentowana zaświadczeniem o niezdolności. Jednak okres przebywania na zaświadczeniu o niezdolności dla pacjentów, którzy zostali następnie uznani za niepełnosprawnych, nie może być utożsamiany ze średnim czasem trwania czasowej utraty zdolności do pracy. Okres ten, poprzedzający przeniesienie pacjenta do niepełnosprawności, jest prawidłowo nazywany okresem przed niepełnosprawnością.
Przy ustalaniu okresu czasowej niezdolności do pracy należy wziąć pod uwagę nie tylko charakter urazu, ale także zawód pacjenta, warunki pracy i życia oraz rodzaj urazu (uraz w pracy lub w domu itp.). Tak więc zdolność do pracy powraca najszybciej w przypadku stosunkowo niewielkich urazów sportowych; w przypadku urazów przemysłowych i transportowych okres czasowej niezdolności do pracy jest dłuższy.
Aby wykluczyć możliwość pogorszenia stanu pacjenta, należy powszechnie stosować obiektywne metody badawcze, takie jak palpacja, żucie, radiografia i osteometria.
Okres niepełnosprawności w przypadku złamania szczęki zależy również od specyfiki zawodu poszkodowanego: w przypadku pracowników umysłowych czasowa niepełnosprawność jest krótsza niż w przypadku osób wykonujących pracę fizyczną; mogą oni zostać wypisani do pracy po 20-25 dniach od urazu, kontynuując leczenie ambulatoryjnie. Jednocześnie pacjenci, których zawód wiąże się ze stałym napięciem i ruchem mięśni okolicy szczękowo-twarzowej (artyści, wykładowcy, muzycy, nauczyciele itp.) mogą wrócić do pracy dopiero po całkowitym przywróceniu funkcji szczęki.
Okres czasowej niezdolności do pracy jest szczególnie długi u pacjentów wykonujących ciężką pracę fizyczną. W przypadku tej grupy pacjentów zwolnienie lekarskie wydłuża się po zdjęciu szyn i urządzeń usztywniających o kolejne 2-3 dni w celu pełnej adaptacji procesu żucia. W przypadku przedwczesnego wypisania do pracy mogą wystąpić powikłania (zapalenie kości i szpiku, złamania szczęki itp.). Ponadto tacy pacjenci często nie są w stanie wykonywać pełnego zakresu podstawowych procesów roboczych. Przykładowo pracownicy przemysłu węglowego mają dłuższy okres czasowej niezdolności do pracy niż pracownicy innych zawodów, co wynika ze szczególnej specyfiki pracy w warunkach podziemnych i charakteru urazów, którym często towarzyszą uszkodzenia tkanek miękkich twarzy.
U osób po 50 roku życia czas trwania czasowej niezdolności do pracy wydłuża się ze względu na spowolnienie procesu konsolidacji.
Konsolidacja złamania żuchwy u pacjentów z zapaleniem przyzębia trwa 1,5-2 miesiące dłużej. U pacjentów bez zapalenia przyzębia następuje średnio 3-4 miesiące po urazie. Przy określaniu zarówno czasu trwania stabilizacji, jak i okresu czasowej niepełnosprawności należy również uwzględnić czynniki środowiskowe.
Zastosowanie kompresyjnych metod ekstrafokalnych w leczeniu złamań szczęki w połączeniu z ogólnym oddziaływaniem na organizm i leczeniem paradontozy, a także terminowe i racjonalne miejscowe działania ortopedyczne i chirurgiczne, mające na celu repozycjonowanie i unieruchomienie odłamów szczęki, przyczyniają się do skrócenia okresu przejściowej niepełnosprawności.
Jeśli w ostrym okresie urazu kwestie badania zdolności do pracy są stosunkowo łatwe do rozwiązania, to później, gdy u pacjenta rozwiną się pewne powikłania (opóźnione zrosty odłamów, przykurcze, zesztywnienie itp.), pojawiają się trudności w określeniu okresu i rodzaju utraty zdolności do pracy poszkodowanego. Na podstawie charakteru złamania, jego przebiegu klinicznego i powstałych powikłań chirurg stomatolog musi określić, przynajmniej w przybliżeniu, czas trwania czasowej utraty zdolności do pracy poszkodowanego i sporządzić prawidłową prognozę pracy, która jest kryterium ustalania czasowej lub trwałej niezdolności do pracy.
Rokowanie co do pracy może być korzystne, niekorzystne lub wątpliwe. Przy korzystnym rokowaniu co do pracy możliwe jest przywrócenie zdolności do pracy i powrót poszkodowanego do jego poprzedniej lub równoważnej pracy. Rokowanie co do pracy jest niekorzystne w przypadkach, gdy w wyniku urazu lub jego powikłań poszkodowany nie może pracować w swojej specjalności i istnieje potrzeba przeniesienia go do innej pracy odpowiadającej jego stanowi zdrowia lub gdy poszkodowany nie jest w stanie wykonywać żadnej pracy. Wątpliwe rokowanie co do pracy oznacza, że w momencie badania nie ma danych niezbędnych do rozstrzygnięcia kwestii wyniku złamania szczęki i możliwości przywrócenia zdolności do pracy. Pewne trudności przedstawia rokowanie w przypadku opóźnionego zrostu złamań szczęki powikłanych pourazowym zapaleniem kości. W niektórych przypadkach, dzięki zastosowaniu leczenia chirurgicznego, fizjoterapeutycznego i innych metod leczenia, dochodzi do zespolenia odłamów we właściwym położeniu i przywrócenia zdolności do pracy, w innych przypadkach, mimo leczenia, tworzą się ubytki kostne, które prowadzą do trwałego upośledzenia zdolności do pracy.
Należy zauważyć, że rokowanie porodowe jest ściśle związane z klinicznym, zależy od niego, ale nie zawsze pokrywa się z nim. Tak więc nawet przy niekorzystnym wyniku klinicznym złamań szczęki (zrost żuchwy bez zaburzeń zgryzu lub bezzębne szczęki) rokowanie porodowe może być korzystne, ponieważ jest ono determinowane nie tylko przez zmiany anatomiczne, ale także, głównie, przez stopień przywrócenia funkcji, rozwój urządzeń kompensacyjnych, zawód poszkodowanego, a także inne czynniki.
Badanie czasowej niepełnosprawności w przypadku złamań żuchwy
Średni czas trwania czasowej niepełnosprawności w przypadku złamań żuchwy wynosi 43,4 dni. Czas powrotu do sprawności zależy od umiejscowienia złamań. W przypadku złamań w okolicy wyrostka kłykciowego i gałęzi żuchwy przy dobrym ustawieniu odłamów kostnych czas trwania okresu czasowej niepełnosprawności jest minimalny (36,6 dni). Złamania o takiej lokalizacji są zazwyczaj zamknięte i niezainfekowane.
Głównymi czynnikami przyczyniającymi się do szybkiej konsolidacji są dobre ukrwienie kości w obszarze złamania i obecność pochewki mięśniowej, która umożliwia usunięcie gumowej trakcji międzyszczękowej w 12–14 dniu. Wczesne leczenie funkcjonalne pomaga przyspieszyć konsolidację fragmentów szczęki.
Leczenie pacjentów ze złamaniami i zwichnięciami wyrostków kłykciowych żuchwy nastręcza dużych trudności, w wyniku czego okres czasowej niezdolności do pracy osób wykonujących pracę fizyczną wynosi średnio 60 dni.
Do oceny stopnia konsolidacji fragmentów szczęki przydatne jest użycie echoosteometru EOM-01-ts o częstotliwości oscylacji 120±36 kHz. Wskaźnik echoosteometrii przy użyciu np. urządzenia ekstrafokalnego VA Petrenko i in. (1987) do leczenia złamań wyrostków kłykciowych normalizuje się niemal dopiero 90. dnia. Dlatego też oczywiste jest, że wspomniany 60-dniowy okres, ustalony wcześniej w „Zaleceniach metodycznych”, podlega albo uzasadnieniu naukowemu, albo zmianie, zwłaszcza w obszarach skażenia radioizotopowego, przemysłowego i chemicznego gleby, wody i produktów spożywczych.
W przypadku złamań żuchwy, w których ząb znajduje się w szczelinie złamania, czas trwania okresu czasowej utraty zdolności do pracy jest znacznie dłuższy niż w przypadku złamań poza łukiem zębowym.
W przypadku złamań centralnych żuchwy okres rekonwalescencji pozwalający na odzyskanie zdolności do pracy jest niemal taki sam, jak w przypadku złamań zlokalizowanych w jej odcinkach bocznych (44,2 dnia).
Okres rekonwalescencji po pojedynczych złamaniach żuchwy wynosi średnio 41,2 dni, u pacjentów ze złamaniami podwójnymi – 44,8 dni. Mnogie złamania żuchwy są najcięższe, ponieważ prawie zawsze wiążą się ze znacznym przemieszczeniem odłamów, które mogą wystawać do jamy ustnej. Takie złamania są otwarte i podatne na zakażenie. Średni okres czasowej niepełnosprawności wynosi dla nich 59,6 dni.
W przypadku wieloodłamowych złamań żuchwy okres powrotu do sprawności jest nieco dłuższy niż w przypadku złamań liniowych i wynosi średnio 45,5 dnia.
U pacjentów ze złamaniami żuchwy połączonymi ze wstrząsem mózgu średni okres niepełnosprawności wydłuża się do 47,4 dni. Kwestię możliwości wypisania takich pacjentów ze szpitala należy rozstrzygać wspólnie z neurologiem.
Okres utraty zdolności do pracy zależy również od metod stosowanych w leczeniu złamań żuchwy. Okres powrotu do sprawności u pacjentów ze złamaniami żuchwy leczonymi metodami niechirurgicznymi wynosi średnio 43,7 dni, metodami chirurgicznymi – 41,3 dni. Minimalne okresy tymczasowej utraty zdolności do pracy obserwuje się w leczeniu złamań żuchwy bez przemieszczenia odłamów samoutwardzalnymi plastikowymi nakładkami (26,3 dni) i bandażem w kształcie temblaka ZI Urbańskaja (36,7 dni). Zdolność do pracy u ofiar, u których zastosowano dwuszczękowe aluminiowe szyny zębowe do leczenia złamań żuchwy, została przywrócona później (po 44,6 dniach).
Głównymi przyczynami wydłużenia okresu odzyskiwania sprawności ruchowej są: długotrwałe unieruchomienie międzyszczękowe bez zastosowania wczesnego leczenia czynnościowego, względna ruchomość odłamów, uraz brodawek międzyzębowych dziąseł przez szyny druciane, rozchwianie zębów itp.
 [ 18 ]
[ 18 ]
Badanie czasowej niepełnosprawności w przypadku złamań szczęki górnej
Średni czas trwania okresu czasowej niepełnosprawności z powodu złamania szczęki górnej wynosi 64,9 dni.
Średnia długość okresu niezdolności do pracy zależy od rodzaju urazu szczęki górnej: w przypadku urazu niezwiązanego z pracą wynosi 62,5 dnia, a w przypadku urazu związanego z pracą – 68,3 dnia.
Czas trwania niepełnosprawności z powodu urazu jest w pewnym stopniu określany przez ciężkość urazu. Odzyskanie zdolności do pracy z powodu złamania wyrostka zębodołowego szczęki następuje średnio w ciągu 43,6 dni, a w przypadku złamania trzonu szczęki średni okres niepełnosprawności wynosi 69,9 dni; według typu Le Fort I - 56,0 dni, według typu Le Fort II - 65,4 i według typu Le Fort III - 74,7 dni.
W przypadku niepowikłanych złamań szczęki okres niezdolności do pracy wynosi średnio 60,1 dni, a w przypadku złamań powikłanych – 120-130 dni.
Jedną z cech złamań szczęki jest ich łączony charakter, ze względu na anatomiczną bliskość części twarzowej i mózgowej czaszki. Urazy kości czaszki i mózgu nie zawsze są diagnozowane przez dentystów, co negatywnie wpływa na leczenie pacjentów.
Okresy czasowej niepełnosprawności w przypadku złamań izolowanych i łączonych szczęki górnej są różne. I tak, przy złamaniu szczęki górnej połączonym ze wstrząsem mózgu wynoszą one 70,8 dni, przy połączeniu ze złamaniem szczęki dolnej średnie okresy niepełnosprawności wynoszą 73,3 dni, przy złamaniu podstawy czaszki - 81,0 dni, przy złamaniu sklepienia czaszki - 126,7, przy uszkodzeniu oczodołu - 120,5, przy złamaniu innych kości - 89,5 dni.
Wielokrotne złamania kości twarzy, czaszki i tułowia skutkują czasową niepełnosprawnością trwającą do 87,5 dni.
Czas trwania czasowej niepełnosprawności zależy również od metod leczenia złamań szczęki górnej. Gdy u pacjentów ze złamaniami szczęki górnej stosuje się metody ortopedyczne, średni czas trwania czasowej niepełnosprawności wynosi 59,2 dni (55,4 dla złamań niepowikłanych i 116,0 dla złamań powikłanych), a gdy stosuje się metody chirurgiczne, wynosi 76,0 dni (69,3 dla złamań niepowikłanych i 153,5 dla złamań powikłanych).
Dłuższy okres czasowej niepełnosprawności przy operacyjnych metodach leczenia złamań wynika z faktu, że stosuje się je w przypadku najcięższych urazów, gdy metody ortopedyczne są niewskazane lub nieskuteczne.
 [ 19 ]
[ 19 ]
Rejestracja czasowej niepełnosprawności
Lekarz stomatolog ma prawo wystawić zwolnienie lekarskie pacjentowi ze złamaniem szczęki na okres nie dłuższy niż sześć dni. Komisje kontroli lekarskiej (MCC) mają prawo przedłużyć zwolnienie lekarskie na dłuższy okres (w przypadku pacjentów z urazem, jednorazowo do 10 dni), ale generalnie nie dłużej niż 4 miesiące od daty urazu. W takim przypadku osoby upoważniające do przedłużenia zwolnienia lekarskiego są zobowiązane osobiście zbadać pacjenta. W przypadku długotrwałego przebiegu choroby takie badania należy przeprowadzać co najmniej raz na 10 dni, a w razie potrzeby znacznie częściej, zwłaszcza w pierwszym okresie po urazie.
W przypadku utraty zdolności do pracy na skutek wypadku przy pracy lekarz wydaje zaświadczenie o niezdolności do pracy, które jest dokumentem potwierdzającym czasową niezdolność do pracy i uprawniającym poszkodowanego do otrzymywania świadczeń z ubezpieczenia społecznego.
W przypadku utraty zdolności do pracy z powodu wypadku domowego zakład medyczny wydaje zaświadczenie o niezdolności na pięć dni, a począwszy od szóstego dnia - zaświadczenie o niezdolności. W przypadku, gdy poszkodowany zgłosi się do lekarza w dniu, w którym już pracował w pracy, lekarz w razie potrzeby wydaje zaświadczenie o niezdolności, datując je na dzień złożenia wniosku, ale zwalnia poszkodowanego z pracy dopiero od dnia następnego.
Pacjenci ze złamaniami szczęki, którzy są leczeni w szpitalu, otrzymują zwolnienie lekarskie po wypisaniu ze szpitala, natomiast w przypadku długiego pobytu w szpitalu, zaświadczenie o niezdolności do pracy może zostać wydane przed wypisaniem ze szpitala w celu otrzymania wynagrodzenia.
Jeżeli zdolność pacjenta do pracy zostanie przywrócona w wyniku leczenia szpitalnego, zwolnienie lekarskie zostaje zamknięte. W przypadku gdy pacjent pozostaje niezdolny do pracy po wypisaniu ze szpitala z powodu skutków złamania, zwolnienie lekarskie nie jest zamykane w szpitalu, lecz umieszcza się na nim odpowiednią adnotację o potrzebie leczenia ambulatoryjnego. Następnie zwolnienie lekarskie jest przedłużane przez lekarza dentystę placówki medyczno-profilaktycznej, w której pacjent kontynuuje leczenie. Należy zauważyć, że osobom, które doznały urazu z powodu zatrucia lub podczas działań z powodu zatrucia i które potrzebują leczenia ambulatoryjnego i szpitalnego, nie wydaje się zwolnień lekarskich.
Kwestia wypisania pacjenta do pracy lub skierowania go do VTEK z prostym lub skomplikowanym złamaniem szczęki górnej jest rozstrzygana w zależności od rokowania klinicznego i zawodowego. W przypadkach, gdy pomimo wszelkich środków terapeutycznych rokowanie kliniczne i zawodowe pozostaje niekorzystne, a upośledzenie zdolności do pracy staje się trwałe, pacjentów należy skierować do VTEK w celu ustalenia grupy inwalidztwa, na przykład w przypadku złamania żuchwy powikłanego zapaleniem kości i szpiku z późniejszym utworzeniem dużego ubytku tkanki kostnej oraz w przypadku konieczności przeprowadzenia naprawczych operacji plastycznych kości. W takich przypadkach terminowe ustalenie grupy inwalidztwa i zwolnienie pacjenta z pracy pozwala na wdrożenie pełnego zakresu środków terapeutycznych w celu przywrócenia zdrowia poszkodowanego, po czym może on wykonywać pracę w swojej lub innej specjalności. Zaświadczenie o niezdolności do pracy zamyka się w dniu wydania orzeczenia VTEK o ustaleniu niepełnosprawności, niezależnie od jej przyczyn i grupy.
Racjonalne zatrudnianie osób niepełnosprawnych jest niezwykle istotne, gdyż możliwa do wykonania praca przyczynia się do szybszego powrotu do zdrowia lub kompensacji upośledzonych funkcji, poprawia ogólny stan osób niepełnosprawnych oraz zwiększa ich bezpieczeństwo materialne.
Czasami choroby towarzyszące, które same w sobie nie powodują znacznego upośledzenia zdolności do pracy, pogarszają stan pacjenta i w połączeniu z chorobą główną powodują wyraźniejsze upośledzenie funkcji. Dlatego przy przeprowadzaniu badania zdolności do pracy w takich przypadkach konieczna jest szczególna ostrożność i krytyczne podejście, aby prawidłowo ocenić ciężar właściwy wspomnianych zmian w kwestii zmniejszenia lub utraty zdolności do pracy.

