Ekspert medyczny artykułu
Nowe publikacje
Rozcinające zapalenie kości i stawów
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
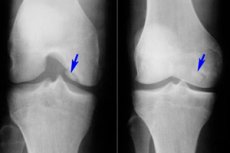
Wśród wielu różnych chorób układu mięśniowo-szkieletowego osteochondritis dissecans jest stosunkowo rzadka - choroba, która jest ograniczoną postacią martwicy aseptycznej podchrzęstnej płytki kostnej. Patologia charakteryzuje się oddzieleniem małego elementu chrzęstnego od kości i jego przemieszczeniem do jamy stawowej.
Osteochondritis dissecans zostało po raz pierwszy opisane w XIX wieku przez dr Pageta, brytyjskiego chirurga i patologa. W tamtym czasie chorobę nazywano „utajoną martwicą”. Obecną nazwę osteochondritis dissecans patologia uzyskała nieco później, pod koniec tego samego XIX wieku: termin ten wprowadził niemiecki chirurg Franz Koenig.
Choroba najczęściej atakuje staw kolanowy, ale może rozwinąć się także w innych stawach, niezależnie od ich wielkości. [ 1 ]
Epidemiologia
Osteochondritis dissecans występuje tylko w 1% przypadków chorób stawów. Patologia jest najczęściej diagnozowana u młodych mężczyzn (głównie sportowców), ale może również wystąpić u dzieci. Stosunek chorych mężczyzn do kobiet wynosi 2:1. U około co czwartego pacjenta choroba jest obustronna.
Osteochondritis dissecans dotyka wewnętrznego kłykcia kości udowej w 85% przypadków, powodując chorobę Koeniga. W 10% przypadków dotknięty jest zewnętrzny kłykieć, a w 5% rzepka (rozwija się choroba Leuvena). [ 2 ]
Ogólna częstość występowania tej patologii wynosi 15–30 przypadków na sto tysięcy ludności. [ 3 ] Średni wiek osób dotkniętych tą chorobą wynosi 10–20 lat. [ 4 ]
W dzieciństwie patologia przebiega korzystniej: powrót do zdrowia następuje w wyniku farmakoterapii. Dorośli pacjenci często wymagają interwencji chirurgicznej.
Przyczyny rozwarstwiające zapalenie kości i stawów
Najczęstszą przyczyną osteochondritis dissecans jest uraz, kontuzja, nadmierny ucisk. Przy tych efektach pogarsza się ukrwienie tkanek wewnątrz stawu (niedokrwienie). Takie procesy z kolei powodują stopniową martwicę fragmentu kości, który ostatecznie oddziela się.
Dokładne przyczyny choroby nie są znane. Eksperci uważają, że patologia jest wynikiem kilku czynników jednocześnie. Tak więc najbardziej prawdopodobną przyczyną jest uraz, bezpośrednie lub pośrednie uszkodzenie stawu. Dodatkowe czynniki mogą obejmować:
- predyspozycje dziedziczne;
- choroby genetyczne;
- indywidualne cechy anatomiczne;
- zaburzenia metaboliczne;
- nieprawidłowe dojrzewanie układu kostnego.
Istniejące osteochondritis dissecans mogą być zaostrzone przez dalsze obciążenia stawów. W szczególności osoby aktywnie uprawiające sporty takie jak koszykówka lub piłka nożna, tenis, podnoszenie ciężarów, biathlon, pchnięcie kulą, gimnastyka lub zapasy cierpią najbardziej na tę patologię. Do grupy ryzyka zalicza się również osoby, których działalność zawodowa wiąże się ze stałym wykonywaniem tego samego typu powtarzalnych ruchów, które mają nadmierny wpływ na funkcjonowanie stawów. [ 5 ]
Czynniki ryzyka
Pochodzenie osteochondritis dissecans nie jest obecnie dobrze poznane. Wśród czynników przyczyniających się do powstania i rozwoju choroby można wyróżnić następujące:
- miejscowe procesy martwicze w płytce kostnej podchrzęstnej;
- nawracające urazy stawów, w tym o charakterze egzogennym (urazowe stłuczenia) i endogennym (zespół impeachmentu, który powstaje przy wewnętrznej rotacji stawu, a także nawykowych zwichnięciach, przewlekłej niestabilności stawu, starych urazach);
- zaburzenia kostnienia chrzęstnego;
- choroby endokrynologiczne;
- predyspozycje genetyczne (wady anatomiczne budowy stawu, wrodzone anomalie warstwy podchrzęstnej itp.);
- niedostateczne krążenie krwi, zaburzenia trofizmu tkanki kostnej i chrzęstnej, zaburzenia niedokrwienne;
- nadmierne, regularne obciążanie stawu.
Wielu autorów sugeruje dziedziczenie rodzinne, opisując je nawet jako łagodną postać dysplazji szkieletowej z towarzyszącym niskim wzrostem. [ 6 ],[ 7 ] Jednakże kwestionując dowody na dziedziczenie rodzinne, Petrie [ 8 ] przedstawił badanie radiograficzne krewnych pierwszego stopnia i stwierdził, że tylko u 1,2% z nich wystąpiło ostre zapalenie chrząstki stawowej.
Patogeneza
Mechanizm patogenetyczny rozwoju osteochondritis dissecans nie został do tej pory wystarczająco zbadany. Istnieje kilka teorii, które specjaliści uważają za główne. Jednak żadna z nich nie została jeszcze oficjalnie potwierdzona. Niemniej jednak rozważmy je osobno:
- Proces zapalny.
Niektórzy badacze opisali zmiany zapalne w materiale histologicznym pacjentów z osteochondritis dissecans. Szczegółowa analiza mikroskopowa ujawniła martwicze, niespecyficzne, aseptyczne objawy zapalenia, ale w niektórych biomateriałach takie zmiany były nadal nieobecne. [ 9 ]
- Ostre obrażenia pourazowe.
Opisano przypadki rozwoju osteochondrozy rozdzielającej jako następstwo przewlekłego lub ostrego urazu, który spowodował procesy niedokrwienne z wytworzeniem wolnych elementów kostno-chrzęstnych.
- Powtarzające się urazy.
Powtarzające się mikrouszkodzenia mogą stać się czynnikiem prowokującym chorobę, co jest szczególnie typowe dla dzieci. [ 10 ], [ 11 ]
- Predyspozycje genetyczne.
Istnieją dowody na dziedziczną predyspozycję do rozwoju patologii stawów. W szczególności u niektórych pacjentów występowały cechy anatomiczne, które przyczyniły się do powstania tego problemu. [ 12 ]
- Procesy niedokrwienne.
Teoria zaangażowania niedokrwienia lub pogorszenia trofizmu naczyniowego w obszarze dotkniętym chorobą istnieje od dawna. Wiele przypadków wskazywało na niedobór sieci naczyniowej, słabe rozgałęzienia tętnicze w obszarze patologii. [ 13 ], [ 14 ]
Obecnie osteochondritis dissecans uważa się za nabytą zmianę tkanki kostnej podchrzęstnej, charakteryzującą się różnym stopniem resorpcji i sekwestracji tkanki kostnej z możliwym zaangażowaniem chrząstki stawowej przez jej odwarstwienie, niezwiązaną z ostrym złamaniem osteochondralnym prawidłowej chrząstki. [ 15 ]
Objawy rozwarstwiające zapalenie kości i stawów
Objawy kliniczne osteochondritis dissecans są niespecyficzne i mogą się różnić u różnych pacjentów. Dzieci i młodzież często skarżą się na rozproszony ból w dotkniętym stawie: niestały, czasami przerywany, ostry, któremu towarzyszy zablokowanie ruchu w stawie i jego obrzęk.
W przypadku niestabilności oddzielonego elementu obserwuje się niestabilność, blokowanie i chrupanie. Podczas badania zauważalne jest ograniczenie obciążenia stawu dotkniętego chorobą. Palpacji towarzyszy ból. Długotrwała choroba może objawiać się zmianami zanikowymi mięśni wiodących.
Pierwsze objawy osteochondritis dissecans u dorosłych i dzieci są praktycznie takie same: zwykle jest to lekki ból lub dyskomfort, który nasila się wraz z aktywnością ruchową i obciążeniem stawów. W miarę postępu patologii zespół bólowy się nasila, staw puchnie, pojawia się ból palpacyjny.
Po oderwaniu martwiczego fragmentu pojawiają się dolegliwości regularnego chrupania i pojawienie się „zacinania” ruchowego, co tłumaczy się pojawieniem się przeszkody podczas ruchu powierzchni stawowych. Mogą wystąpić blokady – tzw. „zacinanie” stawowe, które objawia się ostrym bólem i niemożnością wykonania zamierzonego ruchu.
Patologia może rozwijać się i pogarszać przez kilka lat – 2, 3, a czasem dziesięć lub więcej. Główne objawy mogą być następujące:
- ból (tętniący lub ostry); 80% pacjentów odczuwa zazwyczaj łagodny ból trwający średnio 14 miesięcy oraz łagodne lub umiarkowane chromanie przestankowe po aktywności fizycznej [ 16 ]
- obrzęk;
- chrupanie silnika;
- ograniczenie zdolności motorycznych;
- blokowanie stawów;
- narastająca kulawizna (z uszkodzeniem stawów kończyn dolnych);
- procesy zanikowe mięśni.
Osteochondritis dissecans u dzieci
Przyczyny osteochondritis dissecans w dzieciństwie są również niejasne. Jednak rokowanie u małych dzieci jest bardziej optymistyczne niż u dorosłych.
Choroba jest najczęściej rejestrowana u chłopców w wieku 10-15 lat, ale może również dotknąć dzieci w wieku 5-9 lat. W większości przypadków zaburzenie łagodzi się wraz z wiekiem.
Główne objawy problemów u dziecka:
- ból bez przyczyny (najczęściej w kolanie), który nasila się podczas aktywności fizycznej;
- obrzęk i zablokowanie stawu.
Objawy te wymagają pilnej diagnostyki – w szczególności prześwietlenia rentgenowskiego, rezonansu magnetycznego, tomografii komputerowej.
Korzystny przebieg osteochondritis dissecans nie jest powodem do zaniechania leczenia. Na początek lekarz zaleca pacjentowi całkowite wykluczenie aktywności fizycznej na chorej kończynie. Jeśli choroba dotyczy kończyn dolnych, dziecku przepisuje się kule, dzięki którym chodzi przez kilka miesięcy (zwykle do sześciu miesięcy). Dodatkowo włącza się fizjoterapię i terapię ruchową.
Jeżeli w określonym czasie nie nastąpi poprawa, to tylko w takim przypadku zaleca się interwencję chirurgiczną:
- artroskopowa mozaikowa chondroplastyka;
- rewaskularyzacja osteoperforacji.
Gradacja
Na podstawie informacji uzyskanych podczas badań rentgenowskich określa się następujące stadia procesu patologicznego w osteochondritis dissecans:
- Powstanie ogniska martwiczego.
- Nieodwracalna faza ograniczenia obszaru martwiczego, dyssekcja.
- Niepełne oddzielenie elementu ograniczonego nekrotycznie.
- Całkowite oddzielenie elementu kostno-chrzęstnego.
Oprócz powyższej klasyfikacji, w zależności od obrazu endoskopowego osteochondritis dissecans wyróżnia się następujące stadia:
- Nienaruszona chrząstka szklista; podczas badania palpacyjnego stwierdza się jej miękkość i obrzęk.
- Chrząstka oddziela się i rozrywa na obwodzie ogniska martwiczego.
- Martwiczo zmieniony element jest częściowo oddzielony.
- W dotkniętym obszarze tworzy się krater w kształcie niszy, w którym obecne są wolne elementy wewnątrzstawowe.
Choroba Koeniga dzieli się na następujące stadia:
- Chrząstka zmiękcza się, nie naruszając swojej integralności.
- Część chrząstki ulega oddzieleniu, obserwuje się jej stabilność.
- Chrząstka ulega martwicy, a jej ciągłość zostaje przerwana.
- Tworzy się element wolny, zlokalizowany w powstałym defekcie lub za nim.
Formularze
Patologię osteochondrozy rozdzielającej dzielimy na patologię dorosłych i młodzieńczą (rozwijającą się u dzieci i młodzieży).
Klasyfikacja ze względu na lokalizację procesu patologicznego:
- Osteochondritis dissecans stawu kolanowego jest ograniczoną podchrzęstną martwicą aseptyczną powierzchni stawowej kości. Częstość występowania choroby wynosi 18-30 przypadków na sto tysięcy pacjentów. Dotknięty jest głównie obciążony obszar chrzęstny, którym jest boczny odcinek kłykcia przyśrodkowego kości udowej, w pobliżu wcięcia międzykłykciowego (kłykieć wewnętrzny lub zewnętrzny, rzepka). Osteochondritis dissecans rzepki ma najgorsze rokowanie, ponieważ jest trudna do leczenia. Osteochondritis dissecans kłykcia przyśrodkowego kości udowej jest inaczej nazywana chorobą Koeniga. [ 17 ], [ 18 ]
- Osteochondritis dissecans of the talus występuje u dzieci w wieku 9-16 lat i jest osteochondropatią kości skokowej, z martwicą aseptyczną i uszkodzeniem chrząstki stawowej. Inne nazwy tej patologii to choroba Diaza lub osteochondritis dissecans of the talus. Etiologia choroby jest nieznana. W przypadku braku leczenia tworzą się duże ubytki chrząstki stawowej. [ 19 ]
- Osteochondritis dissecans stawu barkowego jest zmianą głowy kłykcia kości ramiennej w części centralnej lub przednio-bocznej. Choroba jest rzadka, występuje głównie u nastolatków; nazywana jest również chorobą Pannera. Jeszcze rzadsze są przypadki uszkodzenia głowy kości promieniowej, wyrostka łokciowego i dołu stawowego. [ 20 ]
- Osteochondritis dissecans stawu biodrowego atakuje głowę kości udowej. Choroba może mieć minimalne objawy kliniczne i radiologiczne przez długi czas, ale z czasem zmiany w konfiguracji powierzchni stawowych stają się wyraźne, ruchy w stawie stają się bolesne lub zablokowane. Najczęściej patologia zaczyna rozwijać się w dzieciństwie.
Komplikacje i konsekwencje
Za najbardziej niekorzystne powikłanie osteochondrozy rozdzielającej uważa się rozwój deformującej choroby zwyrodnieniowej stawów z blokadą ruchową stawu i zerwaniem osi kończyny dotkniętej chorobą.
Zmieniony składnik mechaniczny i biologiczny spowodowany aseptyczną martwicą płytki kostnej i pojawieniem się wolnych elementów wewnątrzstawowych prowadzi do powstania deformującej artrozy z uszkodzeniem chrząstki szklistej. To powikłanie jest typowe dla osteochondritis dissecans stawu kolanowego, kości udowej i piszczelowej. Pierwsze objawy zaostrzenia procesu patologicznego: nasilenie bólu, kulawizna (szczególnie przy schodzeniu po schodach). Występują blokady stawowe i uczucie ciała obcego wewnątrz stawu.
Postęp patologii prowadzi do następujących konsekwencji:
- rozwój przykurczu i pojawienie się trzeszczenia;
- skrzywienie konturów stawów spowodowane zaburzeniami tkanki kostnej i utratą chrząstki, a także zanikiem mięśni;
- zwężenie szpar stawowych;
- pojawienie się narośli kostnych wzdłuż krawędzi szczeliny.
W późniejszych stadiach choroby pacjent traci zdolność do pełnego wyprostowania kończyny w zajętym stawie, w wyniku czego kończyna (zwłaszcza dolna) ulega deformacji. Radiologicznie obserwuje się deformację i sklerotyzację powierzchni stawowych, martwicę podchrzęstną, znaczne zwężenie szpary stawowej, rozległe narośla kostne i wolne fragmenty wewnątrzstawowe.
Diagnostyka rozwarstwiające zapalenie kości i stawów
Środki diagnostyczne rozpoczynają się od wywiadu i badania pacjenta. Osteochondritis dissecans charakteryzuje się dolegliwościami bólowymi, blokowaniem w stawie, chrupaniem i klikaniem, ograniczonym zakresem ruchu. Pacjent może wskazywać na wcześniejsze patologie metaboliczno-dystroficzne, urazy, dostawowe podawanie leków.
Podczas badania lekarz zauważa:
- zablokowanie stawów lub poważne ograniczenie ruchu;
- klikanie, trzeszczenie.
Bóle stawów i deformacje wykrywa się palpacyjnie.
Badania laboratoryjne zlecane są w ramach ogólnego i różnicowego badania organizmu:
- ogólne kliniczne badanie krwi z określeniem wzoru leukocytarnego;
- oznaczanie OB;
- fibrynogen;
- antystreptolizyna O;
- poziom kwasu moczowego w surowicy;
- Białko C-reaktywne (metoda ilościowa);
- czynnik reumatoidalny;
- czynnik przeciwjądrowy na komórkach HEp-2;
- poziom przeciwciał przeciwko ekstrahowalnemu antygenowi jądrowemu.
Diagnostyka laboratoryjna jest konieczna w celu wykluczenia zapalenia stawów, układowych chorób autoimmunologicznych, reumatoidalnego zapalenia stawów, zespołu Sjogrena itp.
Diagnostykę instrumentalną reprezentuje przede wszystkim obrazowanie metodą rezonansu magnetycznego. Eksperymentalnie udowodniono, że MRI jest najchętniej wybieraną metodą diagnostyki osteochondritis dissecans, gdyż pozwala ocenić wielkość zmiany i stan chrząstki i płytki podchrzęstnej, określić stopień obrzęku szpiku kostnego (zwiększa intensywność sygnału), wykryć wolny element w stawie i śledzić dynamikę procesu patologicznego. Ponadto MRI pomaga zbadać stan innych struktur stawowych: łąkotek, więzadeł, fałdów maziowych itp. [ 21 ]
Diagnostyka ultrasonograficzna i inne metody badania nie dostarczają pełnych informacji o chorobie. Konwencjonalna radiografia i tomografia komputerowa nie dostarczają informacji w początkowych stadiach osteochondritis dissecans (2-4 tygodnie). Metody te można stosować jedynie w celu wyjaśnienia niektórych punktów po MRI.
Diagnostyka różnicowa
Patologia |
Główne różnice w stosunku do osteochondritis dissecans |
Deformująca choroba zwyrodnieniowa stawów |
Osteofity i skostniałe obszary więzadeł często pojawiają się jako wewnątrzstawowe elementy wolne. Jednak zazwyczaj mają nieregularny kształt i ostre krawędzie. Nie występuje również ubytek kłykcia. |
Chondromatoza |
W nasadzie kości piszczelowej lub udowej nie ma charakterystycznego krateru. Ciała chrzęstne mają kształt fasoli, ich liczba sięga lub nawet przekracza 10. |
Lipoarthritis (choroba Hoffy) |
Występuje zmiana strukturalna w ciele lipidowym podrzepkowym lub nadrzepkowym, które jest zagęszczone i może wywołać objawy uduszenia. Diagnostykę różnicową umożliwiają metody rentgenowskie i rezonansu magnetycznego. |
Złamanie w stawie |
Oddzielony wewnątrzstawowy element pochodzenia urazowego ma nieregularny kształt, nierówne obrysy. Nie ma charakterystycznego krateru. |
Błędna interpretacja bez patologii stawu |
W niektórych przypadkach niedoświadczeni specjaliści mylą kość sezamową ścięgna mięśnia brzuchatego łydki z wewnątrzstawowym oddzielonym fragmentem. Charakterystyczny krater kłykcia bocznego kości udowej bywa czasem mylony z podchrzęstnym światłem, jedną z odmian prawidłowej anatomicznej struktury stawu. |
Leczenie rozwarstwiające zapalenie kości i stawów
Leczenie ma na celu poprawę trofizmu elementów kostno-chrzęstnych i naprawę oddzielonych części. Artroskopia służy do uwidocznienia lokalizacji i rozległości uszkodzenia oraz określenia stopnia odwarstwienia. Jeśli skuteczność leczenia zachowawczego jest początkowo wątpliwa, zaleca się interwencję chirurgiczną.
Osteochondritis dissecans, której towarzyszą charakterystyczne objawy, ale nie towarzyszy jej wyraźne pęknięcie elementu chrzęstno-kostnego, leczy się metodą osteochondroperforacyjną z użyciem drutów Kirschnera.
Leczenie zachowawcze stosuje się jedynie w początkowych stadiach osteochondritis dissecans. Leczenie fizjoterapeutyczne stosuje się na tle odciążania chorego stawu przez okres do półtora roku. W tym czasie pacjentowi całkowicie zabrania się uprawiania sportu. Pacjent porusza się o kulach, wyłączając obciążenie chorej kończyny. Po ustąpieniu bólu zaleca się ćwiczenia lecznicze, które obejmują ćwiczenia niewzmacniające, aby zapobiec zanikowi mięśni. [ 22 ]
Leki
Jeśli zostanie wykryty wewnątrzstawowy proces zapalny, przepisuje się antybiotykoterapię. Najbardziej prawdopodobnymi są Cefazolien lub Gentamycyna. Wankomycyna jest odpowiednia, gdy wykryto Staphylococcus aureus oporny na metycylinę.
Niesteroidowe leki przeciwzapalne są stosowane w celu łagodzenia bólu. Jeśli pacjent ma przeciwwskazania do przyjmowania takich leków (wrzód, krwawienie żołądka), wówczas lekiem pierwszego wyboru staje się paracetamol. W przypadku silnego bólu wskazane mogą być opioidowe leki przeciwbólowe.
Antybiotyki |
|
Cefazolina |
Średnia dawka dobowa wynosi 1-4 g, w formie zastrzyków dożylnych lub domięśniowych. Leku nie stosuje się w przypadku nadwrażliwości na cefalosporyny i antybiotyki beta-laktamowe. |
Gentamycyna |
Standardowa dawka dzienna leku wynosi 3 mg/kg masy ciała domięśniowo lub dożylnie w 2-3 zastrzykach. Czas trwania terapii wynosi 7 dni. Lek ma działanie ototoksyczne. |
Wankomycyna |
Przepisywane indywidualnie, biorąc pod uwagę wskazania terapeutyczne. Podawane dożylnie przez kroplówkę. Szybkie podanie może wywołać szereg skutków ubocznych, w tym wstrząs anafilaktyczny, duszność, niewydolność serca. |
Leki przeciwbólowe opioidowe |
|
Tramadol |
Pojedyncza dawka leku (dożylna lub doustna) wynosi 50-100 mg. Maksymalna możliwa dawka dobowa leku wynosi 400 mg. Okres leczenia wynosi 1-3 dni. |
Trimeperydyna |
Podawany jest domięśniowo, dożylnie w postaci 1% roztworu, w ilości 1 ml na dobę. Czas stosowania wynosi 1-3 dni. |
Niesteroidowe leki przeciwzapalne |
|
Ketoprofen |
Przyjmowany doustnie w dawce 200-300 mg na dobę w 2-3 dawkach lub podawany domięśniowo w dawce 100 mg 1-2 razy na dobę. Możliwe działania niepożądane: niestrawność, zapalenie błony śluzowej żołądka, wysypki skórne. |
Ketorolak |
Pojedyncza dawka leku wynosi 10 mg. Maksymalna dawka dobowa wynosi 40 mg. Czas trwania kuracji nie może przekraczać 5 dni. Możliwe jest również podawanie domięśniowe lub dożylne w minimalnych dawkach skutecznych. Możliwe działania niepożądane: bóle brzucha, biegunka, zapalenie jamy ustnej, cholestaza, ból głowy. |
Paracetamol |
Przepisano 0,5-1 g do 4 razy dziennie, przez 3-5 dni. Lek jest dobrze tolerowany i rzadko powoduje skutki uboczne. Wyjątek: uczulenie na paracetamol. |
Leczenie fizjoterapeutyczne
Fizjoterapię najczęściej stosuje się na etapie rehabilitacji po operacji osteochondritis dissecans. Preferowane są następujące procedury:
- krioterapia miejscowa (cykl leczenia obejmuje do 10 zabiegów);
- Terapia UFO (czas trwania kursu – 10 dni, jeden zabieg dziennie);
- terapia magnetyczna (cykl zabiegów obejmuje od pięciu do dziesięciu zabiegów);
- Terapia UHF (7-10 sesji);
- terapia laserowa (codziennie przez 1 tydzień).
Aby poprawić krążenie krwi w chorym stawie i zapobiec zanikowi mięśni, zaleca się specjalne ćwiczenia terapeutyczne:
- Napięcie mięśni ze stopniowym zwiększaniem intensywności, trwające 6 sekund, z liczbą powtórzeń około 10 na podejście.
- Powtarzające się zginanie i prostowanie palców kończyny, ćwiczenia mające na celu poprawę krążenia obwodowego (opuszczanie i podnoszenie kończyn).
- Ćwiczenia zapobiegające sztywności stawów (do 14 ruchów na podejście).
Można korzystać z terapii błotnej i wodnej, po zaleceniu lekarza prowadzącego.
Leczenie ziołowe
Osteochondritis dissecans u dorosłych jest dynamicznie niekorzystną patologią, która w przypadku braku kompetentnego leczenia może prowadzić do niepełnosprawności. Dlatego im szybciej zostaną podjęte środki w celu zwalczania choroby, tym lepiej.
Leczenie osteochondritis dissecans powinno być kompleksowe. Jeśli lekarz prowadzący nie wyrazi sprzeciwu, można zastosować niektóre metody ludowe, w szczególności ziołolecznictwo.
- Zetrzyj korzeń chrzanu, lekko podgrzej, aż będzie ciepły, połóż na ściereczce i przyłóż jako kompres na bolące miejsce. Powtarzaj zabieg co drugi dzień.
- Przygotuj mieszankę ziołową z 1 łyżeczki liści brzozy, takiej samej ilości liści pokrzywy i mniszka lekarskiego, kwiatów nagietka i kłączy wierzby. Zalej mieszankę 1 litrem wrzącej wody i pozostaw pod przykryciem na 10 godzin. Pij pół szklanki środka trzy razy dziennie pół godziny przed posiłkiem. Okres kuracji wynosi 8 tygodni.
- Przygotuj mieszankę na bazie równych ilości dzikiego rozmarynu, szyszek chmielowych, kwiatów rumianku i dziurawca. Następnie weź 2 łyżki mieszanki, zalej 1 litrem wrzącej wody, pozostaw pod przykryciem na około 10 godzin, weź pół szklanki 4 razy dziennie przed posiłkami.
- Przygotuj mieszankę z 1 łyżeczki łodyg malin, takiej samej ilości omanu i liści pokrzywy, 1 łyżki dzikiego rozmarynu i 1 łyżeczki kwiatów bzu czarnego. Do mieszanki dodaj 0,5 l wrzącej wody i pozostaw pod przykryciem na 15-20 minut. Przefiltruj i zażywaj 100 ml trzy razy dziennie przed posiłkami. Czas stosowania: do trzech miesięcy.
- Zalej 2 łyżki liści borówki brusznicy 500 ml wrzącej wody i odstaw na 40 minut. Przyjmuj 100-150 ml trzy razy dziennie przed posiłkami.
Dobry efekt daje nacieranie chorego stawu nalewką z omanu (50 g kłącza zalewa się 150 ml wódki i odstawia w ciemne miejsce na 2 tygodnie).
Leczenie chirurgiczne
Niektórzy autorzy [ 23 ], [ 24 ] uważają, że leczenie zachowawcze powinno być pierwszą linią leczenia stabilnych zmian u dzieci. Jedynym konsensusem dotyczącym tej metody jest to, że jeśli zostanie wybrana ta metoda leczenia, jej czas trwania powinien wynosić od 3 do 6 miesięcy przed wyborem leczenia operacyjnego. [ 25 ]
Leczenie chirurgiczne jest zwykle wskazane w przypadku niestabilnych i stabilnych zmian ostrego osteochondritis dissecans, które nie poddają się leczeniu zachowawczemu. [ 26 ], [ 27 ]
Różnice w preferencjach chirurgów co do leczenia chirurgicznego znajdują odzwierciedlenie w różnorodności technik chirurgicznych. Należą do nich wiercenie (zarówno wsteczne, jak i przednio-położeniowe), [ 28 ], [ 29 ] przeszczepianie kości, [ 30 ], [ 31 ] fiksacja, [ 32 ], [ 33 ] procedury ustawiania [ 34 ] i oczyszczanie. [ 35 ]
Osteochondritis dissecans, wykryte u dorosłego pacjenta, często staje się wskazaniem do interwencji chirurgicznej. Na początkowym etapie rozwoju patologii martwy obszar jest zastępowany nowo utworzoną tkanką, a na kolejnych etapach wolne fragmenty są usuwane przez artrotomię.
Skalę interwencji ustala się po wykonaniu obrazowania metodą rezonansu magnetycznego i artroskopii. Z reguły, utrzymując kontakt wolnego elementu z otaczającą tkanką, oddzielony fragment kostno-chrzęstny jest wiercony i zastępowany żywą tkanką. Do tunelowania używa się drutu Kirschnera lub cienkiego szydła. Drut umieszcza się w centrum strefy martwiczej, prostopadle do powierzchni stawu. Interwencja kończy się resekcją obszaru chrzęstnego i opracowaniem jego brzegów.
Jeśli uszkodzenie OCD jest fragmentaryczne lub nie można go naprawić ze względu na jakość chrząstki lub jej niedopasowanie, należy wyciąć fragment, usunąć miejsce pobrania i naprawić ubytek na podstawie indywidualnych ustaleń.[ 36 ] Wycięcie fragmentu może zapewnić krótkotrwałą ulgę w bólu.[ 37 ],[ 38 ]
Jeśli wolny element ma wyraźną ruchomość, najpierw mocuje się go zaciskiem. Następnie przecina się przejście łączące (kość lub chrząstkę), po czym usuwa się element. W płytce podchrzęstnej wierci się kanały, obrabia się brzegi. Staw przemywa się, zakłada się szwy i aseptyczny bandaż.
Po refiksacji wolnego elementu, szprychy są usuwane około 2-2,5 miesiąca później. W okresie pooperacyjnym pacjentowi przepisuje się antybiotykoterapię i leki objawowe.
Nowoczesną techniką artroplastyki jest przeszczep autogennych chondrocytów. Metoda ta obejmuje hodowlę i przeszczepianie komórek, ale ze względu na wysoki koszt zabiegu jej stosowanie jest obecnie ograniczone. [ 39 ], [ 40 ]
Większość autorów podaje, że czas gojenia widoczny na zdjęciach rentgenowskich wynosi od 6 tygodni do 2 lat.
Zapobieganie
Ponieważ etiologia osteochondritis dissecans nie jest w pełni poznana, nie ma jeszcze konkretnej profilaktyki tej choroby. Lekarze nadal jednak udzielają szeregu zaleceń, aby zapobiec rozwojowi takich chorób. Zalecenia te mają charakter pierwotny i wtórny.
Profilaktyka pierwotna polega na ogólnym utrzymaniu zdrowia układu mięśniowo-szkieletowego:
- walka z nadwagą;
- regularna, umiarkowana aktywność fizyczna;
- zapobieganie urazom, noszenie wygodnego i wysokiej jakości obuwia;
- praktyka ogólnych środków wzmacniających;
- unikanie hipotermii, wczesne leczenie wszelkich patologii w organizmie.
Profilaktyka wtórna obejmuje zapobieganie pogorszeniu istniejącego osteochondritis dissecans. Główne punkty profilaktyczne są uważane za następujące:
- ograniczenie obciążenia stawów;
- odmowa uprawiania takich sportów jak: bieganie, lekkoatletyka, podnoszenie ciężarów, gimnastyka, koszykówka, siatkówka, piłka nożna;
- korekta cech zawodowych, unikanie długotrwałego stania, częstego kucania, regularnego wchodzenia i schodzenia po schodach;
- przejrzyj swoją dietę, unikaj głodowania, unikaj tłustych i monotonnych potraw, zapewnij organizmowi niezbędne mikroelementy i witaminy.
Terapia ruchowa powinna być wykonywana wyłącznie pod nadzorem lekarza. Prawidłowe ćwiczenia nie powinny obciążać układu mięśniowo-szkieletowego, ale przywracać siłę i elastyczność stawów, przyspieszać krążenie krwi i poprawiać procesy metaboliczne.
Na zalecenie lekarza możesz wykonywać masaże różnych grup mięśni.
Prognoza
Rozdzielająca choroba zwyrodnieniowa stawów jest trudnym schorzeniem ortopedycznym, gdyż trudno ją zdiagnozować i leczyć, mimo że w tej dziedzinie nastąpiły nowe odkrycia.
Rokowanie w chorobie może zależeć od rodzaju zastosowanego leczenia (leczniczego, chirurgicznego), dojrzałości stref wzrostu, lokalizacji, stabilności i wielkości oddzielonego elementu, integralności chrząstki. W dzieciństwie wynik choroby jest przeważnie korzystny: osteochondritis dissecans dobrze reaguje na leczenie u dzieci. W wieku dorosłym ważne jest wczesne rozpoznanie patologii, co bezpośrednio wpływa na długoterminowe rokowanie. Najbardziej niekorzystny wynik obserwuje się u pacjentów z powikłaniami, a także z patologią kłykcia bocznego kości udowej.

