Ekspert medyczny artykułu
Nowe publikacje
Ostre krwiopochodne zapalenie kości i szpiku
Ostatnia recenzja: 29.06.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
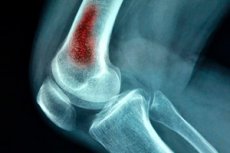
Jedną z najbardziej zagrażających życiu odmian infekcji chirurgicznej jest ostre krwiopochodne zapalenie kości i szpiku. Ta patologia występuje głównie u dzieci, chociaż dorośli również mogą zachorować w wyniku urazów (rany postrzałowe, powikłania pooperacyjne itp.). Patologia jest ropnym procesem wewnątrzkostnym spowodowanym przedostaniem się czynnika zakaźnego do krwiobiegu. [ 1 ]
Epidemiologia
W ropnym krwiopochodnym zapaleniu kości występuje ropny proces zapalny w kości. Obejmuje on struktury rdzenia, okostną i zwartą tkankę kostną. Czasami choroba staje się konsekwencją rozprzestrzeniania się ropnej reakcji na tkankę kostną z pobliskich narządów i tkanek. Taki rozwój jest charakterystyczny dla odontogennego zapalenia kości wywołanego próchnicą zębów, dla zapalenia kości żeber związanego z ropniakiem opłucnej, dla zapalenia kości paliczków wywołanego przez panaricię itp.
W zdecydowanej większości przypadków czynnikiem sprawczym jest gronkowiec złocisty (Staphylococcus aureus) lub jego połączenia z innymi patogenami - w szczególności z pałeczkami Proteus lub Pseudomonas.
Ostre krwiopochodne zapalenie kości i szpiku jest uważane za patologię głównie dziecięcą. Główny odsetek pacjentów (ponad 95%) stanowią dzieci w wieku przedszkolnym i wczesnoszkolnym. Powód tej selektywności jest prosty i wiąże się z anatomicznymi cechami trofii i struktury kości związanymi z wiekiem, a mianowicie:
- Silny rozwój sieci naczyń krwionośnych;
- Ukrwienie zaopatrujące autonomię nasadową, przynasadową i trzonową kości;
- Duża liczba małych rozgałęzień naczyniowych biegnących wzdłuż drogi promienistej przez chrząstkę nasadową do jądra kostnienia.
Sieć krążenia metafizycznego tworzy się u dzieci powyżej 2 roku życia, a do tego czasu dominującą siecią jest sieć nasadowa. Sieci te istnieją oddzielnie od siebie, ale są połączone za pomocą zespoleń. Tworzenie wspólnego układu naczyniowego następuje w miarę kostnienia obszaru wzrostu nasadowego. U pacjentów w wieku 2-3 lat dotknięte są obszary metanasadowe, podczas gdy w starszym wieku problem dotyczy głównie trzonu kości.
Ostre krwiopochodne zapalenie kości i szpiku diagnozuje się częściej u dzieci w wieku 7-15 lat, u chłopców - trzykrotnie częściej niż u dziewczynek. Dorosły również może zachorować, ale jest to znacznie rzadsze.
Rozwój patologii u noworodków często wiąże się z zakażeniem rany pępkowej. [ 2 ]
Przyczyny ostre krwiopochodne zapalenie kości i szpiku
Częstą przyczyną powstawania tak poważnej patologii, jak ostre krwiopochodne zapalenie kości i szpiku, jest wnikanie patogenów do wnętrza szpiku kostnego, co powoduje rozwój reakcji ropnej. Ogniska zakażenia, z których patogeny rozprzestrzeniają się przez krwioobieg i dostają się do kości, mogą stać się zapaleniem ucha środkowego, zapaleniem migdałków (ropnym), czyracznością, ropnymi ranami. A patologia nie występuje bezpośrednio po pierwotnym zakażeniu: mogą minąć miesiące, a nawet lata.
Głównym czynnikiem wywołującym ostre krwiopochodne zapalenie kości i szpiku jest Staphylococcus aureus: występuje u około ośmiu na dziesięciu pacjentów. W niektórych przypadkach jest to zakażenie łączone, obejmujące Proteus i Synegnaeus bacillus.
Intensywność procesu zapalnego jest w dużej mierze związana ze specyfiką budowy kości. Reakcja zapalna rozwija się w strukturze rdzeniowej otoczonej sztywnym środowiskiem gęstszych ścian korowych. W takich okolicznościach nie ma możliwości zmniejszenia ciśnienia tkankowego poprzez rozszerzenie obszaru zapalnego, więc reakcja rozprzestrzenia się bez przeszkód poza granice strefy pierwotnej poprzez sieć naczyniową i kanały Haversa.
Od momentu powstania ogniska patologicznego zapalenie kości i szpiku można uważać za potencjalnie septyczny proces, obejmujący etapy preseptyki i sepsy. [ 3 ]
Czynniki ryzyka
Zdecydowana większość przypadków ostrego krwiopochodnego zapalenia kości występuje u dzieci i młodzieży, a ogólnie u pacjentów ze słabą obroną immunologiczną. Grupy ryzyka obejmują następujące kategorie:
- Dzieci w wieku przedszkolnym i szkolnym;
- Osoby starsze (powyżej sześćdziesiątego roku życia);
- Pacjenci z wrodzonymi lub nabytymi niedoborami odporności;
- Pacjenci z chorobami septycznymi;
- Pacjenci onkologiczni;
- Pacjenci cierpiący na przewlekłe patologie infekcyjno-zapalne.
Do czynników prowokujących można zaliczyć wszelkie wewnętrzne źródła inwazji bakteryjnej. Może to być próchnica zębów, zapalenie migdałków (szczególnie ropne), nieodwodnione ogniska zapalne, a także różne stany przedchorobowe. Ważną rolę odgrywa alergiczna dyspozycja organizmu, spadek odporności w wyniku jednoczesnego wprowadzenia kilku szczepionek profilaktycznych, a także uraz, hipotermia, sytuacje stresowe. [ 4 ]
Patogeneza
Mechanizm patogenetyczny powstawania ostrego hematogennego zapalenia kości i szpiku nie został do tej pory wystarczająco zbadany. Przypuszczalnie podstawowymi czynnikami patogenezy są:
- Obecność czynnika zakaźnego w organizmie;
- Indywidualna anatomia kości;
- Ciężkie upośledzenie odporności.
Cechą odpowiedzi zapalnej w ostrym krwiopochodnym zapaleniu kości jest jej zamknięcie w twardej cewce kości, co pociąga za sobą silny ucisk sieci naczyniowej. Zespół bólowy staje się wynikiem zwiększonego ciśnienia w przestrzeni rdzeniowej. Wskaźnik nadciśnienia może wynosić do 300-500 mm Hg (norma dla zdrowego dziecka wynosi od 60 do 100 mm Hg).
Jeżeli patologii nie wykryto na etapie procesu zapalnego w obrębie kanału szpikowego, to czwartego lub piątego dnia od początku zapalenia kości i szpiku kostnego masy ropne zaczynają rozprzestrzeniać się przez układ Haversa i Volkmanna do okostnej, w wyniku czego ulega ona stopniowemu rozwarstwieniu.
Do ósmego lub dziesiątego dnia masy ropne wraz z produktami rozpadu nadal rozwarstwiają okostną, po czym następuje przebicie się ropy do struktur tkanek miękkich. Prowadzi to do powstania ropowicy śródmięśniowej i podskórnej. Taką sytuację określa się jako chorobę zaniedbaną: terapia późno zdiagnozowanego ostrego krwiopochodnego zapalenia kości i szpiku jest złożona i długa.
Zespół bólowy w większości przypadków ustępuje na tle samoistnego przebicia się ropnia podokostnowego do sąsiednich struktur, czemu towarzyszy gwałtowny spadek ciśnienia wewnątrz przestrzeni rdzeniowej. [ 5 ]
Objawy ostre krwiopochodne zapalenie kości i szpiku
Symptomatologia w pewnym stopniu zależy od postaci procesu patologicznego, który może być miejscowy i uogólniony.
W formie zlokalizowanej ból jest silny, nabrzmiały i skoncentrowany w okolicy dotkniętej kości. Dotykanie lub pukanie w kończynę powoduje wyjątkowo nieprzyjemne odczucia, aktywność ruchowa jest mocno ograniczona, skóra nad obszarem zapalenia jest gorąca, zaczerwieniona, często obrzęknięta.
W postaci uogólnionej objawy miejscowe łączą się z ogólnymi. Nasilają się objawy zatrucia, wzrasta temperatura, występują dreszcze i nadmierne pocenie. Przy dalszym rozprzestrzenianiu się ognisk ropnych sytuacja wyraźnie się pogarsza. Możliwe są liczne zmiany kostne, rozwój ropnego zapalenia osierdzia lub ropnego destrukcyjnego zapalenia płuc.
W miejscowym przebiegu ostrego krwiopochodnego zapalenia kości dominują objawy miejscowe, ale nie są one jedynymi: objawy zatrucia występują w każdym przypadku. W trakcie wywiadu z pacjentem koniecznie pojawiają się skargi na niezadowalający stan ogólny, dreszcze, gorączkę. Zewnętrznie zwraca się uwagę na obrzęk skóry, jej bladość lub zaczerwienienie, widoczne unaczynienie. Palpacyjnie stwierdza się rosnący obszar bolesny, przy próbie opukiwania ból staje się szczególnie jasny. [ 6 ]
Pierwsze znaki
Ostre krwiopochodne zapalenie kości i szpiku rozpoczyna się nagle, często - po urazie (choćby niewielkim) lub wystąpieniu innego czynnika prowokującego (np. hipotermia).
Głównym i uporczywym objawem patologii jest ból kości, rozprzestrzeniający się, od bolesnego do szczególnie intensywnego. Ból uniemożliwia sen, sprawia, że człowiek jest drażliwy, nerwowy. Z reguły niezwykle nieprzyjemne odczucia rozprzestrzeniają się na całą dotkniętą kończynę, ale ognisko bólu często można jednoznacznie zidentyfikować. Taki zespół bólowy jest spowodowany wzrostem ciśnienia śródkostnego na tle rozwijającego się procesu zapalnego w kości. Warto zauważyć, że ból kości charakteryzuje się stałością.
Następnym głównym objawem ostrego zapalenia kości i szpiku jest wysoka temperatura. Na początkowym etapie patologicznym wskaźniki mogą mieścić się w zakresie 37-38 °C, ale wraz z rozwojem uogólnionego zapalenia kości i szpiku temperatura gwałtownie i równomiernie wzrasta do 39-41 °C, czasami towarzyszy jej gorączka. Jednocześnie z uogólnioną hipertermią występuje miejscowy wzrost temperatury w okolicy zmiany chorobowej.
Trzecim początkowym objawem choroby jest zaburzenie czynnościowe dotkniętej kończyny. Pacjent zaczyna utykać, aktywność ruchowa jest mocno ograniczona do punktu całkowitej niemożności. Nawet niewielki ruch dotkniętej kończyny powoduje silny ból, który zmusza osobę do znalezienia wymuszonej pozycji z maksymalnym możliwym rozluźnieniem mięśni. W szczególności, gdy dotknięte jest biodro, pacjent woli zginać nogę zarówno w stawie biodrowym, jak i kolanowym: kończyna jest lekko zwrócona na zewnątrz. Jeśli taka pozycja utrzymuje się przez dłuższy czas, może powstać przykurcz stawu zgięciowego.
Następnie, około 48-96 godzin od wystąpienia ostrego zapalenia kości i szpiku, dotknięta kończyna puchnie. Z czasem obrzęk rozprzestrzenia się na inne tkanki. Skóra nad ogniskiem patologicznym staje się napięta, gęsta. Silnie wpływa na ogólne samopoczucie. Ciężki przebieg patologii może wiązać się z rozprzestrzenianiem się procesu chorobowego na inne kości.
Objawy miejscowe ostrego krwiopochodnego zapalenia kości i szpiku
Ostre krwiopochodne zapalenie kości zaczyna się od gwałtownego wzrostu temperatury. Jednocześnie pojawia się ból w okolicy ogniska patologicznego. Chora kończyna traci zdolność poruszania się, pacjent próbuje nadać jej wymuszoną pozycję. Ograniczony obszar puchnie, skóra nabiera pastowatości, przy palpacji zauważa się miejscowy wzrost temperatury. W krótkim czasie opuchnięty obszar robi się czerwony, zauważa się wahania.
Mikroosteoperforacja potwierdza obecność śródkostnego wzrostu ciśnienia, co pozwala na ustalenie rozpoznania nawet przy braku mas ropnych w jamie szpikowej lub pod okostną. W niektórych sytuacjach celowe jest wykonanie diagnostycznej punkcji kości z dalszą cytologią pobranego materiału.
Badania krwi wykazują leukocytozę i przesunięcie formuły w lewo, a także toksyczną ziarnistość neutrofili. Szybkość opadania krwinek czerwonych jest znacznie zwiększona, a wzrost ten jest stabilny. Zmienione jest również widmo białkowe krwi: występuje dysproteinemia, zwiększone frakcje globulin, hipoalbuminemia. Przedłużonemu zapaleniu kości towarzyszy niedokrwistość związana z toksyczną depresją mózgowo-rdzeniową.
Charakter bólu w ostrym krwiopochodnym zapaleniu kości
Ból w ostrym zapaleniu kości pochodzenia krwiopochodnego:
- Mocny;
- Obrzmiały;
- Nasilone poprzez palpację i opukiwanie obszaru patologicznego;
- Po pewnym czasie stają się niezwykle ostre, nie do zniesienia, z natychmiastowym pogorszeniem przy najmniejszym ruchu.
Z powodu silnego zespołu bólowego pacjent przyjmuje pozycję wymuszoną, nie może jeść ani spać, staje się drażliwy. Jeśli nie zostanie udzielona pomoc, istnieje możliwość wystąpienia splątania umysłowego, majaczenia i halucynacji.
Klasyfikacja
W zależności od przebiegu choroby wyróżnia się zapalenie kości i szpiku kostnego ostre i przewlekłe.
Mechanizm rozwoju patologii odzwierciedla się również w klasyfikacji:
- Endogenne zapalenie kości i szpiku (hematogenne);
- Egzogenne (w wyniku urazu, interwencji chirurgicznej, rany postrzałowej itp.);
- Neurogenne (kontakt-kompresja).
W zależności od stopnia zaawansowania klinicznego rozróżnia się:
- Ostre zapalenie kości i szpiku (trwa do 14-21 dni);
- Podostry (do 22-28 dni);
- Przewlekły (trwający dłużej niż 28 dni).
Do nietypowych postaci choroby zalicza się ropień Brody'ego, albuminowe zapalenie kości Olliera, stwardniające zapalenie kości Garre'a.
Ostre krwiopochodne zapalenie kości i szpiku kostnego według obrazu klinicznego przebiega w następujących stadiach:
- Pogarsza się samopoczucie chorego, występuje utrata apetytu, niewyjaśniona apatia.
- Występuje bezsenność, gorączka, możliwe są objawy niestrawności.
- Po około 24 godzinach temperatura osiąga wysoki poziom (około 39°C).
- Intoksykacja wzrasta, skóra staje się blada do niebieskawej. Ból jest wyraźny, ostry, ruchy czynne są nieobecne, ruchy bierne są mocno ograniczone.
Gdy ognisko patologiczne przebije się, skóra staje się przekrwiona, stan pacjenta nieco się poprawia. Możliwe jest powstanie wielu ognisk kostnych - około 1-2 tygodnie po pojawieniu się ogniska pierwotnego.
Formularze
Zgodnie z obszarem lokalizacji ogniska patologicznego ostrego ropnego krwiopochodnego zapalenia kości wyróżnia się nasadę, przynasadę, trzon kości, ze zmianami kości gąbczastych, płaskich i krótkich. Symptomatologia i specyfika terapii procesu patologicznego zależą zarówno od wieku i ogólnego stanu zdrowia pacjenta, jak i od lokalizacji strefy zapalnej. Metafizy i trzony kości długich rurkowatych są dotknięte głównie w wieku przedszkolnym i wczesnoszkolnym. Obraz patologii jest wieloaspektowy i ściśle związany z takimi czynnikami, jak stan odporności i wirulencja drobnoustroju chorobotwórczego.
Miejscowa postać ostrego krwiopochodnego zapalenia kości nie jest „czysta”, gdyż łączy w sobie zarówno objawy miejscowe, jak i ogólne, chociaż objawy miejscowe są nieco dominujące. Występuje jasny, drapiący ból w okolicy kości, zwraca uwagę intensywny obrzęk (skóra jest opuchnięta, napięta). Podczas opukiwania pacjent wykazuje wyraźną reakcję bólową. W postaci miejscowej sprawność ruchowa może być zachowana przez jakiś czas.
Patologia ta dotyczy głównie długich kości rurkowych. Znacznie rzadziej dotyka kości płaskie i krótkie. W większości przypadków dotknięte są kości:
- Kość udowa (do 40% przypadków);
- Kość piszczelowa (około 30% przypadków);
- Kość ramieniowa (około 10%).
Znacznie rzadziej problem ten dotyczy kości stopy, miednicy i górnej szczęki.
Ostre krwiopochodne zapalenie kości i szpiku długich kości cewkowych ma inny rozkład. Możemy więc mówić o następujących wariantach choroby:
- Ostre krwiopochodne zapalenie kości i szpiku kostnego w obrębie trzonu kości - obejmuje trzon kości i ponad 50% trzonu kości;
- Ostre krwiopochodne zapalenie kości i szpiku kostnego okołonasadowego – atakuje przynasadę i większą część nasad;
- Zapalenie kości i szpiku przynasadowego – obejmuje brzeg nasady lub trzonu kości;
- Całkowite zapalenie kości i szpiku kostnego – atakuje trzon kości i obie przynasady.
Postać septyczno-krwiopochodna ostrego zapalenia kości i szpiku jest szczególnie częstą odmianą choroby, objawiającą się ostrym rozwojem sepsy. U niektórych pacjentów obserwuje się niewielki okres prodromalny, charakteryzujący się uczuciem zmęczenia, osłabienia, bólem głowy. Temperatura wzrasta do 39°C, ze znacznymi dobowymi wahaniami 1,5-2°C. Ból w okolicy zmiany pojawia się kilka godzin po rozpoczęciu procesu patologicznego. Zespół bólowy ma charakter drapania, charakteryzuje się dużym natężeniem, pacjent nie może jeść ani spać, znajduje się stale w wymuszonej pozycji, unikając za wszelką cenę jakiegokolwiek dotyku chorej kończyny. Ogólne samopoczucie jest wyjątkowo złe, występują wyraźne objawy ciężkiego zatrucia. Miejscowe objawy są wykrywane stopniowo, ból lokalizuje się dopiero drugiego dnia, ale reakcja na dotyk pojawia się niemal natychmiast. Obrzęk i obraz miejscowy stają się wyraźne dopiero trzeciego lub czwartego dnia. Jeśli nie zostanie udzielona pomoc lekarska, obszar obrzęku uzupełnia zaczerwienienie i wahania. Postaci tej często towarzyszą przerzuty procesu ropno-zakaźnego, z powstawaniem ognisk ropnych w innych tkankach i narządach (strukturach kostnych, płucach, nerkach, wątrobie).
Toksyczna postać ostrego krwiopochodnego zapalenia kości (inne nazwy - piorunujące, adynamiczne) charakteryzuje się najcięższym przebiegiem, z dominującymi ogólnymi objawami toksycznymi. Patologia rozwija się szybko, hipertermia jest ostra, szybko osiągając wysokie wartości 40-41 °C. Występuje szczególne nasilenie stanu, możliwe zaburzenia świadomości, epizody urojeniowo-halucynacyjne. Aktywność serca jest zaburzona: występuje tachykardia, słabe wypełnienie tętna, stłumione tony serca. Ze względu na atypowość symptomatologii, postać ta jest często trudna do zdiagnozowania. Stan pacjenta jest bardzo ciężki, co w wielu przypadkach uniemożliwia ustalenie pierwotnego ogniska zapalnego.
Komplikacje i konsekwencje
Powikłania ostrego krwiopochodnego zapalenia kości i szpiku kostnego mają charakter miejscowy i ogólny.
Spośród lokalnych najczęściej spotykane są:
- Deformacje, ubytki kości;
- Złamania patologiczne;
- Powstawanie stawów rzekomych;
- Ankyloza;
- Zapalenie stawów ropne, ropowice;
- Owrzodzenia kostno-szpikowe;
- Złośliwość ściany przetoki.
Możliwe częste powikłania:
- Stany septyczne;
- Amyloidoza nerek;
- Dystrofia narządów wewnętrznych.
Najczęstszym powikłaniem jest sepsa, do jej rozwoju dochodzi w przypadku zbyt późnego lub nieprawidłowego podjęcia leczenia.
Do wystąpienia ropnego zapalenia stawów dochodzi wskutek rozprzestrzenienia się czynnika zakaźnego z chorej kości poprzez układ limfatyczny lub wskutek przedostania się treści ropnej do jamy stawowej.
Patologiczne złamanie kości występuje w wyniku zniszczenia dotkniętej kości. W tym przypadku czasami tworzy się staw rzekomy - patologia, która charakteryzuje się trwałym zerwaniem ciągłości i ruchomości elementu kostnego, który nie jest specyficzny dla konkretnego działu.
Patologia hematogenna nasad i przynasad kości może powodować zaburzenia wzrostu i poważne zniekształcenie (skrócenie) kości, co wynika z bezpośredniego położenia ogniska w pobliżu strefy wzrostu. [ 7 ]
Diagnostyka ostre krwiopochodne zapalenie kości i szpiku
Postępowanie diagnostyczne rozpoczyna się od zebrania objawów i wywiadu.
Pacjent skarży się na gorączkę, ból w zajętej kości, upośledzenie funkcji motorycznych. W wywiadzie mogą być wskazania urazu, interwencji chirurgicznej, a także obecności innych ognisk zakaźnych w organizmie.
W badaniu fizykalnym stwierdza się wzmożoną bolesność przy palpacji i opukiwaniu, podwyższoną temperaturę, przekrwienie i obrzęk w okolicy projekcji ogniska patologicznego.
Badania wykazują obecność procesu zapalnego w organizmie: we krwi występuje leukocytoza z przesunięciem w lewo, a także wzrost szybkości sedymentacji erytrocytów. W moczu obecne jest białko, erytrocyty i cylindry.
Diagnostykę instrumentalną reprezentują następujące badania:
- Radiografia - określa obraz typowy dla ostrego krwiopochodnego zapalenia kości. Obejmuje: rozmazany obraz kości, fibrylację poprzeczek kostnych, a następnie - naprzemienne strefy ścieńczenia i pogrubienia kości, pogrubienie okostnej. Objawy radiologiczne ostrego krwiopochodnego zapalenia kości wykrywane są stopniowo, w ciągu 2-3 tygodni od wystąpienia choroby. Najpierw wykrywa się odwarstwienie okostnej z objawami zapalenia okostnej. Następnie w strefie metanasady tworzą się obszary rzadkiej tkanki. Po 8-16 tygodniach tworzą się sekwestracje i jamy.
- Diagnostykę radiologiczną ostrego krwiopochodnego zapalenia kości i szpiku można uzupełnić o fistulografię z kontrastem. Dzięki badaniu ujawnia się stopień wypełnienia jam kostnych i otaczających struktur tkanek miękkich środkiem kontrastowym.
- Badanie USG pozwala ocenić stopień rozprzestrzenienia się reakcji zapalnej w tkankach miękkich, wykryć sekwestracje i ogniska ropne okołokostne.
- Angiografię stosuje się w celu identyfikacji nieunaczynionych segmentów kości i wykluczenia zakrzepicy żylnej.
Przeprowadza się oddzielne badanie bakteriologiczne w celu zidentyfikowania czynnika sprawczego. U większości pacjentów izolowane są bakterie Staphylococcus aureus, nieco rzadziej Pseudomonas bacillus lub Proteus, a jeszcze rzadziej Enterobacteriaceae lub beztlenowce. [ 8 ]
Diagnostyka różnicowa
Diagnostykę różnicową przeprowadza się między zapaleniem kości i szpiku pochodzenia krwiopochodnego a zapaleniem kości i szpiku pourazowego.
Zapalenie krwiopochodne |
Zapalenie pourazowe |
|
Częściej chorują |
Pacjenci pediatryczni i młodzieżowi |
Głównie pacjenci dorośli |
Rodzaj zakażenia |
Endogenno-hematogenne |
Egzogenny |
Czynnik etiologiczny |
Zakażenie krwiopochodne |
Uraz połączony z infekcją |
Dominujący patogen |
Gronkowiec złocisty |
Cocci, Escherichia coli lub Pseudomonas, Proteus, zakażenie mieszane |
Stan reaktywny |
Gwałtowny wzrost reaktywności organizmu |
Normalna reaktywność organizmu |
Czynnik morfologiczny |
Pierwotne zapalenie kości i szpiku |
Wtórne ropne zapalenie kości |
Sekwestr |
Prawdziwe sekwestracje występują w całym procesie patologicznym |
Najpierw pojawiają się pseudosekwestrianie, później prawdziwi |
Złamanie |
To rzadkie |
Występuje jako podstawowa patologia |
Zakażenie stawu |
To dość powszechne zjawisko |
Rzadko, tylko w przypadkach złamania wewnątrzstawowego |
Powikłania septyczne |
Często |
Rzadko |
Z kim się skontaktować?
Leczenie ostre krwiopochodne zapalenie kości i szpiku
Działania terapeutyczne są pilne i złożone, obejmują możliwie najwcześniejsze działanie na czynnik sprawczy, unikanie powikłań septycznych i ograniczenie miejscowego ogniska zakażenia. Ważne jest jak najszybsze złagodzenie zatrucia, zminimalizowanie obciążenia ważnych organów, optymalizacja potencjału ochronnego pacjenta i przygotowanie go do zbliżającej się interwencji chirurgicznej. [ 9 ]
Przede wszystkim należy normalizować temperaturę ciała i zapobiegać rozwojowi toksemii, co jest szczególnie ważne u dzieci. Stosuj fizykalne metody chłodzenia, medycznie rozszerzaj naczynia obwodowe (Drotaveryna, Papaveryna) i obniżaj temperaturę (podawaj 4% amidopirynę w ilości 0,1 ml/kg, 50% analginę w ilości 0,1 ml na rok życia dziecka). Homeostazę koryguje się za pomocą wlewów dożylnych w celu wyeliminowania hipowolemii i ustabilizowania równowagi wodno-solnej i kwasowo-zasadowej.
Terapię infuzyjną rozpoczyna się od podania roztworu glukozy oraz polimerów o średniej i małej masie cząsteczkowej o zdolności detoksykacyjnej (Reopolyglukin, Hemodez itp.), a także roztworów białkowych (osocze natywne, albuminy, krew). Objętości płynów uzupełnia się roztworami elektrolitów. Korektę stanu kwasicy przeprowadza się podając 4% wodorowęglan sodu lub Trisaminę. W ciężkim zatruciu z niestrawnością i hipokaliemią podaje się chlorek potasu. Jeśli konieczne jest zastosowanie specjalnych technik, wykonuje się hemosorpcję - pozaustrojowe oczyszczanie krwi.
U najbardziej skomplikowanych pacjentów stosuje się transfuzję wymienną, z wymianą 1,5-2 objętości krwi krążącej. Stosuje się również wymuszoną diurezę, zwiększając obciążenie wodne 5% roztworem glukozy, roztworem Ringera-Locke'a i podając dodatkowo Mannitol i Lasix.
Niektórzy pacjenci z powodzeniem praktykują plazmaferezę, stosują inhibitory proteolizy (Trasylol, Contrical). Aby wyeliminować zespół rozsianego wykrzepiania wewnątrznaczyniowego, podaje się dożylnie heparynę w ilości 1--=150 jednostek na kg w ciągu 6 godzin (nie wcześniej niż 12 godzin po zabiegu). W celu zmniejszenia przepuszczalności naczyń włosowatych stosuje się witaminę C, rutynę i leki zawierające wapń.
Pentoksol, metylouracyl, orotan potasu są przepisywane w celu aktywacji metabolizmu. Środki immunoterapeutyczne obejmują infuzję hiperimmunologicznej osocza przeciw gronkowcom, szczepionki gronkowcowej i hiperimmunologicznej γ-globuliny przeciw gronkowcom.
Obowiązkowe jest zapewnienie żywienia pozajelitowego, obliczonego z uwzględnieniem zalecanej kaloryczności i bilansu białek, tłuszczów, węglowodanów. Jeśli to możliwe, pacjent jest stopniowo przestawiany na normalną dietę.
Terapia antybiotykowa jest prowadzona równocześnie z infuzjami (dożylnymi, domięśniowymi), jak i doszpikowymi (do chorej kości). Przed identyfikacją czynnika sprawczego, bez tracenia czasu, podaje się dożylnie sól sodową penicyliny w dużych dawkach. Podawanie doszpikowe wiąże się z zastosowaniem antybiotyków o szerokim spektrum działania.
Po 48 godzinach od oceny testów bakteryjnych podaje się doszpikowo, w zależności od oporności: preparaty cefalosporynowe, gentamycynę, klaforan itp. Możliwe jest dodatkowe wstrzyknięcie 5 milionów-10 milionów jednostek penicyliny z 20 ml 0,25% nowokainy do tętnicy udowej.
Preparaty do iniekcji śródszpikowych schładza się wstępnie do temperatury +20°C.
Miejscowe leczenie ostrego krwiopochodnego zapalenia kości i szpiku
Głównym celem leczenia miejscowego jest obniżenie wysokiego ciśnienia śródkostnego i zapobieżenie dalszemu rozprzestrzenianiu się procesu patologicznego. Periostomia jest uzupełniana przez specyficzne mikroskopowe trepanacje, które umożliwiają drenaż jamy bez naruszania struktury kości.
Technika ta polega na wykonywaniu następujących manipulacji:
- Nacięcie skóry i pępowiny w miejscu największego bólu;
- Rozdzielenie mięśni wzdłuż włókien;
- Rozwarcie ropowicy okostnej, a w przypadku jej braku - rozwarstwienie okostnej;
- Wykonywanie otworów perforacyjnych za pomocą specjalnych frezów, z igłą umieszczoną w środku w celu dożylnej terapii antybiotykowej;
- Usztywnienie gipsowe.
W przypadku całkowitych zmian kostnych powyższe manipulacje wykonuje się w dwóch obszarach metafizycznych. W fazie pooperacyjnej pacjent jest codziennie ubierany i badany, a w razie potrzeby wykonuje się rewizję rany. Cały układ kostny jest również badany w celu terminowego określenia prawdopodobnych wtórnych ognisk zakażenia. Jeśli takie ogniska zostaną znalezione, wykonuje się nakłucie kości z pomiarem temperatury i ciśnienia.
Fizjoterapia może być stosowana, gdy ostry proces zapalny ustąpi. Elektroforeza leków przeciwbakteryjnych, UVA, terapia ultrawysokiej częstotliwości są przepisywane.
Po około miesiącu wykonuje się kontrolne zdjęcie rentgenowskie i ocenia dynamikę leczenia.
Leczenie chirurgiczne ostrego zapalenia kości i szpiku pochodzenia krwiopochodnego
Interwencja chirurgiczna w zapaleniu kości pochodzenia krwiopochodnego jest zalecana w przypadku występowania:
- Sekwestr;
- Jama kostna osteomieliczna;
- Przetoki lub owrzodzenia;
- Zmiany w narządach miąższowych (spowodowane zapaleniem kości);
- O miejscowym nowotworze złośliwym.
Leczenie chirurgiczne ostrego krwiopochodnego zapalenia kości i szpiku może być radykalne, radykalne konwencjonalnie i rekonstrukcyjne.
Do radykalnych interwencji zalicza się:
- Marginalna resekcja fragmentu kości dotkniętego chorobą;
- Końcowa resekcja części długiej kości w skomplikowanym pourazowym zapaleniu kości;
- Resekcja segmentowa części kości długiej;
- Wyłuszczenie lub usunięcie segmentu z uszkodzoną kością.
Do interwencji warunkowo radykalizujących zalicza się:
- Fistulosequestrektomia - polega na wycięciu kanałów przetoki w połączeniu z sekwestracją kości;
- Sekwestrnerektomia – polega na wycięciu sekwestracji z ubitego pudełka po trepanacji kości lub usunięciu jamy kostnej w postaci spłaszczenia kości łódkowatej;
- Fistulosequestrnekrektomia (inna nazwa: rozszerzona nekrektomia) – polega na wycięciu fragmentu martwicy, martwaka, ziarniny, przetoki lub tkanki bliznowatej w obrębie zdrowych struktur;
- Wykonuje się trepanację długiej kości rurkowatej z sekwestrenektomią w celu uzyskania dostępu do zwartego pudełka w kanale szpikowym i przywrócenia jego drożności;
- Usunięcie ogniska osteomielicznego, a następnie dwumiejscowa przezskórna osteosynteza kompresyjno-dystrakcyjna w celu uzupełnienia ubytku kości.
Zabiegi naprawcze obejmują wymianę wyraźnych ubytków tkanek i mogą przebiegać w następujący sposób:
- Plastyka tkanek miękkich (transfer płatów);
- Wymiana tkanki plastycznej na tkankę unaczynioną;
- Techniki łączone;
- Wypełnienie ubytku resztkowego;
- Plastyka jam kostnych przy użyciu tkanek ukrwionych (np. mioplastyka);
- Operacja wymiany stawu biodrowego metodą Ilizarowa, osteosynteza pozaosiowa.
Zapobieganie
Profilaktyka polega na wczesnym rozpoznaniu, terminowej hospitalizacji, zapewnieniu pełnej opieki terapeutycznej i chirurgicznej pacjentom z jakimikolwiek procesami infekcyjno-zapalnymi. W razie potrzeby przepisać cykle terapii antybiotykowej, osocza przeciwgronkowego i immunizacji anatoksyną gronkowcową, autoszczepionki, stymulację funkcji układu siateczkowo-śródbłonkowego. Obowiązkowo należy wykluczyć możliwość agresywnego oddziaływania czynników prowokujących, takich jak nagła zmiana temperatury otoczenia (hipotermia, przegrzanie), uraz itp.
Unikać rozwoju ostrego krwiopochodnego zapalenia kości i szpiku można poprzez unikanie wpływu potencjalnie niekorzystnych czynników. Na przykład mówimy o współistniejących procesach zakaźnych, sytuacjach stresowych, nadmiernej aktywności fizycznej, czynnikach nadmiernego zimna lub ciepła.
Do typowych interwencji terapeutycznych zalicza się:
- Prowadzenie zdrowego trybu życia;
- Pełna, zróżnicowana i jakościowa dieta;
- Unikanie sytuacji stresowych;
- Regularne wsparcie odporności;
- Wczesna dezynfekcja ognisk zakaźnych;
- Wczesne poszukiwanie pomocy lekarskiej w przypadku obrażeń, urazów, ran.
Ważną rolę odgrywa unikanie samoleczenia: w rozwoju procesów patologicznych, przy urazach (zarówno zamkniętych, jak i otwartych) konsultacje z lekarzem są obowiązkowe.
Prognoza
Wszyscy pacjenci, u których wystąpiło ostre krwiopochodne zapalenie kości i szpiku, muszą koniecznie zgłosić się do poradni. Jest to konieczne dla wczesnego wykrycia nawrotu choroby (zaostrzenia), oceny efektów terapii, profilaktycznej antybiotykoterapii (np. w najbardziej „niebezpiecznych” okresach – wiosną i jesienią). Osoba, która zachorowała, powinna przynajmniej dwa razy w roku odwiedzać swojego lekarza pierwszego kontaktu.
Od pierwszego dnia po zabiegu operacyjnym w przypadku krwiopochodnego zapalenia kości i szpiku kostnego należy stopniowo zwiększać aktywność ruchową pacjenta:
- Umożliwiaj wykonywanie obrotów w obrębie łóżka;
- Wykonuj ćwiczenia oddechowe (ćwiczenia statyczne i dynamiczne);
- Zalecamy podnoszenie tułowia przy jednoczesnym trzymaniu się urządzenia do podtrzymywania znajdującego się nad łóżkiem.
Aby przyspieszyć rehabilitację, poprawić procesy troficzne i metaboliczne, zaleca się zabiegi fizykalne - w szczególności magnetoterapię i UVB. Kurs fizjoterapii może obejmować od pięciu do dziesięciu zabiegów.
Ogólnie rzecz biorąc, ostre krwiopochodne zapalenie kości i szpiku ma warunkowo korzystne rokowanie. Szanse pacjenta na wyzdrowienie i pełne przywrócenie funkcjonalności mechanizmów mięśniowo-szkieletowych zależą od stopnia zaawansowania procesu patologicznego i powodzenia wybranej terapii, a także od terminowości i radykalności leczenia operacyjnego.
Lista autorytatywnych książek i badań dotyczących badania ostrego zapalenia kości i szpiku pochodzenia krwiopochodnego
- „Zakażenia kości i stawów: od mikrobiologii do diagnostyki i leczenia” – autorzy: W. Zimmerli, ME Corti (Rok: 2015)
- „Zapalenie kości i szpiku: diagnoza, leczenie i rokowanie” – Mahmut Nedim Doral (Rok: 2012)
- „Zakażenia kościostawowe u dzieci” – Pierre Lascombes, Antoine GS Lascombes (Rok: 2017)
- „Zapalenie kości i szpiku: czynniki ryzyka, diagnoza i opcje leczenia” – autor: Thore Zantop (Rok: 2016)
- „Osteomyelitis – słownik medyczny, bibliografia i adnotowany przewodnik badawczy po odniesieniach internetowych” – Icon Health Publications (rok: 2004)
- „Osteomyelitis: Objawy, Przyczyny i Leczenie” – Alton Carr (Rok: 2012)
- „Postępy w badaniach nad zapaleniem kości” – Carlos A. Leonard (Rok: 2007)
- „Zakażenia kości i stawów: od bakteriologii do diagnostyki i leczenia” – Andreas F. Mavrogenis (Rok: 2018)
- „Podręcznik procedur mikrobiologii klinicznej, tom 1” autorstwa Amy L. Leber (rok: 2016)
- „Osteomyelitis: Nowe spostrzeżenia dla pracowników służby zdrowia: Wydanie z 2012 r.” – autor: Q. Ashton Acton (Rok: 2012)
Literatura
Kotelnikov, GP Traumatologia / pod redakcją Kotelnikov GP., Mironov SP - Moskwa: GEOTAR-Media, 2018.

