Ekspert medyczny artykułu
Nowe publikacje
Streptodermia u dzieci: przyczyny i objawy
Ostatnia recenzja: 05.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
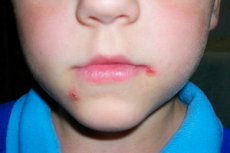
Streptodermia jest jednym z rodzajów ropnego zapalenia skóry (choroby wywołane zakażeniem bakteryjnym). Streptodermia u dzieci jest wywoływana przez specyficzny rodzaj mikroorganizmów - bakterie z rodzaju Streptococcus. Są to gram-ujemne pałeczki ziarniniakowe (okrągłe), połączone w skupiska. Najczęściej rozwijają się na tle obniżonej odporności, zaburzonej mikroflory i objawiają się różnymi wysypkami skórnymi, stanami zapalnymi, podrażnieniami. Mogą to być zarówno objawy miejscowe na poziomie skóry, jak i objawy ogólnoustrojowe na poziomie całego organizmu z powstawaniem nowych ognisk procesu zakaźnego, obszarów zapalnych i martwiczych, nacieków.
Epidemiologia
Liczbę zachorowań na ropne zapalenie skóry wywołane paciorkowcami u dzieci do lat 15 w 2005 roku szacuje się na 111 milionów. [ 1 ] Według statystyk, w około 45% przypadków szybki rozwój paciorkowcowego zapalenia skóry, z krótkim okresem inkubacji, występuje na tle obniżonej odporności, zwiększonej zachorowalności dziecka i ogólnego osłabienia organizmu.
Pojawieniu się streptodermy u takich dzieci towarzyszą takie choroby jak próchnica, zapalenie miazgi, zapalenie gardła, zapalenie migdałków, zapalenie oskrzeli. Wiele dzieci (do 20%) ma przewlekłe ogniska zakażenia w gardle i jamie ustnej. [ 2 ] Mogą to być przewlekłe choroby zębów (12%), dziąseł (10%), migdałków gardłowych (2-3%), zapalenie migdałków (5-6%), przetoki i mieszki włosowe (do 7%), zatkane zatoki szczękowe (do 5%). W pozostałych przypadkach są to różne ostre i przewlekłe choroby górnych i dolnych dróg oddechowych.
W 65,5% przypadków rozwoju streptodermy czynnikami towarzyszącymi były zaburzenia hormonalne, zaburzenia odporności, zwiększona reaktywność i uwrażliwienie organizmu. W około 35% przypadków streptoderma rozwija się po hospitalizacji dziecka (zakażenie szpitalne). W około 5-10% przypadków choroba rozwija się na tle ogólnego zatrucia organizmu, w 70% przypadków - na tle zaburzonej mikroflory skóry, błon śluzowych i jamy ustnej. Około 15-20% przypadków jest spowodowanych zmianami hormonalnymi i odpornościowymi. W 25% przypadków rozwój choroby jest związany z niedoborem masy ciała, niedoborem witamin, minerałów i poszczególnych składników odżywczych. W 30% przypadków rozwój choroby jest związany z nadmierną masą ciała i zwiększonym wskaźnikiem masy ciała.
Największa zapadalność na liszajec paciorkowcowy występuje u dzieci w wieku od 2 do 5 lat, ale może również wystąpić u starszych dzieci i dorosłych, których praca może skutkować skaleczeniami lub otarciami skóry (Adams, 2002; Fehrs i in., 1987; Wasserzug i in., 2009). Nie ma różnicy w podatności między dziewczynkami i chłopcami. [ 3 ]
Przyczyny streptodermia u dziecka
Istnieje jedna główna przyczyna rozwoju paciorkowca. Jest to infekcja bakteryjna, a dokładniej, mikroorganizm należący do rodzaju paciorkowców. Jego intensywne rozmnażanie na tle obniżonej odporności i upośledzonej odporności organizmu powoduje intensywne rozprzestrzenianie się procesu zapalnego i zakaźnego, jego postęp. Inne przyczyny mogą również pośrednio wpływać - jest to z pewnością niska odporność, zaburzenie normalnych procesów metabolicznych w organizmie, brak witamin, mikroelementów, składników mineralnych. Kontakt z pacjentem zakaźnym może również powodować rozwój paciorkowca. Może to również obejmować wejście dziecka do źródła zakażenia (na przykład do strefy epidemii lub strefy dobrobytu zakażenia szpitalnego), nieprzestrzeganie norm i wymagań sanitarno-higienicznych, złe warunki mieszkaniowe, które przyczyniają się do rozprzestrzeniania się zakażenia. [ 4 ]
Patogeny
Czynniki ryzyka
Do grupy ryzyka zaliczają się dzieci o obniżonej odporności, dzieci niezaszczepione lub zaszczepione bez przestrzegania zasad szczepień, u których wystąpiły powikłania po szczepieniach, dzieci często chore, dzieci z przewlekłymi, nawracającymi chorobami, przewlekłymi infekcjami, reakcjami alergicznymi. Warto jednak zauważyć, że brak szczepień ma również negatywny wpływ na zdrowie i może powodować rozwój zarówno ciężkich chorób zakaźnych, jak i streptodermii.
Dotyczy to dzieci z różnymi ogniskami zakażenia, z przewlekłymi chorobami zakaźnymi i somatycznymi, w tym o profilu stomatologicznym i dermatologicznym. Do grupy ryzyka zalicza się dzieci z niedoborem witamin, zwłaszcza jeśli w organizmie występuje niedobór witamin C i D. Jak pokazują liczne badania i przypadki kliniczne, niedobór witaminy D często wiąże się u dzieci z rozwojem chorób zakaźnych o różnym nasileniu i lokalizacji. Warto również zauważyć, że przy niedoborze tej witaminy choroby mają znacznie cięższy przebieg i pociągają za sobą liczne powikłania. [ 5 ], [ 6 ], [ 7 ]
Ponadto czynniki ryzyka obejmują terapię antybiotykową, przyjmowanie niektórych leków o silnym działaniu toksycznym na organizm (leki przeciwpasożytnicze, przeciwgrzybicze, chemioterapia, leczenie przeciwgruźlicze). Podobnie działają silne środki przeciwbólowe, narkoza, znieczulenie, a nawet znieczulenie miejscowe. Długi pobyt dziecka w szpitalu z powodu różnych chorób może również spowodować rozwój paciorkowca, ponieważ zakażenia szpitalne występują w niemal wszystkich szpitalach. [ 8 ] Osoby po radioterapii, chemioterapii, po długiej hospitalizacji, operacji, przeszczepie i transfuzji krwi również są narażone.
W grupie ryzyka znajdują się także dzieci urodzone z różnymi typami zakażeń wewnątrzmacicznych, z urazami okołoporodowymi, dzieci osłabione, dzieci z niską masą ciała, niedorozwojem lub niedojrzałością funkcjonalną organizmu, dzieci urodzone przedwcześnie lub w wyniku cesarskiego cięcia.
Patogeneza
Patogeneza opiera się na rozwoju infekcji bakteryjnej na skórze. Głównym czynnikiem wywołującym streptodermę u dziecka jest infekcja paciorkowcowa. Rozwija się ona z reguły na tle obniżonej odporności, ogólnego spadku odporności i wytrzymałości organizmu, przy niedoborze witamin lub minerałów. Z reguły we wczesnych stadiach inwazja bakteryjna o niskim stopniu nasilenia dotyczy tylko powierzchniowych warstw skóry. Jednak stopniowo infekcja dotyka coraz głębszych warstw skóry, co sprawia, że staje się coraz trudniejsza do wyleczenia. Warto zauważyć, że najczęściej dotknięte są albo warstwy powierzchniowe (naskórek), albo głębokie (sama skóra właściwa). W rzadkich przypadkach w proces zapalny i zakaźny zaangażowany jest tłuszcz podskórny.
Struktury powierzchniowe paciorkowców, w tym rodzina białek M, otoczka kwasu hialuronowego i białka wiążące fibroniektynę, umożliwiają bakteriom przyleganie, kolonizację i penetrację ludzkiej skóry i błon śluzowych [ 9 ], [ 10 ] w różnych warunkach środowiskowych. [ 11 ]
Czy streptoderma jest zaraźliwa u dzieci?
Często słyszy się pytanie, czy streptoderma jest zaraźliwa u dzieci? Przyjrzyjmy się temu zagadnieniu. Streptoderma jest wywoływana przez infekcję bakteryjną, a dokładniej przez bakterie z rodzaju paciorkowców. Każda infekcja bakteryjna a priori oznacza pewien poziom zaraźliwości, ponieważ ma zdolność rozprzestrzeniania się i przenoszenia z jednej osoby na drugą, niezależnie od tego, czy dana osoba jest chora w formie otwartej lub utajonej, czy też jest po prostu nosicielem bakterii. [ 12 ]
Ale faktem jest, że jedno dziecko, które miało kontakt z pacjentem zakaźnym, może rozwinąć chorobę, a inne nie. Wszystko zależy od stanu układu odpornościowego, a także podatności organizmu na choroby zakaźne. Każda osoba ma swój własny poziom podatności. Dlatego w każdym przypadku należy wyjść z założenia, że ta choroba jest zaraźliwa. Gdy rozwinie się ostra postać choroby, lepiej powstrzymać się od kontaktu z innymi dziećmi i pozostać na kwarantannie. To nie tylko pomoże uniknąć zarażania innych dzieci, ale również przyczyni się do łatwiejszego i szybszego przebiegu choroby, bez żadnych powikłań, ponieważ nie będzie obcej mikroflory, która tylko pogorszy sytuację.
Jak paciorkowce przenoszą się u dzieci?
Streptoderma jest przenoszona w ten sam sposób, co wiele innych chorób pochodzenia bakteryjnego - poprzez bezpośredni kontakt z pacjentem zakaźnym. Choroba może być przenoszona poprzez kontakt, uścisk dłoni, używanie tej samej bielizny, naczyń i artykułów higienicznych. W niektórych przypadkach, przy szczególnie ciężkiej postaci choroby, może być przenoszona drogą kropelkową. [ 13 ]
Jeśli Twoje dziecko jest chore, koniecznie musisz wiedzieć, jak paciorkowce przenoszą się u dzieci, aby uniknąć zarażania innych dzieci. Upewnij się, że Twoje dziecko nie ma bezpośredniego kontaktu z innymi dziećmi. Naucz je podstawowych zasad higieny: przed i po spacerze dokładnie myj ręce mydłem, traktuj skórę alkoholem, nalewkami lub balsamami zawierającymi alkohol lub innymi środkami antyseptycznymi. To zmniejszy zanieczyszczenie skóry patogenną mikroflorą.
Ważne jest również zrozumienie, że jakiś czas po wyzdrowieniu dziecko nadal pozostaje nosicielem bakterii, a prawdopodobieństwo zarażenia zdrowego dziecka nadal istnieje. Dlatego lekarze zalecają utrzymanie 2-tygodniowej kwarantanny i niedopuszczenie do kontaktu dziecka ze streptodermą z innymi dziećmi. Kwarantannę należy utrzymywać nawet po wyzdrowieniu, ponieważ bakterie nadal pozostają w organizmie i mogą stanowić zagrożenie dla innych dzieci.
Choć nie wszyscy lekarze podzielają ten punkt widzenia. Niektórzy lekarze są przekonani, że dziecko ze streptodermą może bezpiecznie komunikować się z innymi dziećmi. I nie stanowi dla nich żadnego zagrożenia. Wynika to z faktu, że choroba może rozwinąć się tylko u dziecka, które ma ku temu przesłanki i predyspozycje, na przykład niską odporność, lub upośledzoną naturalną mikroflorę ze zmniejszoną odpornością kolonizacyjną. W przeciwnym razie organizm sam będzie się opierał zakażeniu i nie pozwoli chorobie się rozwinąć.
Objawy streptodermia u dziecka
Okres inkubacji streptodermy u dzieci jest determinowany przez wiele czynników. Średnio wynosi od 1 do 10 dni. Tak więc, jeśli odporność i naturalna odporność organizmu są prawidłowe lub na wysokim poziomie, choroba może rozwinąć się po 7-10 dniach, a nawet dłużej po kontakcie z osobą chorą na streptodermę.
Często zdarzają się przypadki, gdy układ odpornościowy tłumi infekcję i nie pozwala jej się rozwinąć. W takich przypadkach choroba w ogóle się nie rozwija. Przy słabej odporności, dużej podatności, choroba może rozwijać się znacznie szybciej. Znane są przypadki, w których okres inkubacji streptodermy u dzieci, które często chorują, wynosił 1-2 dni (choroba rozwijała się szybko, niemal natychmiast po kontakcie z infekcją).
Głównym objawem jest rozwój ropnego procesu zapalnego na powierzchni skóry. Początkowo może to być lekkie zaczerwienienie, podrażnienie, które stopniowo rozwija się w mokry, czerwony (zapalny) obszar. Obszaru tego nie można dotykać ze względu na zwiększony ból. Często procesowi towarzyszy wzrost temperatury ciała, rozwój miejscowej reakcji w postaci świądu, zaczerwienienia, tworzenia się ropnia lub zagęszczenia. Mogą tworzyć się oddzielne pęcherze wypełnione treścią ropną (w skład wchodzą bakterie, martwe komórki skóry, leukocyty i limfocyty, inne komórki krwi, które przemieściły się do miejsca zapalenia).
W bardziej zaawansowanej postaci (przewlekłej) rozwijają się jako sączące, niegojące się owrzodzenia, które charakteryzują się zwiększonym bólem. Tendencja do krwawienia, przedłużone niegojące się, postępujący wzrost. Coraz więcej nowych obszarów skóry może być objętych ogniskami zapalenia. Często owrzodzenia zlewają się ze sobą. Na dnie owrzodzenia można zaobserwować obszary ropne i martwicze wypełnione masami ropnymi. Po bokach tworzą się obszary ziarninowe. Z reguły takie owrzodzenia wyrastają ponad powierzchnię zdrowej skóry, pojawiają się objawy nacieku.
Pierwsze objawy streptodermii u dzieci
Jeśli dziecko miało kontakt z pacjentem zakaźnym, może rozwinąć streptodermę w okresie inkubacji. Dlatego też konieczne jest zbadanie, jak streptoderma zaczyna się u dzieci. Pierwsze objawy należy uważnie monitorować, ponieważ sukces dalszego leczenia choroby zależy od tego, jak wcześnie zostaną wykryte. Nie jest tajemnicą, że sukces każdego leczenia zależy od terminowego leczenia.
Jeśli dziecko miało kontakt z osobą chorą, trzeba traktować je znacznie ostrożniej. Należy codziennie badać ciało pod kątem pierwszych oznak uszkodzenia skóry przez infekcję bakteryjną. Tak więc paciorkowce z reguły atakują głównie warstwy powierzchniowe, więc pierwsze reakcje będą dotyczyły warstw powierzchniowych. Na początku pojawia się zaczerwienienie, które może mocno swędzieć lub nie swędzieć. Później jednak rozwija się w niewielki ropień lub wrzód. [ 14 ]
Ropi się ropa, a reakcja surowiczo-wysiękowa wzrasta. Obszar wokół dotkniętego obszaru staje się zagęszczony, zapalony i bolesny. Często rozwija się silny obrzęk. Na powierzchni może utworzyć się wiotki pęcherz (phlyctena). Pęknięcie tego pęcherza z reguły pociąga za sobą powstanie nowych ognisk procesu zapalnego.
Temperatura u dzieci ze streptodermią
U dzieci ze streptodermią temperatura może wzrosnąć, ponieważ streptodermia jest chorobą zakaźną wywoływaną przez mikroflorę bakteryjną. Temperatura do 37,2 (temperatura podgorączkowa) zwykle wskazuje na obecność infekcji w organizmie, a także na to, że organizm aktywował wszystkie zasoby do walki z infekcją. Wskazuje to, że układ odpornościowy, nieswoisty układ odpornościowy, jest aktywny i zapewnia niezawodną ochronę przed postępem infekcji. W niektórych przypadkach temperatura podgorączkowa może być oznaką procesów regeneracyjnych (odbudowujących) w organizmie. Z reguły przy takiej temperaturze nie jest wymagane żadne działanie, ale należy uważnie monitorować dziecko i śledzić wykres temperatury - mierzyć temperaturę co najmniej 2 razy dziennie, o tej samej porze i zapisywać wskaźniki na specjalnej karcie temperatury. Może to być bardzo pouczające i przydatne dla lekarza prowadzącego, pozwoli to śledzić stan dziecka w dynamice. Ale to nie wyklucza konieczności konsultacji z lekarzem. [ 15 ]
Jeśli temperatura wzrośnie powyżej 37,2 (gorączka), zwykle jest to powód do niepokoju. Oznacza to, że organizm jest w stanie napięcia i nie ma wystarczających zasobów, aby zwalczać infekcję. W takim przypadku należy podać dziecku środek przeciwgorączkowy jako terapię objawową. Lepiej podawać proste leki, które działają jako substancje czynne - analgin, aspirynę, paracetamol. Lepiej wykluczyć mieszanki dla niemowląt, zawiesiny i inne leki przeciwgorączkowe dla dzieci, ponieważ mogą one powodować dodatkowe działania niepożądane, gdy dostaną się do napiętego organizmu, a to z kolei może pogorszyć stan, powodując postęp i rozprzestrzenianie się streptodermy.
Jeśli temperatura dziecka wzrośnie powyżej 38 stopni, należy podjąć pilne działania w celu jej obniżenia. Wystarczy dowolny lek przeciwgorączkowy. Można je również łączyć z klasycznymi lekami przeciwzapalnymi. Nie zaleca się, aby temperatura dziecka wzrosła powyżej 38 stopni, ponieważ powyżej tej temperatury u dziecka, w przeciwieństwie do osoby dorosłej, rozpoczyna się już denaturacja białek krwi. Warto również zauważyć, że przy temperaturze powyżej 38 stopni, zaostrzonej przez infekcję bakteryjną, może być konieczna natychmiastowa pomoc medyczna. Jeśli stan dziecka się pogorszy, nie można zwlekać z wezwaniem pogotowia ratunkowego. Jeśli temperatura nie spadnie w ciągu 3 dni, może być wymagana hospitalizacja. Wszelkie przypadki nawet niewielkiego wzrostu temperatury u dzieci na tle streptodermy należy natychmiast zgłosić lekarzowi prowadzącemu.
Streptoderma u niemowlęcia
Pojawienie się objawów streptodermii u niemowlęcia jest dość niebezpieczne, ponieważ streptodermia jest chorobą bakteryjną. U niemowlęcia naturalna mikrobiocenoza jeszcze się nie ukształtowała. U niemowlęcia oporność kolonizacyjna błon śluzowych i skóry jest całkowicie nieobecna, a odporność również nie jest uformowana. Do trzeciego roku życia mikroflora i odporność dziecka są identyczne z odpornością i mikroflorą matki. Nie ma jeszcze własnej mikroflory, jest ona w fazie formowania, więc organizm jest maksymalnie podatny i wrażliwy na wszelkiego rodzaju infekcje, w tym paciorkowcowe. [ 16 ]
Charakterystyczną cechą streptodermii u niemowląt jest to, że jest ona ciężka, często towarzyszy jej gorączka, szybko postępuje, obejmując coraz więcej obszarów skóry. W niektórych przypadkach infekcja paciorkowcowa może również wpływać na błony śluzowe. Często dołącza się infekcja grzybicza, która pogarsza sytuację i pogarsza stan dziecka. Streptodermia u dzieci może powodować dysbakteriozę jelitową jako powikłanie, które pociąga za sobą poważne zaburzenia trawienia i stolca. Choroba charakteryzuje się tendencją do przechodzenia w stan przewlekły i nawracający.
Gdy pojawią się pierwsze objawy choroby, należy jak najszybciej udać się do lekarza i od pierwszych dni stosować odpowiednie leczenie. Jeśli pojawią się powikłania lub choroba postępuje, konieczna może być hospitalizacja. Samoleczenie jest zabronione, wszystkie wizyty powinny być umawiane wyłącznie przez lekarza.
Использованная литература

