Stopniowy zanik twarzy
Ostatnia recenzja: 23.04.2024

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
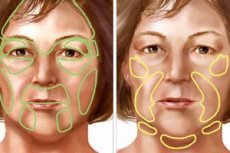
Przyczyny progresywny zanik twarzy
Uważa się, że choroba może być spowodowane przez czaszkę uraz lub twarzy, schować lub lokalnych infekcji, kiły jamistości rdzenia, uszkodzenia V lub VII nerwu czaszkowego, wytępienia lub uszkodzenia szyjki pnia współczulnego i t. D. Niektórzy autorzy dopuścić możliwość zanik osoby, połączone z zanikiem ciało na podstawie dystrofii w jądrach podwzgórza podziałów autonomicznego układu nerwowego.
Istnieją przypadki hemiatrofii po epidemicznym zapaleniu mózgu, a także w gruźlicy płuc, która przejęła szypułkowy sympatyczny pień.
Według doniesień postępująca atrofia twarzy w zdecydowanej większości przypadków jest zespołem różnych chorób, w których patologiczny proces obejmuje autonomiczny układ nerwowy na różnych poziomach. Oczywiście, trauma i inne czynniki są tylko impulsem do rozwoju tych poważnych zaburzeń neuro-dystroficznych.
Objawy progresywny zanik twarzy
Pacjenci zazwyczaj skarżą się, że chora połowa twarzy jest mniej zdrowa; różnica w objętości części twarzowej czaszki i tkanek miękkich stopniowo rośnie; po stronie zmiany skóra jest ciemno-łupkowa, przerzedzona, zebrana podczas uśmiechu w wielu fałdach.
Czasami pacjenci pamiętać mrowienie ból w obszarze zagrożonym w całym policzku lub z boku twarzy, łzawienie z oczu na chorym, szczególnie na zimno, wiatr i różnica w kolorze policzków, szczególnie zauważalne na zimno.
Z wyraźną hemiatrofią można odnieść wrażenie, że połowa twarzy należy do osoby, która jest wyczerpana głodem lub zatruciem nowotworowym, a druga zdrowa. Skóra po uszkodzonej stronie ma kolor żółtawo-szary lub brązowawy, nie pokryta rumieńcem. Rozszczep oczny jest powiększony z powodu westernizacji dolnej powieki.
Naciśnięcie otworów podoczodołowych, podoczodołowych i podbródka powoduje ból.
Odruch rogówkowy jest obniżany, ale źrenice są równomiernie rozszerzone i reagują jednakowo na światło.
Cienka skóra przypomina pergamin; Atrofia rozciąga się na podskórny tłuszcz, żucia i skroniowe mięśnie, tkankę kostną (szczęki, kości policzkowe i łuk jarzmowy).
Podbródek jest przesunięty na obolałą stronę, ponieważ zmniejsza się rozmiar ciała i gałęzi żuchwy, jest to szczególnie widoczne u pacjentów cierpiących na hemiatroficzne twarze od dzieciństwa; zmniejsza się również połowa nosa, małżowina uszna jest pomarszczona.
W niektórych przypadkach, zanik twarzy połączone z zanikiem samym połowy ciała, a czasami - atrofią przeciwnej stronie korpusu (hemiatrophia cruciata) z jednostronnym twardziny lub nadmiernego osadzania pigmentu w skórze, dysplazja lub depigmentacji włosów, języka zanikiem podniebienia miękkiego oraz procesów pęcherzyków , próchnicowy choroba i utrata zębów, naruszenie pocenie się.
Osiągając taki lub inny poziom, hemiafilia twarzy zostaje zawieszona, ustabilizowana i nie posuwa się dalej.
Badania kliniczne i fizjologiczne tego kontyngentu pacjentów wykazały, że przy wszystkich postaciach postępującej atrofii twarzy występują wyraźniejsze naruszenia funkcji autonomicznego układu nerwowego.
U pacjentów z jednostronną dystrofią twarzy z reguły ujawnia się asymetria wskaźników potencjału elektrycznego i temperatury skóry z ich przewagą na stronie zmiany.
W większości przypadków obserwuje się spadek indeksu oscylograficznego i skurcz naczyń włosowatych po stronie chorej, co wskazuje na przewagę tonu współczulnego układu nerwowego.
Prawie wszyscy pacjenci na elektroencefalogramach ujawniają zmiany charakterystyczne dla pokonania podwzgórzowo-śródmózgowych formacji mózgu. W badaniach elektromiograficznych prawie zawsze wykrywa się zmiany w aktywności mięśni po stronie dystrofii, w tym w miejscach klinicznie obserwowanych zanikowych objawów w tkankach.
W oparciu o kompleks danych z badań klinicznych i fizjologicznych, LA. Shurinok wyróżnia dwa etapy atrofii twarzy - progresywne i stacjonarne.
Diagnostyka progresywny zanik twarzy
Twarzy zanik z asymetrii należy odróżniać wrodzoną (nie postępującą) maldevelopment twarz połowę twarzy przerost mięśni, kręcz szyi, ogniskowe rozsiane, atrofię tkanek lipodystrofią i zapalenie skórno-mięśniowe. Ostatnie choroby są uwzględniane w kursach ogólnych ortopedii i dermatologii.
Leczenie progresywny zanik twarzy
Chirurgiczne metody leczenia postępującego atrofii twarzy są dopuszczalne tylko (!) Po zatrzymaniu lub spowolnieniu procesu, czyli w drugim pełnym etapie procesu. W tym celu zaleca się złożoną terapię medyczną i fizjoterapeutyczną w połączeniu z blokadą vago-sympatyczną, a czasami blokadą węzła szyjno-macicy.
W celu polepszenia metabolizmu tkanki należy podawać witaminy (tiamina, pirydoksyna, cyjanokobalamina, octan tokoferolu), aloes, szklistych lub ligazy przez 20-30 dni. Aby stymulować metabolizm w tkance mięśniowej, domięśniowo wstrzykiwać ATP 1-2 ml przez 30 dni. Tiamina przyczynia się do normalizacji metabolizmu węglowodanów, a tym samym zwiększenie ilości ATP (generowanych przez utleniającą fosforylację w mitochondriach chodzenia). Cyjanokobalamina, nerobol, retabolil promują normalizację metabolizmu białka.
Wpływać ośrodkowych i obwodowych elementów autonomicznego układu nerwowego (ANS) sprzężono obszar elektroforeza szyjki zwojów współczulnych, galwaniczne elektroforezy kołnierz endonasal 2% chlorku p-rum dimedrola wapnia lub (sesji 7-10), UHF na obszaru podwzgórza (6 -7 sesji) i półmaski galwanicznej z lidase (№7-8).
Konieczne jest wykluczenie ognisk irygacji pochodzących z wątroby, żołądka, narządów miednicy itp.
Kiedy tonu sympatyczny i zarazem słabość przywspółczulnego układu nerwowego zaleca się łączyć leków sympatykolitycznym i nikotynowe, biorąc pod uwagę poziom zniszczenia z klęsce centralnych autonomicznych struktur przewidzianych centralne środki adrenoliticheskoe (chlorpromazyna, oksazil, rezerpina, itd.): Zwoju lepszy wpływ ganglioplegikami ( pachykarpina, hekson, pentamina, gangleron itp.). Z udziałem obwodowych i centralnych części, WPC stosowane środki spazmolityczne, takie jak papaweryna, dibasol, eufilin, platifilin, Kellin, spazmolitin, kwas nikotynowy.
Sympatyczny ton zmniejsza się poprzez ograniczenie diety białek i tłuszczów; Wpływ zwiększania przywspółczulnego desygnowanego acetylocholiny carbacholine i środki antycholinesterazowych (na przykład, metylosiarczan neostygminy, oksamizin, Mestinon) i leków przeciwhistaminowych (difenhydramina Pipolphenum, Suprastinum). Pokazane są również żywności bogaty w węglowodany, góra lub morskiej chłodnym klimacie, węglowy łaźni (37 ° C) i inne środki i metody przypisane neurologów (LA Shurinok, 1975).
W wyniku zachowawczego leczenia przedoperacyjnego proces stabilizuje się, chociaż atrofia z reguły jest zewnętrznie wyrażana jak poprzednio.
Myogram na mięśnie twarzy jest wzrost aktywności bioelektrycznej, zmniejszenie lub nawet zanik wskaźników asymetrii stanu autonomicznego układu nerwowego, zmniejszenie liczby przypadków (wczesne postacie choroby) wartości skóry potencjału elektrycznego zniknięcia chorób skóry termotopografii.
Metody chirurgicznego leczenia progresywnego atrofii twarzy
Główne metody chirurgicznego leczenia atrofii twarzy obejmują:
- Wstrzyknięcia parafiny pod skórę z atrofią policzków. Ze względu na przypadki zakrzepicy i zatorowości naczyń, chirurdzy nie stosują obecnie tej metody.
- Tkanka podskórna Podsadka (ze względu na jej stopniowe i nieregularne marszczenie również nie znalazła szerokiego zastosowania).
- Wprowadzenie eksplantów plastycznych, zapewniających eliminację asymetrii w twarzy w spoczynku, ale jednocześnie unieruchamiając stronę pacjenta i wykluczając symetrię uśmiechu. Nie zadowalaj pacjentów i sztywności plastiku, znajdujących się w tych miejscach, które charakteryzują się miękkością i podatnością. Pod tym względem wprowadzenie porowatych tworzyw sztucznych jest bardziej obiecujące, ale nie ma przekonujących doniesień o wynikach ich zastosowania w literaturze. Zaleca się również stosowanie eksplantów wykonanych z silikonu, który posiada biologiczną obojętność i stabilną elastyczność.
- Ponownego sadzenia pod skórą pokruszonego chrząstki i zasady łącznej Filatov trzpień, który ma prawie takie same wady: sztywność (chrząstek), zdolność do unieruchamiania osoby (chrząstki łodygi).
- Podsadka deepidermizirovannogo i pozbawiona tkanki podskórnej płata skóry lub brzusznej skorupy jądra byka zgodnie z metodami Yu.I. Vernadsky.
Korekta konturu twarzy według Yu.I. Vernadsky
Ponadto produkt obszar nacinania podżuchwowych, przez które za pomocą dużej tępe zakrzywionych nożyczek Cooper lub specjalnego pilnik z długim uchwytem jest odrywana skórę, uprzednio „podniesionego” w 0,25% roztworze Novocaine.
Zwilżanie i dociskanie zewnętrznej strony uformowanej kieszeni, na przedniej powierzchni brzucha w znieczuleniu miejscowym, zarysuje przyszły przeszczep zgodnie z wcześniej przygotowanym plastikowym szablonem. W zaznaczonym obszarze (przed wykonaniem przeszczepu) skóra zostaje zdeformowana, a następnie usuwa się płatek, starając się nie chwytać tkanki podskórnej.
Biorąc klapkę plastikowych włókien (klejone), a ich końce są poprowadzone przez oko 3-4 liniami grubości ( „Gypsy”) igieł z których końce derzhalok rozciągania w gojeniu podskórnie na twarzy, a następnie od góry i z boku łuki ran prowadzić je i wiązane na małych jodoformowych rolkach. W ten sposób przeszczep skóry wydaje się być rozciągnięty na całej podskórnej powierzchni rany. Ze względu na fakt, że przeszczep po obu stronach powierzchni rany, to przylega do skóry i tkanki podskórnej umieszczonej wewnątrz kieszonkowego rany.
W miejscach o największym odchyleniu, policzki są składane razem lub układane w trzy warstwy przez zszycie do głównej klapy i dodatkowe "zatarcie". Kosmetyczny efekt tej techniki jest dość wysoki: wyeliminowano asymetrię twarzy; ruchliwość dotkniętej połowy twarzy, choć zmniejsza się, nie jest całkowicie sparaliżowana.
W trakcie i po zabiegu zwykle nie ma powikłań (chyba, że dołączono infekcję prowadzącą do odrzucenia przeszczepu lub eksplantatu). Jednak z czasem następuje zanik zasadzonej skóry (lub innego materiału biologicznego) i konieczne jest dodanie nowej jej warstwy. U niektórych pacjentów po wprowadzeniu autystycznej skóry de-epidermy rozwijają się stopniowo torbiele łojowe. W takich przypadkach zaleca się przekłucie skóry grubą igłą iniekcyjną nad miejscem gromadzenia tłuszczu (w 2-3 miejscach) i wyciśnięcie go przez nakłucie. Następnie puste wgłębienie przemywa się 95% alkoholem etylowym, aby wywołać denaturację aktywowanych komórek gruczołów łojowych; część alkoholu pozostawia się w jamie pod opatrunkiem ciśnieniowym, nakładanym przez 3-4 dni.
Aby uniknąć tworzenia się gruczołów cyst (atheromas) i inne uszkodzenia, to zaleca się stosowanie zamiast autodermy osłonki białawej jąder byka, która jest perforowana skalpelem w sposób rozłożony w czasie i wstrzykiwana pod skórą chorego obszaru osoby (w taki sam sposób jak autodermu).
 [19]
[19]
Korekta konturu twarzy metodą A.T. Titova i N.I. Yarchuk
Plastik konturu jest wykonany z alogenicznej, zachowanej szerokiej powięzi uda, umieszczając go w jednej lub dwóch warstwach lub harmonizując (fałdując go), jeśli wymagana jest znaczna ilość tworzywa sztucznego.
Bandaż uciskowy na twarz nakłada się przez 2,5-3 tygodnie.
2-3 dni po operacji określa się fluktuację obszaru przeszczepu, nie ze względu na gromadzenie się płynu pod skórą, ale na obrzęk powięziowego przeszczepu i aseptycznego stanu zapalnego rany.
Aby zmniejszyć obrzęk po operacji, przeziębienie jest nakładane na obszar przeszczepu w ciągu 3 dni, a dimedrol jest podawany do wnętrza do 0,05 g 3 razy dziennie przez 5-7 dni.
Pooperacyjny obrzęk przeszczepu jest niebezpieczny w tych przypadkach, w których nacięcie do utworzenia łóżka i włożenie powięzi znajduje się bezpośrednio nad obszarem przeszczepu. W takim przypadku może wystąpić nadmierne napięcie na krawędziach rany, co prowadzi do ich rozbieżności i utraty części powięzi. Aby uniknąć tego powikłania, trzeba nacięcie skóry jest poza dziedzinie transplantacji, a jeśli jeszcze pojawił się następnie we wczesnych etapach może być ograniczona do usunięcia powięziowego przeszczepu i ranę nałożyć szwy wtórnych.
Po dołączeniu do zakażenia i rozwoju stanu zapalnego w ranie należy usunąć cały przeszczep.
Pomimo rozległego oderwania tkanek podczas transplantacji powięzi, krwiaki podskórne i śródskórne krwotoki są niezwykle rzadkie, co można wyjaśnić w pewnym stopniu przez hemostatyczne działanie tkanki powięziowej. Największe ryzyko powstawania krwiaków występuje w przypadku wyeliminowania poważnych deformacji strony twarzy. Rozległe oderwanie tkanek przez nacięcie przed małżowiną stanowi warunek wstępny gromadzenia krwi w dolnej, zamkniętej części uformowanego łóżka. Jeśli istnieje podejrzenie powstawania krwiaka, zaleca się utworzenie odpływu w dolnej części rany.
Komplikacje
Najpoważniejszym powikłaniem jest ropienie rany chirurgicznej, która ma miejsce, gdy zakażenie następuje po przeszczepie lub w łóżku odbiorczym. Na jej zapobiegania muszą ściśle przestrzegać wymagań techniki aseptycznej podczas przygotowywania powięziowego przeszczepy i podczas przeszczepu, próbując w tworzeniu łóżku w policzki i wargi nie uszkodzić błony śluzowej jamy ustnej.
Pojawienie się operacyjnej rany z jamą ustną podczas operacji jest przeciwwskazaniem do przeszczepienia powięzi. Biała membrana itp. Powtórna interwencja jest dopuszczalna dopiero po kilku miesiącach.
Biorąc pod uwagę, że podskórnej tkanki tłuszczowej ludzkiego podeszwy stopy (którego grubość wynosi od (5 do 25 mm), a przez skórę właściwą zatrzymuje znacznie różni się od celulozy i skóry innych obszarów, a także tym, że są one bardzo trwałe, gęsty, elastyczne i wykazują niską antygeniczność właściwości, NE wsi i wsp. (1991) poleca ten allomaterial do konturowania twarzy. Stosowania go u 21 pacjentów, autorzy zauważyć jątrzyć i odrzucenia przeszczepu u 3 osób. Oczywiście, konieczne jest, aby w dalszym ciągu analizuje wyniki natychmiastowe i długoterminowe stosowania niniejszego Place Matic materiał t. K., w przeciwieństwie do skóry z innych części deepitelizirovannoy, podeszew skóra pozbawiona potu i gruczołów łojowych, co jest bardzo ważne (w kategoriach zapobiegania kistoobrazovanie).

