Kardiomiopatia niedokrwienna
Ostatnia recenzja: 07.06.2024

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
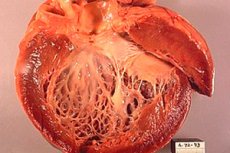
Kardiomiopatia niedokrwienna (ICM) jest stanem serca, który rozwija się w wyniku niedokrwienia mięśnia sercowego, to znaczy niewystarczającego zaopatrzenia w krew i tlen do mięśnia sercowego. Ten warunek może wystąpić z powodu zwężenia lub zablokowania tętnic wieńcowych, które dostarczają krew do serca. Kardiomiopatia niedokrwienna może prowadzić do pogorszenia funkcji serca i rozwoju niewydolności serca.
Ważnymi czynnikami ryzyka rozwoju kardiomiopatii niedokrwiennej są miażdżyca (odkładanie cholesterolu na ścianach tętniczych), nadciśnienie tętnicze (wysokie ciśnienie krwi), palenie, cukrzyca, zaburzenia metabolizmu lipidów, predyspozycje rodziny i inne czynniki, które przyczyniają się do rozwoju miażdżycy.
Główne objawy kardiomiopatii niedokrwiennej mogą obejmować:
- Ból klatki piersiowej lub ciśnienie (dławica piersiowa), które mogą wystąpić w przypadku ćwiczeń lub stresu.
- Krótkość oddechu i zmęczenia.
- Czując silne bicie serca lub nieregularne rytmy serca.
- Obrzęk (np. Obrzęk nóg).
- Słabość i pogorszenie ogólnego zdrowia.
Rozpoznanie kardiomiopatii niedokrwiennej jest zwykle przeprowadzane po różnych badaniach, takich jak EKG, echokardiografia, koronografia i testy wysiłkowe sercowe. Leczenie ICM obejmuje korekcję czynników ryzyka (np. Leczenie nadciśnienia tętniczego, zaprzestanie palenia), leczenie leków w celu poprawy przepływu krwi do serca i objawów, a czasem operacji, takiej jak angioplastyka za pomocą przeszczepu stentowania lub pomostowania tętnicy wieńcowej. Leczenie może również obejmować zmiany stylu życia, takie jak regularne ćwiczenia, dieta i umiarkowane spożycie alkoholu.
Wczesna uwaga medyczna i przestrzeganie zaleceń dotyczących leczenia mogą znacznie poprawić rokowanie u pacjentów z kardiomiopatią niedokrwienną. [1]
Przyczyny kardiomiopatia niedokrwienna
Oto główne przyczyny kardiomiopatii niedokrwiennej:
- Miażdżyca tętnicy wieńcowej: Najczęstszą przyczyną kardiomiopatii kokoronowej jest miażdżyca, która powoduje tworzenie płyt w tętnicach, zwężanie lub blokowanie. To zakłóca normalne dopływ krwi do mięśnia sercowego.
- Zwężenie tętnicy wieńcowej: stowarzyszenie lub zwężenie tętnic wieńcowych może również powodować kardiomiopatię wieńcową. Może to wynikać z miażdżycy, a także innych czynników.
- Zakrzepica lub zatorowość: tworzenie zakrzepów krwi (zakrzepów krwi) w tętnicach wieńcowych lub zatorowości (część załamania skrzepu lub płytki nazębnej) może również blokować dopływ krwi do serca i powodować kardiomiopatię wieńcową.
- Nadciśnienie tętnicze: utrzymujący się wzrost ciśnienia krwi może zwiększyć obciążenie serca i prowadzić do rozwoju kardiomiopatii niedokrwiennej.
- Cukrzyca: cukrzyca jest czynnikiem ryzyka miażdżycy i kardiomiopatii niedokrwiennej, ponieważ może uszkodzić ściany naczyń i promować tworzenie płytki nazębnej.
- Palenie: Palenie jest czynnikiem ryzyka miażdżycy, a zatem dla kardiomiopatii niedokrwiennej.
- Predyspozycja genetyczna: Czynniki dziedziczne mogą również odgrywać rolę w rozwoju tej choroby.
- Inne czynniki ryzyka: obejmuje to otyłość, bezczynność fizyczną, słabą dietę, nadmierne spożywanie alkoholu i stres.
Patogeneza
Patogeneza ICM jest związana z różnymi czynnikami, które ostatecznie prowadzą do pogorszenia funkcji mięśni serca. Oto główne kroki w patogenezie CHF:
- Miażdżyca tętnicy wieńcowej: Główną przyczyną CAD jest miażdżyca tętnic, w której wewnętrzna warstwa tętnic (intima) staje się uszkodzona, a osłony tłuszczowe, zwane tabliczkami, gromadzą się. Te płytki mogą rosnąć i uzurpować światło tętnic, które zawężają lub blokuje przepływ krwi do mięśnia sercowego.
- Niedokrwienie: zwężenie lub zablokowanie tętnic wieńcowych prowadzi do ograniczonego zaopatrzenia w tlen do serca, co powoduje niedokrwienie. Brak tlenu może powodować ból w klatce piersiowej (dławica piersiowa) i uszkodzić komórki serca.
- Niszczenie komórek serca: W przewlekłym niedokrwieniu komórki serca mogą zacząć umierać z powodu braku tlenu. Proces ten nazywa się martwicą i może prowadzić do obszaru martwej tkanki w sercu.
- Przebudowa serca: trwałe uszkodzenie komórek serca i martwicy prowadzi do przebudowy serca. Oznacza to, że mięśnie sercowe stają się mniej zdolne do skutecznego kurczenia się i pompowania krwi.
- Niewydolność serca: W rezultacie serce może stracić zdolność do utrzymania normalnej produkcji krwi serca, co prowadzi do rozwoju niewydolności serca. Pacjenci z ICM mogą doświadczać objawów, takich jak duszność, zmęczenie i obrzęk.
Czynniki ryzyka, takie jak palenie, wysokie ciśnienie krwi, cukrzyca i zaburzenia metabolizmu lipidów mogą zaostrzyć rozwój miażdżycy i kardiomiopatii niedokrwiennej.
Objawy kardiomiopatia niedokrwienna
Objawy kardiomiopatii niedokrwiennej mogą być podobne do objawów choroby wieńcowej (CHD) i obejmują:
- Ból w klatce piersiowej (dławica piersiowa): ból lub ciśnienie w obszarze klatki piersiowej, które mogą rozprzestrzeniać się na szyję, ramiona, ramiona lub plecy. Ból zwykle występuje w przypadku wysiłku lub stresu i może ustępować w spoczynku lub po przyjęciu nitrogliceryny.
- Kobieta oddech: krótko- lub długoterminowa duszność oddechu podczas aktywności fizycznej, a nawet w spoczynku.
- Zmęczenie i osłabienie: ciągłe zmęczenie i osłabienie, szczególnie w przypadku wysiłku światła.
- Umowa o serca: nietypowe rytmy serca, pulsacja lub odczuwanie kołatania serca.
- Obrzęk: obrzęk nóg, goleń, kostek, a nawet brzuch.
- Zawroty głowy i utrata przytomności: Objawy te mogą wystąpić, gdy serce nie może zapewnić mózgu wystarczającej ilości krwi i tlenu.
- Utrata masy ciała: utrata masy ciała bez wyraźnej przyczyny.
- Bóle głowy: bóle głowy, czasami spowodowane niedotlenieniem (brak tlenu) z powodu słabego dopływu krwi.
Gradacja
Kardiomiopatia niedokrwienna może przejść kilka etapów w zależności od nasilenia i czasu trwania choroby. Etapy ICM obejmują następujące:
- Etap utajony lub przedkliniczny: Na tym etapie pacjent może mieć ryzyko kardiomiopatii wieńcowej, takie jak miażdżyca tętnicy wieńcowej, ale może jeszcze nie wykazywać objawów. Ważne jest, aby regularne badania lekarskie i kontrolowanie czynników ryzyka.
- Drągły piersiowe Pectorisstage: Na tym etapie pacjent zaczyna odczuwać ból lub nacisk w klatce piersiowej (dławica piersiowa) w odpowiedzi na ćwiczenia lub stres. Zazwyczaj wynika to z tymczasowego zakłócenia w dostawie krwi w mięśnie serca z powodu zwężenia tętnic wieńcowych.
- Etap ostrego niedokrwienia: na tym etapie występuje poważniejsze i przedłużone epizody niedokrwienia (brak dopływu krwi do serca). Pacjent może doświadczyć zawałów mięśnia sercowego (zawały serca) i mieć znaczne uszkodzenie mięśni sercowych.
- STATU PRZEWODNIKOWYCH ŚRODKOWY: Po kilku zawałach mięśnia sercowego i/lub przedłużonego niedokrwienia mięśnia sercowego może się rozwijać przewlekła kardiomiopatia niedokrwienna. Na tym etapie mięśnie sercowe może stracić zdolność do skutecznego kurczenia się i pompowania krwi, co prowadzi do spadku funkcji serca.
- Etap niewydolności serca: W końcu CHF może prowadzić do rozwoju niewydolności serca, gdy serce nie jest w stanie skutecznie pompować krwi w całym ciele. Może się to objawiać duszność, obrzęk, osłabienie i inne objawy.
Poziom nasilenia i postęp ICM mogą się różnić w zależności od pacjenta. [2]
Komplikacje i konsekwencje
Kardiomiopatia niedokrwienna może powodować poważne powikłania i mieć poważne konsekwencje zdrowotne dla pacjenta, szczególnie jeśli nie jest odpowiednio leczona lub jeśli pacjent nie przestrzega zaleceń leczenia. Oto niektóre z możliwych komplikacji i konsekwencji:
- Niewydolność serca: ICM może prowadzić do upośledzonej zdolności serca do pompowania wystarczającej ilości krwi, aby zaspokoić potrzeby ciała. Może to powodować objawy, takie jak duszność, obrzęk i zmęczenie.
- Zawał mięśnia sercowego: ICM jest jednym z czynników ryzyka zawału mięśnia sercowego (zawał serca), ponieważ wiąże się z miażdżycą i zwężeniem tętnic wieńcowych.
- Arytmii: kardiomiopatia niedokrwienna może powodować zaburzenia rytmu serca, w tym migotanie przedsionków i migotanie komorowe. Te arytmii mogą być niebezpieczne i mogą wymagać leczenia.
- Obrzęk: niewydolność serca, która może być komplikacją ICM, może powodować obrzęk nóg, goleń, kostek, a nawet płuc.
- Śmierć: W ciężkich przypadkach ICM, szczególnie w przypadku nieleczonego, może to prowadzić do śmiertelnych powikłań, takich jak ostra niewydolność serca lub zawał mięśnia sercowego.
- Ograniczenie aktywności: ICM może ograniczyć aktywność fizyczną pacjenta i zaburzyć jego jakość życia.
- Problemy psychologiczne i emocjonalne: poważna choroba serca może powodować stres, lęk i depresję u pacjentów.
- Interwencje chirurgiczne: W niektórych przypadkach ICM może wymagać procedur chirurgicznych, takich jak przeszczep omijania angioplastyki lub tętnicy wieńcowej.
Diagnostyka kardiomiopatia niedokrwienna
Diagnoza kardiomiopatii niedokrwiennej obejmuje szereg metod klinicznych, instrumentalnych i laboratoryjnych, które pomagają określić obecność i zasięg uszkodzenia serca. Oto główne metody diagnozowania ICM:
- Ocena kliniczna:
- Zebranie historii medycznej i rodziny: Lekarz zadaje pytania o objawy, ryzyko rozwoju ICM, obecności schorzeń w rodzinie i innych czynnikach ryzyka.
- Badanie fizykalne: Doktor wykonuje ogólne badanie fizykalne, w tym słuchanie serca i płuc, ocena pulsu, ciśnienia krwi i oznak niewydolności serca.
- Elektrokardiografia (EKG): EKG rejestruje aktywność elektryczną serca. Zmiany EKG, takie jak zmiany segmentu ST-T, można zaobserwować u pacjentów z ICM, co może wskazywać na niedokrwienie mięśnia sercowego.
- Echokardiografia (ultradźwięki sercowe): echokardiografia wykorzystuje fale ultradźwiękowe do tworzenia obrazu serca i jego struktur. Ta metoda może ocenić rozmiar i funkcję serca, wykryć zmiany w kurczliwości mięśnia sercowego i zidentyfikować zmiany zaworów.
- Scyntygrafia mięśnia sercowego: Jest to badanie radioizotopowe, które może identyfikować obszary mięśni sercowych o ograniczonym dopływu krwi.
- Koronarografia: Jest to test inwazyjny, w którym środek kontrastowy jest wstrzykiwany przez cewnik do tętnic wieńcowych w celu oceny ich stanu i wykrycia możliwych blokad. Koronarografię można stosować do planowania zabiegów chirurgicznych, takich jak operacja obejścia angioplastyki lub tętnicy wieńcowej.
- Badania krwi: Testy laboratoryjne mogą obejmować pomiar kinazy kreatyniny (CK) i poziomu troponiny specyficznej dla serc, co może wskazywać na uszkodzenie mięśni sercowych.
- Test wysiłkowy: EKG stresowe lub test warunków skrajnych można zastosować do wykrycia niedokrwienia podczas aktywności fizycznej.
Diagnoza ICM wymaga połączenia różnych metod, a wybór konkretnych badań zależy od sytuacji klinicznej i zaleceń lekarza.
Rozpoznanie kardiomiopatii niedokrwiennej (ICM) jest zwykle dokonywane na podstawie konstelacji objawów klinicznych, wyników laboratoryjnych i instrumentalnych. Oto niektóre z kryteriów i metod stosowanych do zdiagnozowania ICM:
- Objawy kliniczne: pacjent może narzekać na objawy, takie jak dławica piersiowa (ból lub ciśnienie w klatce piersiowej), duszność, zmęczenie, nieregularne bicie serca i inne oznaki nieprawidłowości serca. Ważne jest, aby przeprowadzić dokładne badanie i przeprowadzić wywiad z pacjentem w celu zidentyfikowania charakterystycznych objawów.
- Elektrokardiogram (EKG): EKG może ujawnić zmiany rytmu serca i aktywności elektrycznej charakterystycznej dla ICM. Może to obejmować obecność arytmii, obszary spowolnionego przewodzenia oraz zmiany kształtu i czasu trwania kompleksów QRS.
- Echokardiografia (ultradźwięki sercowe): echokardiografia może pomóc w wizualizacji struktur i funkcji serca. W przypadku ECM można wykryć zmiany struktury ściany serca i funkcji skurczowej.
- Koronarografia: Jest to test inwazyjny, który wykorzystuje środek kontrastowy do wizualizacji tętnic wieńcowych. Jeśli znaleziono zwężenie (zwężenie) tętnic, może potwierdzić obecność niedokrwienia i Aki.
- Monitorowanie serca: Długoterminowe monitorowanie EKG może pomóc w wykryciu arytmii i zmian aktywności serca, które mogą być charakterystyczne dla ICM.
- Biomarkery: Podwyższone poziomy biomarkerów, takich jak troponiny i kinaza kreatyna-MB, mogą wskazywać na uszkodzenie mięśni serca, które mogą wystąpić w ICM.
- Badanie historii medycznej i czynników ryzyka: lekarz dokona również przeglądu historii medycznej pacjenta, w tym obecności czynników ryzyka, takich jak nadciśnienie, cukrzyca, palenie, dziedziczne predyspozycje i inne.
Kombinacja różnych metod i badań jest często wymagana do ustalenia diagnozy AKI. Ważne jest, aby diagnoza została postawiona przez kardiologa, aw przypadku podejrzenia AKI należy skonsultować się z specjalistą w celu bardziej szczegółowego badania i leczenia.
Diagnostyka różnicowa
Diagnoza różnicowa kardiomiopatii niedokrwiennej (ICM) obejmuje identyfikację i odróżnienie tego stanu od innych warunków, które mogą mieć podobne objawy lub cechy. Ważne jest, aby poprawnie zidentyfikować ICM, aby zapewnić pacjentowi najlepsze leczenie i leczenie jego stanu. Oto kilka warunków, które mogą być uwzględnione w diagnozie różnicowej ICM:
- Kardiomiopatia przerostowa (HCM): HCM jest stanem, w którym ściany lewej komory są zbyt grube, co może prowadzić do podobnych objawów do HCM, takich jak dusznica bolesna i zmęczenie. Jednak HCM ma inne charakterystyczne cechy echokardiografii, które pomagają w diagnozie różnicowej.
- Kardiomiopatia nadciśnieniowa: Kardiomiopatia nadciśnieniowa wiąże się z nadciśnieniem tętniczym (wysokie ciśnienie krwi). Może powodować pogrubienie ściany lewej komory i dławicy piersiowe. Określenie i monitorowanie poziomów ciśnienia krwi może pomóc w diagnozie różnicowej.
- Stenosissyndromu aorty: Zwężenie aorty jest zwężeniem zastawki aortalnej serca, która może powodować dusznicę bolesną i inne objawy podobne do ICM.
- Wzmocnienie płuc: nadciśnienie płucne jest zwiększonym ciśnieniem w tętnicach płucnych, które może również powodować duszność oddechu i zmęczenia podobną do objawów ICM.
- Inne przyczyny bólu w klatce piersiowej: ból w klatce piersiowej może być spowodowany różnymi przyczynami, takimi jak osteochondroza, problemy z oddychaniem, a nawet warunki lękowe.
Aby dokonać różnicowej diagnozy ICM, lekarz może przeprowadzić szereg testów, w tym elektrokardiogram (EKG), echokardiografię, koronarografię (angiografia kontrastowa serca) oraz przegląd historii medycznej i objawów pacjenta.
Z kim się skontaktować?
Leczenie kardiomiopatia niedokrwienna
Kardiomiopatia niedokrwienna (ICM) jest poważnym stanem, a leczenie obejmuje kompleksowe podejście, które może obejmować terapię lekarską, operację i zmiany stylu życia. Oto główne aspekty leczenia ICM:
Terapia lecznicza:
- Leki obniżające poziom cholesterolu: statyny mogą pomóc obniżyć poziom cholesterolu we krwi i spowolnić postęp miażdżycy.
- Leki na ciśnienie krwi: inhibitory enzymów konwertujących angiotensynę (ACEI) i inne leki są wykorzystywane do kontrolowania ciśnienia krwi i zmniejszenia obciążenia serca.
- Leki mające na celu zmniejszenie obciążenia serca: azotany i leki przeciwpstrągowe mogą pomóc złagodzić ból w klatce piersiowej i zmniejszyć obciążenie serca.
- Leki przeciwpłytkowe: Aspiryna i inne leki są stosowane, aby zapobiec tworzeniu się zakrzepów w naczyniach krwionośnych.
Metody chirurgiczne:
- Chirurgia obwodnictwa wieńcowego: Jest to operacja, w której „przesyłki” (transfery) są tworzone wokół zwężonych lub zablokowanych obszarów tętnic wieńcowych w celu przywrócenia normalnego przepływu krwi do serca.
- Angioplastyka i stentowanie: Procedury, w których zwężone tętnice są poszerzone i umieszcza się stent (proteza), aby utrzymać otwarty statek.
Leczenie zaburzeń rytmu serca: Jeśli pacjent ma ICM w towarzystwie arytmii, może być potrzebne leczenie w celu wyeliminowania lub kontrolowania arytmii.
Zmiany stylu życia:
- Zdrowe odżywianie: zgodnie z dietą ograniczającą tłuszcz i sól może pomóc kontrolować czynniki ryzyka.
- Aktywność fizyczna: Regularne ćwiczenia, nadzorowane przez lekarza, mogą wzmocnić twoje serce i naczynia krwionośne.
- Palenie: palenie jest poważnym czynnikiem ryzyka kardiomiopatii niedokrwiennej.
- Zarządzanie stresem: ćwiczenie relaksu, medytacji i utrzymanie samopoczucia psychicznego może zmniejszyć stres i mieć pozytywny wpływ na zdrowie serca.
Regularne kontynuowanie lekarza: Pacjentom z ICM zaleca się regularne monitorowanie ich stanu i przestrzeganie wszystkich wizyt lekarza.
Leczenie ICM powinno być zindywidualizowane i zależy od konkretnych okoliczności i nasilenia choroby u każdego pacjenta. [3]
Wytyczne kliniczne
Zalecenia kliniczne dotyczące leczenia kardiomiopatii niedokrwiennej (ICM) mogą się różnić w zależności od nasilenia choroby, poszczególnych czynników i historii medycznej pacjenta. Poniżej znajdują się ogólne zalecenia, które są powszechnie używane do zarządzania ICM:
Leczenie leków:
- Statyny: leki obniżające poziom cholesterolu, takie jak atorwastatyna lub symwastatyna, mogą zostać przepisane w celu zmniejszenia ryzyka miażdżycy i zapobiegania tworzeniu nowych tabliczek w tętnicach.
- Leki na ciśnienie krwi: Jeśli pacjent ma wysokie ciśnienie krwi, leki do kontrolowania można go przepisać.
- Leki do zarządzania cukrzycą: Jeśli pacjent ma cukrzycę, leczenie należy dostosować do kontrolowania poziomu glukozy we krwi.
- Terapia przeciwzakrzepowa: aspiryna i/lub inne leki mogą być przepisywane, aby zapobiec zakrzepom krwi.
Leczenie zaburzeń rytmu serca: Jeśli pacjent ma ICM w towarzystwie arytmii, może być konieczne leczenie w celu ich skorygowania lub kontrolowania.
Leczenie chirurgiczne:
- Operacja pomostowania wieńcowego: Jeśli występują zwężone tętnice wieńcowe, można zalecić operację pomostowania wieńcowego w celu przywrócenia normalnego przepływu krwi do serca.
- Angioplastyka i stentowanie: Procedury rozszerzenia i utrzymywania zawężonych tętnic.
Zmiany stylu życia:
- Zdrowe odżywianie: zgodnie z dietą ograniczającą tłuszcz i sól może pomóc kontrolować czynniki ryzyka.
- Aktywność fizyczna: Regularne ćwiczenia, nadzorowane przez lekarza, mogą wzmocnić twoje serce i naczynia krwionośne.
- Palenie palenia: Palenie jest poważnym czynnikiem ryzyka ICM.
- Zarządzanie stresem: ćwiczenie relaksu, medytacji i utrzymanie samopoczucia psychicznego może zmniejszyć stres i mieć pozytywny wpływ na zdrowie serca.
Regularne kontynuacja z lekarzem: Pacjentom z ICM zaleca się regularne monitorowanie ich stanu i przestrzeganie wszystkich zamówień lekarza.
Zgodnie z zaleceniami YourDoctor: Ważne jest, aby współpracować z lekarzem i postępować zgodnie z jego zaleceniami, aby osiągnąć najlepsze wyniki leczenia i zarządzania dla tego stanu serca.
Leczenie ICM powinno być zindywidualizowane, a pacjenci powinni omówić swój plan leczenia z lekarzem w celu ustalenia najlepszego sposobu zarządzania tym stanem.
Prognoza
Prognozy kardiomiopatii niedokrwiennej (ICM) zależy od kilku czynników, w tym od ciężkości choroby, skuteczności leczenia i przestrzegania zaleceń modyfikacji stylu życia pacjenta. Ważne czynniki wpływające na rokowanie ICM obejmują:
- Stopień uszkodzenia mięśni sercowych: im bardziej mięśnie sercowe są uszkodzone i zdegenerowane, tym mniej korzystne rokowanie. Zmniejszona funkcja serca może prowadzić do niewydolności serca i obniżonej jakości życia.
- Czas na rozpoczęcie leczenia: Wczesne wykrywanie i inicjacja skutecznego leczenia może znacznie poprawić rokowanie. Leczenie obejmuje terapię lekarską, angioplastykę, przeszczep pomostowania tętnicy wieńcowej, a nawet przeszczep serca w przypadkach ciężkiej dekompensacji.
- Kontrola czynników ryzyka: kontrolowanie wysokiego ciśnienia krwi, obniżenie cholesterolu, rzucenie palenia, kontrolowanie cukrzycy i utrzymanie zdrowego stylu życia może poprawić rokowanie i spowolnić postęp ICM.
- Styl życia: aktywność fizyczna, zdrowa dieta i zarządzanie stresem mogą zmniejszyć obciążenie serca i pomóc poprawić rokowanie.
- Zgodność z leczeniem: Ważne jest, aby przestrzegać zaleceń lekarza i wziąć przepisane leki. Niewłaściwe leczenie choroby może pogorszyć rokowanie.
- Współistniejące: obecność innych schorzeń, takich jak przewlekła choroba nerek lub cukrzyca, może pogorszyć rokowanie i komplikować leczenie.
Prognozy ICM mogą się różnić w zależności od przypadku. W niektórych przypadkach, z dobrą kontrolą czynników ryzyka i skutecznym leczeniem, pacjenci mogą prowadzić aktywne i wysokiej jakości życie. W innych przypadkach, szczególnie w przypadku ciężkiej dekompensacji serca i braku skutecznego leczenia, rokowanie może być mniej korzystne.
Przyczyny śmierci
Kardiomiopatia niedokrwienna jest poważną chorobą serca, która może prowadzić do różnych powikłań i ostatecznie powodować śmierć pacjenta. Główną przyczyną śmierci w ICM jest zwykle komplikacja, na przykład:
- Zawał mięśnia sercowego (zawał serca): Jeden z najbardziej niebezpiecznych powikłań ICM. Ten stan występuje, gdy przepływ krwi w tętnicach wieńcowych serca jest całkowicie lub częściowo zablokowany, co powoduje martwicę części mięśnia sercowego. Jeśli w przypadku zawału mięśnia sercowego nie są szybko uwzględnione w środkach medycznych, może prowadzić do śmierci.
- Niewydolność serca: ICM może powodować przewlekłą niewydolność serca, w której serce nie jest w stanie skutecznie pompować krwi w całym ciele. Ten stan może prowadzić do złego zdrowia i ostatecznie spowodować śmierć.
- Arytmii: ICM może powodować arytmia serca, takie jak migotanie przedsionków lub migotanie komorowe. Te arytmii mogą być niebezpieczne i mogą być śmiertelne.
- Dławna dławna piersiowa: ICM może powodować dławicę piersiową (ból w klatce piersiowej), co może prowadzić do zawału mięśnia sercowego lub zaburzeń rytmu, jeśli pozostanie nieleczone.
- Tętniak serca i rozwarstwienie aorty: Te powikłania mogą również występować w wyniku ICM i zagrażają życiu.
Ryzyko śmierci w ICM znacznie wzrasta, jeśli pacjent nie otrzyma terminowego i odpowiedniego leczenia, nie kontroluje czynników ryzyka (np. Ciśnienie krwi, cholesterol), nie monitoruje stylu życia i nie przestrzega zaleceń lekarza.
Zastosowana literatura
- Shlyakhto, E. V. Cardiology: National Guide / Ed. E. V. Shlyakhto. - 2 edycja, rewizja i dodatek - Moskwa: Geotar-Media, 2021
- Kardiologia według Hursta. Wolumine 1, 2, 3. 2023
- Kardiomiopatia niedokrwienna. Paukov Vyacheslav Semyonovich, Gavrish Alexander Semyonovich. 2015

