Ekspert medyczny artykułu
Nowe publikacje
Chłoniaki skóry z komórek T
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
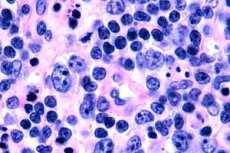
Najczęściej chłoniaki T-komórkowe rejestruje się u osób starszych, chociaż pojedyncze przypadki choroby odnotowuje się nawet u dzieci. Mężczyźni chorują dwa razy częściej niż kobiety. Chłoniaki T-komórkowe mają charakter epidermotropowy.
Przyczyny Chłoniaki skóry z komórek T
Przyczyny i patogeneza skórnych chłoniaków T-komórkowych nie są w pełni poznane. Obecnie większość badaczy uważa wirusa białaczki T-komórkowej typu 1 (HTLV-1) I za główny czynnik etiologiczny inicjujący rozwój złośliwych chłoniaków T-komórkowych skóry. Oprócz tego omawiana jest rola innych wirusów w rozwoju chłoniaka T-komórkowego: wirusa Epsteina-Barr, wirusa opryszczki pospolitej typu 6. U pacjentów z chłoniakiem T-komórkowym wirusy znajdują się w skórze, krwi obwodowej i komórkach Langerhansa. Przeciwciała przeciwko HTLV-I wykrywa się u wielu pacjentów z ziarniniakiem grzybiastym.
Ważne miejsce w patogenezie chłoniaków T-komórkowych odgrywają procesy immunopatologiczne w skórze, z których głównym jest niekontrolowana proliferacja limfocytów klonalnych.
Cytokiny produkowane przez limfocyty, komórki nabłonkowe i komórki układu makrofagów mają działanie prozapalne i proliferacyjne (IL-1, odpowiedzialna za różnicowanie limfocytów; IL-2 - czynnik wzrostu limfocytów T; IL-4 i IL-5, zwiększające napływ eozynofilów do zmiany chorobowej i ich aktywację itp.). W wyniku napływu limfocytów T do zmiany chorobowej powstają mikroropnie Pautriera. Jednocześnie ze wzrostem proliferacji limfocytów hamowana jest aktywność komórek obrony przeciwnowotworowej: NK, limfocytów limfocytotoksycznych, komórek dendrytycznych, w szczególności komórek Langerhansa, a także cytokin (IL-7, IL-15 itp.) - inhibitorów wzrostu guza. Nie można wykluczyć roli czynników dziedzicznych. Obecność przypadków rodzinnych, częste wykrywanie niektórych antygenów zgodności tkankowej (HLA B-5 i HLA B-35 - w chłoniakach skóry o wysokim stopniu złośliwości, HLA A-10 - w chłoniakach o mniejszym stopniu agresywności, HLA B-8 - w erytrodermicznej postaci ziarniniaka grzybiastego) potwierdzają dziedziczny charakter dermatozy.
Obserwacje kliniczne wskazują na możliwą transformację przewlekłych dermatoz (neurodermit, atopowe zapalenie skóry, łuszczyca itp.) w ziarniniaka grzybiastego. Kluczowym czynnikiem jest długotrwałe utrzymywanie się limfocytów w ognisku zapalnym, co zakłóca nadzór immunologiczny i sprzyja powstawaniu klonu złośliwych limfocytów, a tym samym rozwojowi złośliwego procesu proliferacyjnego.
Oddziaływanie czynników fizycznych na organizm, takich jak nasłonecznienie, promieniowanie jonizujące i substancje chemiczne, może doprowadzić do powstania klonu limfocytów „genotraumatycznych”, które działają mutagennie na komórki limfoidalne i rozwoju złośliwości limfocytów.
Dlatego chłoniaki komórek T można uznać za chorobę wieloczynnikową, która zaczyna się od aktywacji limfocytów pod wpływem różnych czynników rakotwórczych, „genotraumatyzujących” i pojawienia się dominującego klonu komórek T. Nasilenie zaburzenia nadzoru immunologicznego, klon złośliwych limfocytów determinuje objawy kliniczne (elementy plamiste, blaszkowe lub nowotworowe) chłoniaków komórek T.
Patogeneza
We wczesnym stadium ziarniniaka grzybiastego obserwuje się akantozę z szerokimi wypustkami, hiperplazję i zagęszczenie keratynocytów podstawnych, zwyrodnienie wakuolarne niektórych komórek podstawnych, atypowe mitozy w różnych warstwach naskórka, epidermotropizm nacieku z wnikaniem limfocytów do naskórka. W skórze właściwej obserwuje się drobne nacieki wokół naczyń, składające się z pojedynczych komórek jednojądrowych z jądrami hiperchromicznymi - komórek „mykotycznych”. W drugim stadium obserwuje się wzrost nasilenia nacieku skórnego i epidermotropizm komórek nacieku, w wyniku czego złośliwe limfocyty wnikają do naskórka, tworząc skupiska w postaci mikroropni Potriera. W trzecim stadium, nowotworowym, obserwuje się masywną akantozę i niewielki zanik naskórka, a także zwiększoną infiltrację naskórka przez limfocyty nowotworowe, które tworzą liczne mikroropnie Potriera. Masywny naciek jest zlokalizowany na całej grubości skóry właściwej i pokrywa część tkanki podskórnej. Obserwuje się formy blastyczne limfocytów.
Chłoniak skórny z dużych komórek anaplastycznych T
Jest reprezentowana przez grupę procesów limfoproliferacyjnych charakteryzujących się obecnością proliferatów z atypowych klonalnych dużych anaplastycznych komórek T CD30+. Z reguły rozwija się wtórnie w stadium guza ziarniniaka grzybiastego lub w zespole Sezary'ego, ale może rozwijać się niezależnie lub z rozsiewem chłoniaków układowych tego typu. Klinicznie takie chłoniaki odpowiadają tzw. dekapitowanej formie ziarniniaka grzybiastego w postaci pojedynczych lub wielu węzłów, zwykle zgrupowanych.
Histologicznie prolifer zajmuje prawie całą skórę właściwą, niezależnie od tego, czy w przypadku zaniku naskórka występuje epidermotropizm.
Cytologicznie komórki nowotworowe mogą różnić się rozmiarem i kształtem. Na podstawie tych właściwości rozróżnia się średnio- i wielkokomórkowe pleomorficzne chłoniaki komórek T z jądrami o różnej nieregularnej konfiguracji - skręcone, wielopłatowe, z gęstą chromatyną, dobrze zdefiniowanym jąderkiem i dość obfitą cytoplazmą; immunoblastyczne - z dużymi okrągłymi lub owalnymi jądrami z wyraźną karioplazmą i jednym centralnie położonym jąderkiem; anaplastyczne - z brzydkimi, bardzo dużymi komórkami z jądrami o nieregularnej konfiguracji i obfitej cytoplazmie. Fenotypowo cała ta grupa należy do chłoniaków pomocniczych T i może być CD30+ lub CD30-.
R. Willemze i in. (1994) wykazali, że przebieg chłoniaka CD30+ jest korzystniejszy. Genotypowo wykryto klonalną rearanżację receptora limfocytów T.
 [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
[ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
Objawy Chłoniaki skóry z komórek T
Najczęstszą chorobą w grupie chłoniaków T-komórkowych skóry jest ziarniniak grzybiasty, który stanowi około 70% przypadków. Istnieją trzy postacie kliniczne choroby: klasyczna, erytrodermiczna i ścięta. Chłoniaki T-komórkowe charakteryzują się polimorfizmem wysypek w postaci plam, blaszek, guzów.
Erytrodermiczna postać ziarniniaka grzybiastego zwykle zaczyna się niekontrolowanym świądem, obrzękiem, ogólnym przekrwieniem, pojawieniem się rumieniowo-płaskonabłonkowych zmian na skórze tułowia i kończyn, które mają tendencję do zlewania się i rozwijania erytrodermii w ciągu 1-2 miesięcy. Prawie wszyscy pacjenci mają hiperkeratozę dłoniowo-podeszwową i rozproszone przerzedzenie włosów na całej skórze. Wszystkie grupy węzłów chłonnych są znacznie powiększone. Powiększone węzły chłonne pachwinowe, udowe, pachowe, łokciowe są palpacyjnie wyczuwalne jako „pakiety” gęstej sprężystej konsystencji, niezrośnięte z otaczającymi tkankami, bezbolesne. Stan ogólny gwałtownie się pogarsza: występuje gorączka z temperaturą ciała do 38-39 °C, nocne poty, osłabienie i utrata masy ciała. Obecnie zespół Sezary'ego jest uważany przez wielu dermatologów za najrzadszą odmianę białaczkową erytrodermicznej postaci ziarniniaka grzybiastego,
W limfocytogramach zauważa się wyraźną leukocytozę - komórki Sezary'ego. Komórki Sezary'ego to złośliwe komórki pomocnicze T, których jądra mają pofałdowaną powierzchnię mózgową z głębokimi wgłębieniami błony jądrowej. Po 2-5 latach odnotowuje się zgon, którego częstą przyczyną jest patologia układu sercowo-naczyniowego i zatrucie.
Dekapitowana postać ziarniniaka grzybiastego charakteryzuje się szybkim rozwojem zmian przypominających guzy na pozornie zdrowej skórze bez wcześniejszego długotrwałego tworzenia się blaszek. Ta postać charakteryzuje się wysokim stopniem złośliwości, co jest uważane za manifestację mięsaków limfatycznych. Zgon obserwuje się w ciągu roku.
Gradacja
Klasyczna postać ziarniniaka grzybiastego charakteryzuje się trzema stadiami rozwoju: rumieniowo-płaskonabłonkowym, płytkowym i guzowatym.
Pierwszy etap przypomina obraz kliniczny niektórych łagodnych zapalnych dermatoz - wyprysk, łojotokowe zapalenie skóry, przyłuszczyca plackowata. W tym etapie choroby obserwuje się plamy różnej wielkości, intensywnie różowe, różowoczerwone z fioletowym odcieniem, o okrągłych lub owalnych zarysach, ze stosunkowo wyraźnymi granicami, powierzchowne złuszczanie otrębowate lub drobnopłytkowe. Elementy te są często zlokalizowane na różnych obszarach skóry, najczęściej na tułowiu i twarzy. Stopniowo ich liczba wzrasta. Z czasem proces może przybrać charakter erytrodermii (stadium erytrodermiczne). Wysypka może utrzymywać się latami lub samoistnie zanikać. W przeciwieństwie do łagodnych zapalnych dermatoz, elementy wysypki i świądu w tym etapie są oporne na terapię.
Stadium naciekowo-płytkowe rozwija się przez kilka lat. W miejscu wcześniej istniejących plamistych wysypek pojawiają się blaszki o okrągłych lub nieregularnych zarysach, intensywnie fioletowe, wyraźnie odgraniczone od zdrowej skóry, gęste, o łuszczącej się powierzchni. Ich konsystencja przypomina „grubą tekturę”. Niektóre z nich samoistnie ustępują, pozostawiając obszary ciemnobrązowej hiperpigmentacji i/lub zaniku (poikiloderma). Świąd na tym etapie jest jeszcze bardziej intensywny i bolesny, obserwuje się gorączkę i utratę wagi. Na tym etapie może być obserwowana limfadenopatia.
W trzecim stadium, nowotworowym, pojawiają się bezbolesne guzy o gęstej, sprężystej konsystencji, żółtoczerwonej barwie, rozwijające się z blaszek lub powstające na pozornie zdrowej skórze. Kształt guzów jest kulisty lub spłaszczony, często przypominający kapelusz grzyba. Guzy mogą pojawić się w dowolnym miejscu. Ich liczba jest bardzo zróżnicowana od pojedynczych do kilkudziesięciu, rozmiary - od 1 do 20 cm średnicy. Gdy długo istniejące guzy się rozpadają, tworzą się owrzodzenia o nierównych krawędziach i głębokim dnie, sięgające powięzi lub kości. Najczęściej zajęte są węzły chłonne, śledziona, wątroba i płuca. Stan ogólny pogarsza się, pojawiają się i nasilają objawy zatrucia, rozwija się osłabienie. Średnia długość życia chorych z klasyczną postacią ziarniniaka grzybiastego od momentu rozpoznania wynosi od 5 do 10 lat. Śmiertelność obserwuje się zwykle z powodu chorób współistniejących: zapalenia płuc, niewydolności sercowo-naczyniowej, amyloidozy. Subiektywnie odczuwa się swędzenie, a gdy guzy się rozpadają, ból w dotkniętych obszarach.
Co trzeba zbadać?
Leczenie Chłoniaki skóry z komórek T
W stadium rumieniowo-płaskonabłonkowym pacjenci nie potrzebują terapii przeciwnowotworowej; przepisuje się im miejscowe kortykosteroidy (prednizolon, betametazon, pochodne deksametazonu), interferon alfa (3 mln IU dziennie, następnie 3 razy w tygodniu przez 3-6 miesięcy w zależności od objawów klinicznych lub skuteczności leczenia), interferon gamma (100 000 IU dziennie przez 10 dni, cykl powtarza się 12-3 razy z 10-dniową przerwą), terapię PUVA lub terapię Re-PUVA. Skuteczność terapii PUVA opiera się na selektywnym tworzeniu kowalencyjnych wiązań poprzecznych psoralenów z DNA w proliferujących komórkach pomocniczych T, co hamuje ich podział. W drugim etapie oprócz wyżej wymienionych środków stosuje się kortykosteroidy ogólnoustrojowe (30-40 mg prednizolonu dziennie przez 1,5-2 miesiące) i cytostatyki (prospedynę 100 mg dziennie, łącznie 4-5 zastrzyków). Łączenie interferonów z innymi metodami terapii daje wyraźniejszy efekt terapeutyczny (interferony + PUVA, interferony + cytostatyki, interferony + aromatyczne retinoidy).
W stadium guza główną metodą jest polichemioterapia. Stosuje się połączenie winkrystyny (0,5-1 mg dożylnie raz dziennie, łącznie 4-5 zastrzyków) z prednizolonem (40-60 mg dziennie doustnie podczas chemioterapii), prospidyną (100 mg dziennie, łącznie 3 g) i interferonami. Zaleca się terapię fotodynamiczną, wiązką elektronów i fotoferezę (fotochemioterapia pozaustrojowa).

