Ekspert medyczny artykułu
Nowe publikacje
Fibroelastoza
Ostatnia recenzja: 05.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
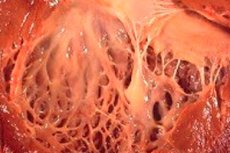
W medycynie termin „fibroelastoza” odnosi się do zmian w tkance łącznej ciała pokrywającej powierzchnię narządów wewnętrznych i naczyń krwionośnych, wywołanych zaburzeniem wzrostu włókien sprężystych. Jednocześnie obserwuje się pogrubienie ścian narządów i ich struktur, co nieuchronnie wpływa na funkcjonowanie ważnych układów organizmu, w szczególności układu sercowo-naczyniowego i oddechowego. To z kolei pociąga za sobą pogorszenie samopoczucia chorego, zwłaszcza podczas wysiłku fizycznego, wpływając na jakość i długość życia.
Epidemiologia
Ogólnie rzecz biorąc, choroby, którym towarzyszą zmiany w tkance łącznej, powodujące pogrubienie błon i przegród narządów wewnętrznych, można podzielić na 2 grupy: fibroelastozę serca i fibroelastozę płuc. Patologia serca może być zarówno wrodzona, jak i nabyta; w płucnej postaci choroby mówimy o chorobie nabytej.
Fibroelastoza płucna zaczyna rozwijać się w średnim wieku (bliżej 55-57 lat), chociaż w połowie przypadków pochodzenia choroby należy szukać w dzieciństwie. Charakterystyczny jest okres „lekki”, kiedy objawy choroby są nieobecne. Jednocześnie choroba nie ma preferencji płciowych i może równie dobrze dotykać zarówno kobiety, jak i mężczyzn. Ta dość rzadka patologia charakteryzuje się zmianami w tkankach opłucnej i miąższu (komórek czynnościowych) płuc, głównie w górnym płacie płuca. Ponieważ etiologia i patogeneza choroby pozostają niejasne, choroba jest klasyfikowana jako patologia idiopatyczna. Zgodnie z terminologią medyczną nazywa się ją „fibroelastozą pleurorenchymatyczną”. [ 1 ]
Fibroelastoza serca to uogólniona nazwa patologii błon serca, charakteryzująca się ich pogrubieniem i zmniejszoną funkcjonalnością. Wrodzone formy patologii charakteryzują się rozproszonym (rozległym) pogrubieniem wewnętrznej błony serca. Jest to cienka tkanka łączna wyściełająca jamę serca (jego sekcje) i tworząca jego zastawki.
U pacjentów dorosłych rozpoznaje się zwykle ogniskową postać choroby, kiedy wewnętrzna powierzchnia serca wydaje się być pokryta płatami mocniejszej i grubszej tkanki (mogą to być nie tylko przerośnięte włókna, ale także masy zakrzepowe).
W połowie przypadków fibroelastozy serca nie tylko ściana narządu staje się grubsza, ale także zastawki (dwupłatkowa mitralna między przedsionkiem i komorą o tej samej nazwie, trójdzielna aortalna między lewą komorą a aortą, płucna między prawą komorą a tętnicą płucną). To z kolei może zaburzyć funkcjonowanie zastawek i spowodować zwężenie ujścia tętniczego, które jest już małe w porównaniu z innymi jamami serca.
W terminologii medycznej fibroelastozę wsierdzia nazywa się fibroelastozą wsierdzia (prenatal fibroelastoza, stwardnienie wsierdzia, zapalenie wsierdzia płodowego itp.). Jednak często w proces ten może być zaangażowana również środkowa warstwa mięśniowa błony mięśniowej serca. [ 2 ]
Anomalie w budowie mięśnia sercowego (warstwy mięśniowej serca, składającej się z kardiomiocytów), mutacje genów i poważne procesy infekcyjne mogą powodować powszechną postać fibroelastozy, gdy w proces zaangażowane jest nie tylko wsierdzie, ale także mięsień sercowy. Zazwyczaj procesy dysplastyczne w wsierdziu, wywołane różnymi przyczynami, występują na granicy jego kontaktu z błoną mięśniową, zaburzając kurczliwość tej warstwy. W niektórych przypadkach dochodzi nawet do wrastania warstwy wewnętrznej do mięśnia sercowego, zastępowania kardiomiocytów fibroblastami i włóknami, co wpływa na przewodnictwo impulsów nerwowych i rytmiczną pracę serca.
Ucisk naczyń krwionośnych w grubości błony serca przez pogrubiony mięsień sercowy zaburza odżywianie mięśnia sercowego (niedokrwienie mięśnia sercowego), co w konsekwencji może prowadzić do martwicy tkanek mięśnia sercowego.
Włókniakoelastoza wsierdziowa, w której dochodzi do uszkodzenia mięśnia sercowego, nazywana jest fibroelastozą podwsierdziową lub endomiokardialną.
Według statystyk w większości przypadków tej rzadkiej choroby (tylko 0,007% ogólnej liczby noworodków) rozpoznaje się fibroelastozę lewej komory serca, choć w niektórych przypadkach proces rozprzestrzenia się także na prawą komorę i przedsionki, łącznie z zastawkami je rozdzielającymi.
Włókniak mięśnia sercowego często towarzyszy uszkodzeniu dużych naczyń wieńcowych, również pokrytych tkanką łączną. W wieku dorosłym często występuje na tle postępującej miażdżycy naczyń.
Choroba jest częściej odnotowywana w krajach Afryki tropikalnej wśród populacji o niskim standardzie życia, czemu sprzyjają złe odżywianie, częste infekcje oraz spożywanie niektórych produktów spożywczych i roślin.
Pogrubienie wsierdzia obserwuje się również w ostatnim stadium włóknistego zapalenia wsierdzia Löfflera, które dotyka głównie mężczyzn w średnim wieku. Patogeneza tej choroby wiąże się również z czynnikami zakaźnymi, które powodują rozwój ciężkiej eozynofilii, co jest bardziej typowe dla wewnętrznych zakażeń pasożytniczych. W tym przypadku tkanki organizmu (głównie mięsień sercowy i mózg) zaczynają odczuwać niedobór tlenu (niedotlenienie). Pomimo podobieństwa objawów fibroelastozy serca i włóknistego zapalenia wsierdzia Löfflera, lekarze uważają je za zupełnie różne choroby.
Przyczyny fibroelastoza
Fibroelastoza odnosi się do zmian w tkance łącznej w ważnych narządach: sercu i płucach, którym towarzyszy zaburzenie funkcji narządów i które odbija się na wyglądzie i stanie pacjenta. Lekarze wiedzą o tej chorobie od dziesięcioleci. Fibroelastoza wewnętrznej wyściółki serca (endokardium) została opisana już na początku XVIII wieku, a podobne zmiany w płucach zaczęto omawiać 2 i pół wieku później. Jednak lekarze nie osiągnęli jeszcze ostatecznego porozumienia co do przyczyn patologicznej proliferacji tkanki łącznej.
Nadal nie jest jasne, co dokładnie powoduje zaburzenie wzrostu i rozwoju włókien łącznotkankowych. Naukowcy identyfikują jednak pewne czynniki ryzyka takich zmian, uznając je za możliwe (ale nie ostateczne) przyczyny choroby.
Tak więc w patogenezie fibroelastozy płuc, która jest uważana za chorobę ludzi dojrzałych, szczególną rolę przypisuje się nawracającym zmianom infekcyjnym narządu, które występują u połowy chorych. Zakażenia wywołują stany zapalne tkanki płucnej i opłucnej, a długotrwały stan zapalny predysponuje do ich włóknistej transformacji.
Niektórzy pacjenci mają rodzinną historię fibroelastozy, co sugeruje dziedziczną predyspozycję. W ich organizmach znaleziono niespecyficzne autoprzeciwciała, które wywołują długotrwałe procesy zapalne o niepewnej etiologii.
Istnieje opinia, że zmiany włókniste w tkance płucnej mogą być spowodowane chorobą refluksową przełyku. Chociaż to powiązanie jest najprawdopodobniej pośrednie. Uważa się również, że ryzyko fibroelastozy jest wyższe u osób cierpiących na choroby układu krążenia lub zakrzepicę płucną.
Włókniakoelastoza płucna w wieku młodym i młodzieńczym może ujawnić się w czasie ciąży. Zazwyczaj choroba jest ukryta przez około 10 lat lub dłużej, ale może ujawnić się wcześniej, prawdopodobnie ze względu na zwiększone obciążenie organizmu przyszłej matki i zmiany hormonalne, ale dokładnego wyjaśnienia jeszcze nie ma. Niemniej jednak podobny obraz rozwoju choroby zaobserwowano u 30% badanych pacjentek w wieku rozrodczym.
Ciąża sama w sobie nie jest przyczyną choroby, ale może przyspieszyć jej rozwój, co jest bardzo smutne, gdyż śmiertelność z powodu tej choroby jest bardzo wysoka, a oczekiwana długość życia osób z fibroelastozą krótka.
W większości przypadków fibroelastozę serca można przypisać chorobom wieku dziecięcego. Wrodzona patologia jest wykrywana w okresie prenatalnym u płodu w wieku 4-7 miesięcy, ale rozpoznanie można potwierdzić dopiero po urodzeniu dziecka. W patogenezie tej postaci choroby bierze się pod uwagę kilka możliwych negatywnych czynników: choroby zakaźne i zapalne matki przenoszone na płód, nieprawidłowości w rozwoju błon serca, upośledzone ukrwienie tkanki serca, mutacje genetyczne, niedobór tlenu.
Uważa się, że wśród infekcji wirusy wnoszą największy patogenetyczny wkład w rozwój fibroelastozy serca, ponieważ są osadzone w komórkach organizmu, niszczą je i zmieniają właściwości tkanek. Nieukształtowany układ odpornościowy płodu nie jest w stanie zapewnić mu ochrony przed tymi patogenami, w przeciwieństwie do odporności matki oczekującej. Ta ostatnia może nie odczuwać skutków infekcji wirusowej, podczas gdy u płodu infekcja wewnątrzmaciczna może wywołać pojawienie się różnych anomalii.
Niektórzy naukowcy uważają, że decydującą rolę w patogenezie zakaźnej postaci fibroelastozy odgrywa infekcja, która dotyka płód do 7 miesiąca życia. Później może ona powodować jedynie choroby zapalne serca (zapalenie mięśnia sercowego, zapalenie wsierdzia).
Nieprawidłowości w rozwoju błon i zastawek serca mogą być wywołane zarówno procesem zapalnym, jak i nieodpowiednimi reakcjami autoimmunologicznymi, w wyniku których komórki układu odpornościowego zaczynają atakować własne komórki organizmu.
Mutacje genów powodują nieprawidłowy rozwój tkanki łącznej, ponieważ geny zawierają informacje o strukturze i zachowaniu struktur białkowych (w szczególności białek kolagenu i elastyny).
Niedotlenienie i niedokrwienie tkanki serca mogą być konsekwencją nieprawidłowego rozwoju serca. W tym przypadku mówimy o wtórnej fibroelastozie, wywołanej przez wrodzone wady serca (CHD). Należą do nich takie anomalie, które powodują niedrożność (upośledzoną drożność serca i jego naczyń):
- zwężenie aorty w okolicy zastawki,
- koarktacja lub segmentowe zwężenie aorty w miejscu połączenia jej łuku i odcinka zstępującego,
- atrezja lub brak naturalnego otworu w aorcie,
- niedorozwój tkanki serca (najczęściej lewej komory, rzadziej prawej komory i przedsionków), co wpływa na funkcję pompowania serca.
Istnieje pogląd, że zatrucie w czasie ciąży może również działać jako czynnik predysponujący do wystąpienia fibroelastozy u płodu.
W okresie postnatalnym rozwojowi fibroelastozy serca mogą sprzyjać choroby zakaźne i zapalne błon narządowych, zaburzenia hemodynamiczne w wyniku urazów, zatorowość naczyniowa, krwotok mięśnia sercowego, zaburzenia metaboliczne (zwiększone tworzenie fibryny, zaburzenia metabolizmu białek i żelaza: amyloidoza, hemochromatoza). Te same przyczyny powodują rozwój choroby u osób dorosłych.
Patogeneza
Tkanka łączna to specjalna tkanka ludzkiego ciała, która wchodzi w skład niemal wszystkich organów, ale nie bierze czynnego udziału w ich funkcjach. Tkance łącznej przypisuje się funkcje podtrzymujące i ochronne. Tworząc rodzaj szkieletu (szkieletu, podścieliska) i ograniczając komórki funkcjonalne narządu, zapewnia jego ostateczny kształt i wielkość. Mając wystarczającą wytrzymałość, tkanka łączna chroni również komórki narządu przed zniszczeniem i uszkodzeniem, zapobiega wnikaniu patogenów, a przy pomocy specjalnych komórek makrofagów pochłania przestarzałe struktury: martwe komórki tkanek, obce białka, zbędne składniki krwi itp.
Tkankę tę można nazwać pomocniczą, ponieważ nie zawiera ona elementów komórkowych, które zapewniają funkcjonalność jednego lub drugiego organu. Niemniej jednak jej rola w życiu organizmu jest dość duża. Będąc częścią błon naczyń krwionośnych, tkanka łączna zapewnia bezpieczeństwo i funkcjonalność tych struktur, dzięki czemu odbywa się odżywianie i oddychanie (trofizm) otaczających tkanek środowiska wewnętrznego organizmu.
Istnieje kilka rodzajów tkanki łącznej. Błona pokrywająca narządy wewnętrzne nazywana jest tkanką łączną luźną. Jest to półpłynna, bezbarwna substancja zawierająca faliste włókna kolagenowe i proste włókna elastyny, pomiędzy którymi losowo rozrzucone są różne rodzaje komórek. Niektóre z tych komórek (fibroblasty) odpowiadają za tworzenie struktur włóknistych, inne (endoteliocyty i komórki tuczne) tworzą półprzezroczystą macierz tkanki łącznej i produkują specjalne substancje (heparynę, histaminę), inne (makrofagi) zapewniają fagocytozę itp.
Drugim rodzajem tkanki włóknistej jest tkanka łączna gęsta, która nie zawiera dużej liczby pojedynczych komórek, która z kolei dzieli się na białą i żółtą. Tkanka biała składa się z ciasno upakowanych włókien kolagenowych (więzadeł, ścięgien, okostnej), a tkanka żółta składa się z chaotycznie splecionych włókien elastyny z wtrąceniami fibroblastów (części więzadeł, błon naczyń krwionośnych, płuc).
Do tkanek łącznych zaliczamy również: krew, tłuszcz, kości i tkankę chrzęstną, ale nie interesują nas one jeszcze, ponieważ mówiąc o fibroelastozie, mamy na myśli zmiany w strukturach włóknistych. A włókna sprężyste i sprężyste znajdują się tylko w tkankach łącznych luźnych i gęstych.
Synteza fibroblastów i tworzenie z nich włókien tkanki łącznej regulowane jest na poziomie mózgu. Zapewnia to stałość jego cech (wytrzymałość, elastyczność, grubość). Jeśli z powodu jakichś przyczyn patologicznych synteza i rozwój tkanki pomocniczej jest zaburzony (liczba fibroblastów wzrasta, zmienia się ich „zachowanie”), następuje proliferacja mocnych włókien kolagenowych lub zmiana wzrostu włókien sprężystych (pozostają krótkie, skręcają się), co prowadzi do zmiany właściwości błony narządu i niektórych struktur wewnętrznych pokrytych tkanką łączną. Nabierają one większej niż konieczna grubości, stają się gęstsze, mocniejsze i nieelastyczne, przypominając tkankę włóknistą w więzadłach i ścięgnach, której rozciągnięcie wymaga dużego wysiłku.
Taka tkanka nie rozciąga się dobrze, co ogranicza ruchy organu (automatyczne rytmiczne ruchy serca i naczyń krwionośnych, zmiany wielkości płuc podczas wdechu i wydechu), a w konsekwencji prowadzi do zaburzenia dopływu krwi i czynności narządów oddechowych, co prowadzi do niedoboru tlenu.
Faktem jest, że ukrwienie ciała odbywa się dzięki sercu, które działa jak pompa, oraz dwóm kręgom krążenia krwi. Krążenie płucne odpowiada za ukrwienie i wymianę gazową w płucach, skąd tlen jest dostarczany do serca wraz z przepływem krwi, a stamtąd do krążenia systemowego i rozprowadzany po całym ciele, zapewniając oddychanie narządom i tkankom.
Elastyczna błona, ograniczając skurcze mięśnia sercowego, zmniejsza funkcjonalność serca, które nie pompuje krwi tak aktywnie, a wraz z nią tlenu. Przy fibroelastozie płuc upośledzona jest ich wentylacja (osigenacja), widać wyraźnie, że do krwi zaczyna dostawać się mniej tlenu, co nawet przy prawidłowej pracy serca będzie przyczyniać się do niedotlenienia (niedotlenienia) tkanek i narządów. [ 3 ]
Objawy fibroelastoza
Fibroelastoza serca i płuc to dwa rodzaje chorób charakteryzujące się zaburzeniem syntezy włókien w tkance łącznej. Mają one różną lokalizację, ale obie są potencjalnie zagrażające życiu, ponieważ są związane z postępującą lub ciężką niewydolnością serca i układu oddechowego.
Fibroelastoza płucna jest rzadkim rodzajem śródmiąższowej choroby tego ważnego narządu układu oddechowego. Należą do nich przewlekłe patologie miąższu płucnego z uszkodzeniem ścian pęcherzyków płucnych (zapalenie, zaburzenie ich struktury i budowy), wewnętrznej wyściółki naczyń włosowatych płucnych itp. Fibroelastoza jest często uważana za szczególną rzadką postać postępującego zapalenia płuc z tendencją do zmian włóknistych w tkankach płuc i opłucnej.
Prawie niemożliwe jest wykrycie choroby na samym początku, ponieważ może ona nie przypominać o sobie przez około 10 lat. Okres ten nazywa się interwałem czystym. Początek zmian patologicznych, które jeszcze nie wpływają na objętość płuc i wymianę gazową, można wykryć przypadkowo, podczas szczegółowego badania płuc w związku z inną chorobą układu oddechowego lub urazem.
Choroba charakteryzuje się powolnym postępem objawów, więc pierwsze objawy choroby mogą być znacznie opóźnione w czasie od jej wystąpienia. Objawy nasilają się stopniowo.
Pierwszymi objawami choroby, na które warto zwrócić uwagę, są kaszel i narastająca duszność. Takie objawy często stają się konsekwencją wcześniejszej choroby układu oddechowego, więc mogą być kojarzone z przeziębieniem i jego konsekwencjami przez długi czas. Duszność jest często postrzegana jako zaburzenie serca lub zmiany związane z wiekiem. W końcu chorobę diagnozuje się u osób zbliżających się do starości.
Błędy mogą być popełniane zarówno przez pacjentów, jak i lekarzy ich badających, co prowadzi do późnego wykrycia niebezpiecznej choroby. Warto zwrócić uwagę na kaszel, który w fibroelastozie jest nieproduktywny, ale nie jest pobudzany przez leki mukolityczne i wykrztuśne, ale jest zatrzymywany przez leki przeciwkaszlowe. Przedłużający się kaszel tego rodzaju jest charakterystycznym objawem fibroelastozy płucnej.
Duszność jest spowodowana postępującą niewydolnością oddechową z powodu pogrubienia ścian pęcherzyków płucnych i opłucnej, zmniejszenia objętości i liczby jam pęcherzykowych w płucach (miąższ narządu jest widoczny na zdjęciu rentgenowskim jako plaster miodu). Objaw ten nasila się pod wpływem wysiłku fizycznego, początkowo znacznego, a potem nawet niewielkiego. W miarę postępu choroby pogarsza się, co powoduje niepełnosprawność i śmierć pacjenta.
Postęp fibroelastozy wiąże się z pogorszeniem ogólnego stanu zdrowia: niedotlenienie prowadzi do osłabienia i zawrotów głowy, następuje spadek masy ciała (pojawia się anoreksja), paliczki paznokci zmieniają kształt na przypominające pałeczki podudzia, skóra staje się blada i ma chorobliwy wygląd.
U połowy pacjentów występują niespecyficzne objawy, takie jak trudności w oddychaniu i ból w klatce piersiowej, charakterystyczne dla odmy opłucnowej (gromadzenie się gazów w jamie opłucnej). Ta anomalia może również wystąpić w wyniku urazów, pierwotnych i wtórnych chorób płuc, niewłaściwego leczenia, przez co nie można jej zdiagnozować.
Włókniakoelastoza serca, a także patologia rozrostu tkanki łącznej w płucach, charakteryzuje się: bladością skóry, utratą masy ciała, osłabieniem, które często ma charakter napadowy, dusznością. Może również występować stała temperatura podgorączkowa bez objawów przeziębienia lub infekcji.
Wielu pacjentów doświadcza zmian w wielkości wątroby. Zwiększa się ona bez objawów dysfunkcji. Możliwy jest również obrzęk nóg, twarzy, ramion i okolicy krzyżowej.
Za charakterystyczny objaw choroby uważa się narastającą niewydolność krążenia związaną z zaburzeniem pracy serca. W tym przypadku diagnozuje się tachykardię (przyspieszone tętno, często połączone z arytmią), duszność (również przy braku aktywności fizycznej), sinicę tkanek (niebieskawe zabarwienie spowodowane gromadzeniem się we krwi karboksyhemoglobiny, czyli związku hemoglobiny z dwutlenkiem węgla na skutek zaburzenia przepływu krwi, a co za tym idzie wymiany gazowej).
W tym przypadku objawy mogą pojawić się albo bezpośrednio po urodzeniu dziecka z tą patologią, albo przez pewien okres czasu. U starszych dzieci i dorosłych objawy ciężkiej niewydolności serca pojawiają się zwykle na tle infekcji dróg oddechowych, która działa jak wyzwalacz. [ 4 ]
Fibroelastoza u dzieci
Jeśli fibroelastoza płucna jest chorobą dorosłych, często mającą swój początek w dzieciństwie, ale długo nie dającą o sobie znać, to podobna patologia wsierdzia serca często pojawia się jeszcze przed urodzeniem dziecka i wpływa na jego życie od pierwszych chwil po narodzinach. Ta rzadka, ale ciężka patologia jest przyczyną rozwoju trudnej do wyleczenia niewydolności serca u niemowląt, z których wiele umiera w ciągu 2 lat. [ 5 ]
Włókniakoelastoza wsierdzia u noworodków jest w większości przypadków wynikiem procesów patologicznych zachodzących w organizmie dziecka w okresie prenatalnym. Zakażenia przeniesione od matki, mutacje genetyczne, nieprawidłowości w rozwoju układu sercowo-naczyniowego, dziedziczne choroby metaboliczne – wszystko to, zdaniem naukowców, może prowadzić do zmian w tkance łącznej w błonach serca. Zwłaszcza jeśli 4-7-miesięczny płód jest narażony na dwa lub więcej czynników jednocześnie.
Na przykład połączenie nieprawidłowości w rozwoju serca i naczyń wieńcowych (stenoza, atrezja, koarktacja aorty, nieprawidłowy rozwój komórek mięśnia sercowego, osłabienie wsierdzia itp.), które przyczyniają się do niedokrwienia tkanek, w połączeniu z procesem zapalnym spowodowanym infekcją, praktycznie nie daje dziecku szans na większe lub mniejsze przeżycie. Podczas gdy wady rozwojowe narządów można nadal szybko korygować, postępującą fibroelastozę można jedynie spowolnić, ale nie wyleczyć.
Zazwyczaj fibroelastozę serca u płodu wykrywa się już w czasie ciąży podczas diagnostyki ultrasonograficznej w II lub III trymestrze. Badanie USG i echokardiograficzne wykonane w 20.–38. tygodniu wykazało hiperechogeniczność, która świadczy o pogrubieniu i zagęszczeniu wsierdzia (najczęściej rozproszonym, rzadziej ogniskowym), zmianę wielkości i kształtu serca (narząd powiększa się i przyjmuje kształt kuli lub pocisku, struktury wewnętrzne ulegają stopniowemu wygładzeniu). [ 6 ]
W 30-35% przypadków fibroelastozę wykryto przed 26. tygodniem ciąży, w 65-70% - w okresie późniejszym. U ponad 80% noworodków fibroelastoza łączy się z wadami serca o charakterze obturacyjnym, czyli jest wtórna, mimo wczesnego stadium jej wykrycia. U połowy chorych dzieci wykryto hiperplazję lewej komory, co tłumaczy wysoką częstość występowania fibroelastozy tej właśnie struktury serca. Patologie aorty i jej zastawki, stwierdzone u jednej trzeciej dzieci z proliferacją wsierdzia, prowadzą również do powiększenia (rozszerzenia) lewej komory i zaburzenia jej funkcjonalności.
W przypadku instrumentalnie potwierdzonej fibroelastozy serca lekarze zalecają przerwanie ciąży. U prawie wszystkich dzieci urodzonych, których matki odmówiły aborcji farmakologicznej, potwierdzono objawy choroby. Objawy niewydolności serca, charakterystyczne dla fibroelastozy, pojawiają się w ciągu roku (rzadko w 2.-3. roku życia). U dzieci z mieszaną postacią choroby objawy niewydolności serca wykrywa się od pierwszych dni życia.
Wrodzone formy pierwotnej i mieszanej fibroelastozy u dzieci mają najczęściej szybki przebieg z rozwojem ciężkiej niewydolności serca. Niska aktywność, letarg dziecka, odmowa karmienia piersią z powodu szybkiego męczenia się, słaby apetyt, wzmożone pocenie się wskazują na zły stan zdrowia. Wszystko to prowadzi do tego, że dziecko nie przybiera dobrze na wadze. Skóra dziecka jest boleśnie blada, u niektórych z niebieskawym odcieniem, najczęściej w trójkącie nosowo-wargowym.
Występują objawy słabej odporności, więc takie dzieci często i szybko łapią infekcje dróg oddechowych, co komplikuje sytuację. Czasami w pierwszych dniach i miesiącach życia dziecko nie wykazuje żadnych zaburzeń krążenia, ale częste infekcje i choroby płuc stają się czynnikiem wyzwalającym rozwój zastoinowej niewydolności serca.
Dodatkowe badania lekarskie noworodków i małych dzieci z podejrzeniem fibroelastozy lub wcześniej zdiagnozowaną wykazały niskie ciśnienie krwi (niedociśnienie), powiększone serce (kardiomegalia), stłumione tony podczas osłuchiwania serca, czasami szmer skurczowy charakterystyczny dla niedomykalności zastawki mitralnej, tachykardię, duszność. Osłuchiwanie płuc wykazuje obecność świszczącego oddechu, wskazującego na przekrwienie.
Uszkodzenie wsierdzia lewej komory często prowadzi do osłabienia warstwy mięśniowej serca (mięśnia sercowego). Prawidłowy rytm serca składa się z dwóch rytmicznie naprzemiennych tonów. W przypadku fibroelastozy może pojawić się trzeci (a czasami czwarty) ton. Taki patologiczny rytm jest wyraźnie słyszalny i przypomina dźwiękiem trzytaktowy chód konia (galop), dlatego nazywa się go rytmem galopowym.
Innym objawem fibroelastozy u małych dzieci jest pojawienie się garbu sercowego. Faktem jest, że żebra dziecka we wczesnym okresie postnatalnym pozostają nieskostniałe i są reprezentowane przez tkankę chrzęstną. Zwiększenie rozmiaru serca powoduje, że zaczyna ono naciskać na „miękkie” żebra, w wyniku czego wyginają się one i przyjmują trwały, wygięty do przodu kształt (garb sercowy). W przypadku fibroelastozy u dorosłych garb sercowy nie tworzy się ze względu na wytrzymałość i sztywność tkanki kostnej żeber, nawet w przypadku powiększenia wszystkich struktur serca.
Samo powstanie garbu serca wskazuje jedynie na wrodzoną wadę serca, bez określenia jej charakteru. W każdym razie wiąże się ze zwiększeniem rozmiaru serca i jego komór.
Zespół obrzękowy w fibroelastozie u dzieci jest rzadko diagnozowany, jednak u wielu dzieci obserwuje się powiększenie wątroby, która zaczyna wystawać średnio na 3 cm spod krawędzi łuku żebrowego.
Jeśli fibroelastoza jest nabyta (np. jest następstwem chorób zapalnych błon serca), obraz kliniczny najczęściej postępuje powoli. Przez pewien czas objawy mogą w ogóle nie występować, następnie pojawiają się słabe objawy dysfunkcji serca w postaci duszności podczas wysiłku fizycznego, przyspieszonego tętna, szybkiego męczenia się i niskiej wydolności fizycznej. Nieco później wątroba zaczyna się powiększać, pojawiają się obrzęki i zawroty głowy.
Wszystkie objawy nabytej fibroelastozy są niespecyficzne, co komplikuje diagnozę choroby, przypominając kardiomiopatię, choroby wątroby i nerek. Choroba jest najczęściej diagnozowana w stadium ciężkiej niewydolności serca, co negatywnie wpływa na wyniki leczenia.
Komplikacje i konsekwencje
Należy powiedzieć, że fibroelastoza serca i płuc to poważne patologie, których przebieg zależy od różnych okoliczności. Wrodzone wady serca znacznie komplikują sytuację, którą można chirurgicznie wyeliminować we wczesnym wieku, ale jednocześnie pozostaje dość wysokie ryzyko zgonu (około 10%).
Uważa się, że im wcześniej rozwinie się choroba, tym poważniejsze będą jej konsekwencje. Potwierdza to fakt, że wrodzona fibroelastoza w większości przypadków ma piorunujący lub ostry przebieg z szybkim postępem niewydolności serca. Rozwój ostrej niewydolności serca u dziecka poniżej 6 miesiąca życia jest uważany za zły prognostyk.
Jednakże leczenie nie gwarantuje pełnego przywrócenia funkcji serca, a jedynie spowalnia postęp objawów niewydolności serca. Z drugiej strony brak takiego leczenia wspomagającego prowadzi do śmierci w ciągu pierwszych dwóch lat życia dziecka.
Jeśli niewydolność serca zostanie wykryta w pierwszych dniach i miesiącach życia dziecka, dziecko najprawdopodobniej nie przeżyje nawet tygodnia. Reakcja na leczenie jest różna u różnych dzieci. W przypadku braku efektu terapeutycznego, nie ma praktycznie żadnej nadziei. Jednak przy udzielonej pomocy, oczekiwana długość życia chorego dziecka jest krótka (od kilku miesięcy do kilku lat).
Operacja i korekcja wrodzonych wad serca, które wywołały fibroelastozę, zazwyczaj poprawiają stan pacjenta. Przy skutecznym leczeniu operacyjnym przerostu lewej komory i stosowaniu się do zaleceń lekarza, choroba może przybrać łagodny przebieg: niewydolność serca będzie miała przewlekły przebieg bez oznak progresji. Choć nadzieja na taki wynik jest niewielka.
Jeśli chodzi o nabytą postać fibroelastozy serca, szybko staje się ona przewlekła i stopniowo postępuje. Leki mogą spowolnić proces, ale nie zatrzymać go.
Fibroelastoza płucna, niezależnie od czasu pojawienia się zmian w miąższu i błonach narządu po okresie światła, zaczyna postępować szybko i faktycznie zabija człowieka w ciągu kilku lat, powodując ciężką niewydolność oddechową. Smutne jest to, że skuteczne metody leczenia tej choroby nie zostały jeszcze opracowane. [ 7 ]
Diagnostyka fibroelastoza
Fibroelastoza endomiokardialna, której objawy wykrywa się w większości przypadków we wczesnym wieku, jest chorobą wrodzoną. Jeśli wykluczymy te rzadkie przypadki, gdy choroba zaczęła się rozwijać w późnym dzieciństwie i wieku dorosłym jako powikłanie urazów i chorób somatycznych, możliwe jest rozpoznanie patologii w okresie prenatalnym, tj. przed urodzeniem dziecka.
Lekarze uważają, że zmiany patologiczne w tkankach wsierdzia, zmiany kształtu serca płodu i niektóre cechy jego funkcjonowania, charakterystyczne dla fibroelastozy, można stwierdzić już w 14. tygodniu ciąży. Jest to jednak okres dość krótki i nie można wykluczyć, że choroba ujawni się nieco później, bliżej trzeciego trymestru ciąży, a niekiedy na kilka miesięcy przed porodem. Dlatego też, monitorując kobiety w ciąży, zaleca się przeprowadzanie klinicznych badań ultrasonograficznych serca płodu w odstępach kilku tygodni.
Po jakich objawach lekarze mogą podejrzewać chorobę podczas kolejnego badania USG? Wiele zależy od postaci choroby. Najczęściej fibroelastozę diagnozuje się w okolicy lewej komory, ale struktura ta nie zawsze jest powiększona. Rozszerzoną postać choroby z powiększoną lewą komorą serca łatwo określić podczas badania USG po kulistym kształcie serca, którego wierzchołek jest reprezentowany przez lewą komorę, ogólnym zwiększeniu rozmiarów narządu i uwypukleniu przegrody międzykomorowej w kierunku prawej komory. Ale głównym objawem fibroelastozy jest pogrubienie wsierdzia, a także przegród serca z charakterystycznym wzrostem echogeniczności tych struktur, co określa się za pomocą konkretnego badania USG.
Badanie przeprowadza się przy użyciu specjalistycznego sprzętu ultrasonograficznego z programami kardiologicznymi. Echokardiografia płodu nie szkodzi matce ani nienarodzonemu dziecku, ale pozwala nie tylko wykryć zmiany anatomiczne w sercu, ale także określić stan naczyń wieńcowych, obecność w nich skrzepów krwi i zmiany grubości błon serca.
Badanie echokardiograficzne płodu zaleca się nie tylko w przypadku występowania odchyleń w odczytach USG, ale również w przypadku infekcji matki (zwłaszcza wirusowej), przyjmowania silnych leków, predyspozycji dziedzicznych, występowania zaburzeń metabolicznych, a także wrodzonych patologii serca u starszych dzieci.
Echokardiografia płodowa może również wykryć inne wrodzone formy fibroelastozy. Na przykład fibroelastozę prawej komory, szeroko rozpowszechniony proces z jednoczesnym uszkodzeniem lewej komory i sąsiednich struktur: prawej komory, zastawek serca, przedsionków, mieszane formy fibroelastozy, fibroelastozę endomiokardialną z pogrubieniem wewnętrznej wyściółki komór i zaangażowaniem części mięśnia sercowego w proces patologiczny (zwykle w połączeniu z zakrzepicą ściany).
Włókniakoelastoza wsierdzia wykryta w wieku prenatalnym ma bardzo złe rokowanie, dlatego lekarze zalecają w tym przypadku przerwanie ciąży. Możliwość błędnej diagnozy wyklucza ponowne badanie USG serca płodu, które wykonuje się 4 tygodnie po pierwszym badaniu, które ujawniło patologię. Oczywiste jest, że ostateczna decyzja o przerwaniu lub utrzymaniu ciąży należy do rodziców, ale muszą oni zdawać sobie sprawę, na jaki rodzaj życia skazują dziecko.
Fibroelastoza wsierdziowa nie zawsze jest wykrywana w czasie ciąży, zwłaszcza biorąc pod uwagę fakt, że nie wszystkie przyszłe matki rejestrują się w poradni zdrowia kobiecego i poddają profilaktycznej diagnostyce ultrasonograficznej. Choroba dziecka w jej łonie praktycznie nie ma wpływu na stan kobiety ciężarnej, więc urodzenie chorego dziecka często staje się niemiłą niespodzianką.
W niektórych przypadkach zarówno rodzice, jak i lekarze dowiadują się o chorobie dziecka kilka miesięcy po jego narodzinach. W takim przypadku laboratoryjne badania krwi mogą nie wykazać niczego, poza wzrostem stężenia sodu (hipernatremia). Jednak ich wyniki będą przydatne w przeprowadzeniu diagnostyki różnicowej w celu wykluczenia chorób zapalnych.
Istnieje jeszcze nadzieja na diagnostykę instrumentalną. Standardowe badanie serca (EKG) nie jest szczególnie miarodajne w przypadku fibroelastozy. Pomaga ono zidentyfikować zaburzenia w sercu i przewodnictwie elektrycznym mięśnia sercowego, ale nie określa przyczyn takich zaburzeń. Tak więc zmiana napięcia EKG (w młodszym wieku jest zwykle zaniżona, w starszym - wręcz przeciwnie, nadmiernie wysoka) wskazuje na kardiomiopatię, która może być związana nie tylko z patologiami serca, ale także z zaburzeniami metabolicznymi. Tachykardia jest objawem chorób serca. A jeśli obie komory serca są dotknięte, kardiogram może ogólnie wydawać się prawidłowy. [ 8 ]
Tomografia komputerowa (TK) jest doskonałym, nieinwazyjnym narzędziem do wykrywania zwapnień układu sercowo-naczyniowego i wykluczania zapalenia osierdzia.[ 9 ]
Obrazowanie metodą rezonansu magnetycznego (MRI) może być przydatne w wykrywaniu fibroelastozy, ponieważ biopsja jest inwazyjna. Hipointensywna obwódka w sekwencji perfuzji mięśnia sercowego i hiperintensywna obwódka w sekwencji opóźnionego wzmocnienia sugerują fibroelastozę.[ 10 ]
Nie oznacza to jednak, że należy zaniechać tych badań, gdyż pozwalają one określić charakter pracy serca i stopień rozwoju niewydolności serca.
Gdy pojawią się objawy niewydolności serca i pacjent zgłosi się z tym do lekarza, pacjentowi przepisuje się również: prześwietlenie klatki piersiowej, tomografię komputerową lub rezonans magnetyczny serca, echokardiografię (EchoCG). W wątpliwych przypadkach konieczne jest skorzystanie z biopsji tkanki serca z późniejszym badaniem histologicznym. Diagnoza jest bardzo poważna, dlatego wymaga takiego samego podejścia do diagnozy, chociaż leczenie nie różni się zbytnio od terapii objawowej choroby wieńcowej i niewydolności serca.
Ale nawet tak skrupulatne badanie nie będzie przydatne, jeśli jego wyniki nie zostaną wykorzystane w diagnostyce różnicowej. Wyniki EKG mogą być wykorzystane do odróżnienia ostrej fibroelastozy od idiopatycznego zapalenia mięśnia sercowego, wysiękowego zapalenia osierdzia, zwężenia aorty. Jednocześnie badania laboratoryjne nie wykażą oznak stanu zapalnego (leukocytozy, podwyższonego OB itp.), a pomiary temperatury nie wykażą hipertermii.
Analiza tonów i szmerów serca, zmian wielkości przedsionków oraz badanie wywiadu pozwalają odróżnić fibroelastozę wsierdzia od izolowanej niedomykalności zastawki mitralnej i wady zastawki mitralnej.
Analiza danych anamnestycznych jest przydatna w odróżnianiu fibroelastozy od serca i zwężenia aorty. W przypadku zwężenia aorty warto również zwrócić uwagę na zachowanie rytmu zatokowego i brak zakrzepicy. Zaburzenia rytmu serca i odkładanie się skrzepu nie są obserwowane również w wysiękowym zapaleniu osierdzia, ale choroba objawia się wzrostem temperatury i gorączką.
Największą trudnością jest różnicowanie fibroelastozy wsierdzia i kardiomiopatii zastoinowej. W tym przypadku fibroelastoza, chociaż w większości przypadków nie towarzyszy jej wyraźne zaburzenie przewodzenia serca, ma mniej korzystne rokowanie w leczeniu.
W przypadku patologii łączonych należy zwrócić uwagę na wszelkie odchylenia ujawnione podczas tomografii lub USG serca, ponieważ wady wrodzone znacznie komplikują przebieg fibroelastozy. Jeśli w okresie wewnątrzmacicznym zostanie wykryta łączona fibroelastoza wsierdzia, niewskazane jest podtrzymywanie ciąży. Znacznie bardziej humanitarne jest jej przerwanie.
Diagnostyka fibroelastozy płucnej
Diagnoza fibroelastozy płucnej wymaga również pewnej wiedzy i umiejętności od lekarza. Faktem jest, że objawy choroby są dość niejednorodne. Z jednej strony wskazują na zastoinowe choroby płuc (bezproduktywny kaszel, duszność), a z drugiej strony mogą być również manifestacją patologii serca. Dlatego diagnoza choroby nie może ograniczać się do stwierdzenia jedynie objawów i osłuchiwania.
Badania krwi pacjenta pomagają wykluczyć choroby zapalne płuc, ale nie dostarczają informacji o ilościowych i jakościowych zmianach w tkankach. Obecność objawów eozynofilii pomaga odróżnić chorobę od zwłóknienia płuc, które ma podobne objawy, ale nie wyklucza ani nie potwierdza faktu fibroelastozy.
Za bardziej orientacyjne uważa się badania instrumentalne: prześwietlenie klatki piersiowej oraz tomografię komputerową narządów oddechowych, a także analizy czynnościowe, polegające na określeniu objętości oddechowej, pojemności życiowej płuc i ciśnienia w narządzie.
W przypadku fibroelastozy płucnej warto zwrócić uwagę na zmniejszenie funkcji oddychania zewnętrznego, mierzone podczas spirometrii. Zmniejszenie aktywnych jam pęcherzykowych znacząco wpływa na pojemność życiową płuc (VCL), a pogrubienie ścian struktur wewnętrznych wpływa na pojemność dyfuzyjną narządu (DCL), która zapewnia funkcje wentylacji i wymiany gazowej (w uproszczeniu pochłanianie dwutlenku węgla z krwi i oddawanie tlenu).
Charakterystycznymi objawami pleurorenchymalnej fibroelastozy są: połączenie ograniczonego przepływu powietrza do płuc (niedrożność) i upośledzenia rozprężania płuc podczas wdechu (ograniczenie), pogorszenie zewnętrznej funkcji oddechowej, umiarkowane nadciśnienie płucne (zwiększone ciśnienie w płucach), rozpoznawane u połowy chorych.
Biopsja tkanki płucnej wykazuje charakterystyczne zmiany w wewnętrznej strukturze narządu. Należą do nich: włóknienie opłucnej i miąższu w połączeniu z elastozą ścian pęcherzyków płucnych, gromadzenie się limfocytów w obszarze zbitych przegród pęcherzykowych, nietypowa dla nich transformacja fibroblastów w tkankę mięśniową oraz obecność płynu obrzękowego.
Tomografia ukazuje uszkodzenia płuc w górnych odcinkach w postaci ognisk zagęszczenia opłucnej i zmian strukturalnych w miąższu. Powiększona tkanka łączna płuc przypomina kolorem i właściwościami tkankę mięśniową, ale objętość płuc zmniejsza się. W miąższu znajdują się dość duże jamy zawierające powietrze (cysty). Charakterystyczne jest nieodwracalne ogniskowe (lub rozproszone) rozszerzenie oskrzeli i oskrzelików (rozstrzenie oskrzeli z trakcji) oraz niskie położenie kopuły przepony.
Badania radiologiczne ujawniają obszary „szkła matowego” i „płuca plastra miodu” u wielu pacjentów, co wskazuje na nierównomierną wentylację płuc z powodu obecności ognisk zagęszczenia tkanek. Około połowa pacjentów ma powiększone węzły chłonne i wątrobę.
Włóknistoelastoza płucna powinna być różnicowana z włóknieniem wywołanym zakażeniem pasożytniczym i towarzyszącą eozynofilią, wsierdziową fibroelastozą, chorobami płuc przebiegającymi z upośledzoną wentylacją i obrazem „płuca plastra miodu”, chorobą autoimmunologiczną histicotitis X (jedna z postaci tej patologii z uszkodzeniem płuc nazywana jest chorobą Handa-Schüllera-Christiana), objawami sarkoidozy i gruźlicy płuc.
Leczenie fibroelastoza
Fibroelastoza, bez względu na to, gdzie się znajduje, jest uważana za chorobę niebezpieczną i praktycznie nieuleczalną. Zmian patologicznych w opłucnej i miąższu płucnym nie da się cofnąć za pomocą leków. A nawet stosowanie hormonalnych leków przeciwzapalnych (kortykosteroidów) w połączeniu z lekami rozszerzającymi oskrzela nie daje pożądanego rezultatu. Leki rozszerzające oskrzela pomagają nieco złagodzić stan pacjenta, łagodząc zespół obturacyjny, ale nie wpływają na procesy zachodzące w płucach, dlatego można je stosować jedynie jako terapię wspomagającą.
Leczenie chirurgiczne fibroelastozy płuc jest również nieskuteczne. Jedyną operacją, która mogłaby zmienić sytuację, jest przeszczep narządu od dawcy. Ale przeszczep płuc, niestety, ma równie niekorzystne rokowanie. [ 11 ]
Według zagranicznych naukowców fibroelastozę można również uznać za jedno z częstych powikłań przeszczepu komórek macierzystych płuc lub szpiku kostnego. W obu przypadkach zmiany zachodzą we włóknach tkanki łącznej płuc, wpływając na funkcję oddychania zewnętrznego.
Choroba postępuje bez leczenia (a skutecznego leczenia obecnie brakuje), a około 40% pacjentów umiera z powodu niewydolności oddechowej w ciągu 1,5-2 lat. Oczekiwana długość życia tych, którzy pozostają, jest również poważnie ograniczona (do 10-20 lat), podobnie jak ich zdolność do pracy. Osoba staje się niepełnosprawna.
Fibroelastoza serca jest również uważana za medycznie nieuleczalną chorobę, zwłaszcza jeśli jest wrodzoną patologią. Zazwyczaj dzieci nie dożywają 2 lat. Można je uratować tylko poprzez przeszczep serca, który sam w sobie jest trudną operacją o wysokim stopniu ryzyka i nieprzewidywalnych konsekwencjach, szczególnie w tak młodym wieku.
U niektórych niemowląt wrodzone wady serca można korygować chirurgicznie, aby nie pogarszały stanu chorego dziecka. W przypadku zwężenia tętnicy zakłada się rozszerzacz naczyniowy - shunt (pomostowanie aortalno-wieńcowe). W przypadku rozszerzenia lewej komory serca szybko przywraca się jej kształt. Ale nawet taka operacja nie daje gwarancji, że dziecko obejdzie się bez przeszczepu. Około 20-25% niemowląt przeżywa, a cierpią na niewydolność serca przez całe życie, czyli nie są uważane za zdrowe.
Jeśli choroba jest nabyta, warto walczyć o życie dziecka za pomocą leków. Ważne jest jednak, aby zrozumieć, że im wcześniej choroba się ujawni, tym trudniej będzie z nią walczyć.
Leczenie farmakologiczne ma na celu zwalczanie i zapobieganie zaostrzeniom niewydolności serca. Pacjentom przepisuje się następujące leki kardiologiczne:
- inhibitory konwertazy angiotensyny (ACE), które wpływają na ciśnienie krwi i utrzymują je w granicach normy (kaptopril, enalapryl, benazepril itp.),
- beta-blokery stosowane w leczeniu zaburzeń rytmu serca, nadciśnienia tętniczego i zapobieganiu zawałowi mięśnia sercowego (anaprylina, bisoprolol, metoprolol),
- glikozydy nasercowe, które stosowane przez dłuższy czas nie tylko wspomagają pracę serca (zwiększają zawartość potasu w kardiomiocytach i poprawiają przewodnictwo mięśnia sercowego), ale także są w stanie w pewnym stopniu zmniejszyć stopień pogrubienia wsierdzia (digoksyna, gitoksyna, strofantyna),
- leki moczopędne oszczędzające potas (spironolakton, veroshpiron, decriz), zapobiegające obrzękom tkanek,
- leczenie przeciwzakrzepowe przy użyciu leków przeciwzakrzepowych (cardiomagnyl, magnicor), zapobiegające tworzeniu się zakrzepów krwi i zaburzeniom krążenia w naczyniach wieńcowych.
W przypadku wrodzonej postaci fibroelastozy wsierdzia leczenie wspomagające nie sprzyja wyzdrowieniu, ale zmniejsza ryzyko zgonu z powodu niewydolności serca lub zatorowości o 70–75%. [ 12 ]
Leki
Jak widać, leczenie fibroelastozy wsierdzia praktycznie niczym nie różni się od leczenia niewydolności serca. W obu przypadkach kardiolodzy biorą pod uwagę ciężkość kardiopatii. Przepisywanie leków jest ściśle indywidualne, biorąc pod uwagę wiek pacjenta, choroby współistniejące, postać i stopień niewydolności serca.
W leczeniu nabytej fibroelastozy wsierdzia stosuje się leki z 5 grup. Rozważmy po jednym leku z każdej grupy.
„Enalapril” to lek z grupy inhibitorów ACE, produkowany w postaci tabletek o różnych dawkach. Lek zwiększa przepływ wieńcowy, rozszerza tętnice, obniża ciśnienie krwi bez wpływu na krążenie mózgowe, spowalnia i zmniejsza rozrost lewej komory serca. Lek poprawia ukrwienie mięśnia sercowego, zmniejszając skutki niedokrwienia, nieznacznie zmniejsza krzepliwość krwi, zapobiegając tworzeniu się skrzepów, ma lekkie działanie moczopędne.
W przypadku niewydolności serca lek przepisuje się na okres dłuższy niż sześć miesięcy lub na stałe. Lek zaczyna się od dawki minimalnej (2,5 mg), stopniowo zwiększając ją o 2,5–5 mg co 3–4 dni. Stała dawka to taka, która jest dobrze tolerowana przez pacjenta i utrzymuje ciśnienie krwi w granicach normy.
Maksymalna dawka dzienna wynosi 40 mg. Można ją przyjąć jednorazowo lub podzielić na 2 dawki.
Jeśli ciśnienie krwi jest poniżej normy, dawkę stopniowo zmniejsza się. Leczenia enalaprylem nie należy przerywać nagle. Zaleca się przyjmowanie dawki podtrzymującej 5 mg na dobę.
Lek jest przeznaczony do leczenia pacjentów dorosłych, ale może być również przepisywany dziecku (bezpieczeństwo nie zostało oficjalnie potwierdzone, ale w przypadku fibroelastozy stawką jest życie małego pacjenta, więc bierze się pod uwagę współczynnik ryzyka). Inhibitor ACE nie jest przepisywany pacjentom z nietolerancją składników leku, z porfirią, w ciąży i w okresie karmienia piersią. Jeśli pacjent miał wcześniej obrzęk Quinckego podczas przyjmowania jakichkolwiek leków z tej grupy, enalapril jest zabroniony.
Należy zachować ostrożność przepisując lek pacjentom ze współistniejącymi patologiami: ciężkimi chorobami nerek i wątroby, hiperkaliemią, hiperaldosteronizmem, zwężeniem zastawki aorty lub zastawki mitralnej, układowymi patologiami tkanki łącznej, niedokrwieniem serca, chorobami mózgu, cukrzycą.
Podczas leczenia lekiem nie należy przyjmować konwencjonalnych leków moczopędnych, aby uniknąć odwodnienia i silnego działania hipotensyjnego. Jednoczesne stosowanie z lekami moczopędnymi oszczędzającymi potas wymaga dostosowania dawki, ponieważ istnieje duże ryzyko hiperkaliemii, która z kolei wywołuje arytmię serca, drgawki, zmniejszenie napięcia mięśni, zwiększone osłabienie itp.
Lek „Enalapril” jest zazwyczaj dobrze tolerowany, ale u niektórych pacjentów mogą wystąpić działania niepożądane. Najczęstsze to: silne obniżenie ciśnienia krwi aż do omdlenia, bóle głowy i zawroty głowy, zaburzenia snu, zwiększone zmęczenie, odwracalna utrata równowagi, słuchu i wzroku, pojawienie się szumów usznych, duszność, kaszel bez wydzielania plwociny, zmiany w składzie krwi i moczu, zwykle wskazujące na nieprawidłowe funkcjonowanie wątroby i nerek. Możliwe: wypadanie włosów, zmniejszenie popędu seksualnego, objawy „uderzeń gorąca” (uczucie gorąca i kołatania serca, przekrwienie skóry twarzy itp.).
„Bisoprolol” to beta-bloker o selektywnym działaniu, który ma działanie hipotensyjne i przeciw niedokrwieniu, pomaga zwalczać objawy tachykardii i arytmii. Lek budżetowy w postaci tabletek, zapobiegający postępowi niewydolności serca w fibroelastozie wsierdzia. [ 13 ]
Podobnie jak wiele innych leków przepisywanych na chorobę wieńcową i CHF, Bisoprolol przepisywany jest na długi czas. Zaleca się przyjmowanie go rano przed lub w trakcie posiłków.
Jeśli chodzi o zalecane dawki, są one dobierane indywidualnie w zależności od odczytów ciśnienia krwi i leków przepisywanych równolegle z tym lekiem. Średnio dawka jednorazowa (również dzienna) wynosi 5-10 mg, ale przy niewielkim wzroście ciśnienia można ją zmniejszyć do 2,5 mg. Maksymalna dawka, jaką można przepisać pacjentowi z prawidłowo funkcjonującymi nerkami, wynosi 20 mg, ale tylko przy stale wysokim ciśnieniu krwi.
Zwiększenie wskazanych dawek jest możliwe tylko za zgodą lekarza. Jednak w przypadku poważnych chorób wątroby i nerek za maksymalną dopuszczalną dawkę uważa się 10 mg.
W kompleksowym leczeniu niewydolności serca na tle dysfunkcji lewej komory, która najczęściej występuje przy fibroelastozie, skuteczną dawkę dobiera się stopniowo zwiększając dawkę o 1,25 mg. W tym przypadku zaczynają od minimalnej możliwej dawki (1,25 mg). Dawkę zwiększa się w odstępach 1 tygodnia.
Gdy dawka osiągnie 5 mg, odstęp zwiększa się do 28 dni. Po 4 tygodniach dawkę zwiększa się o 2,5 mg. Przestrzegając tego odstępu i normy, osiąga się 10 mg, które pacjent będzie musiał przyjmować przez długi czas lub stale.
Jeśli taka dawka jest źle tolerowana, jest ona stopniowo zmniejszana do poziomu komfortowego. Zakończenie leczenia beta-blokerem również nie powinno być nagłe.
Leku nie należy przepisywać w przypadku nadwrażliwości na substancje czynne i pomocnicze leku, ostrej i niewyrównanej niewydolności serca, wstrząsu kardiogennego, bloku przedsionkowo-komorowego II-III stopnia, bradykardii, trwale niskiego ciśnienia tętniczego i niektórych innych patologii serca, ciężkiej astmy oskrzelowej, niedrożności oskrzeli, ciężkich zaburzeń krążenia obwodowego, kwasicy metabolicznej.
Należy zachować ostrożność przy przepisywaniu złożonego leczenia. Dlatego nie zaleca się łączenia bisoprololu z niektórymi lekami przeciwarytmicznymi (chinidyna, lidokaina, fenytoina itp.), antagonistami wapnia i ośrodkowymi lekami hipotensyjnymi.
Nieprzyjemne objawy i zaburzenia, które mogą wystąpić podczas leczenia bisoprololem: zwiększone zmęczenie, bóle głowy, uderzenia gorąca, zaburzenia snu, spadek ciśnienia krwi i zawroty głowy przy wstawaniu z łóżka, utrata słuchu, objawy żołądkowo-jelitowe, zaburzenia czynności wątroby i nerek, zmniejszona potencja, osłabienie mięśni i skurcze. Czasami pacjenci skarżą się na zaburzenia krążenia obwodowego, co objawia się spadkiem temperatury lub drętwieniem kończyn, zwłaszcza palców rąk i nóg.
W przypadku współistnienia chorób układu oskrzelowo-płucnego, nerek, wątroby oraz cukrzycy ryzyko wystąpienia działań niepożądanych jest większe, co wskazuje na zaostrzenie choroby.
„Digoksyna” to popularny tani glikozyd nasercowy na bazie naparstnicy, który jest wydawany wyłącznie na receptę (w tabletkach) i powinien być stosowany pod jego nadzorem. Leczenie iniekcyjne przeprowadza się w warunkach szpitalnych podczas zaostrzenia choroby niedokrwiennej serca i CHF, tabletki przepisuje się na bieżąco w minimalnie skutecznych dawkach, ponieważ lek ma działanie toksyczne i narkotyczne.
Działanie terapeutyczne polega na zmianie siły i amplitudy skurczów mięśnia sercowego (nadaje sercu energię, wspomaga je w stanach niedokrwiennych). Lek ma również działanie rozszerzające naczynia krwionośne (zmniejsza przekrwienie) i częściowo moczopędne, co pomaga złagodzić obrzęki i zmniejszyć nasilenie niewydolności oddechowej, objawiającej się dusznością.
Niebezpieczeństwo związane z digoksyną i innymi glikozydami nasercowymi polega na tym, że w przypadku przedawkowania mogą wywołać arytmię serca spowodowaną zwiększoną pobudliwością mięśnia sercowego.
W przypadku zaostrzenia CHF lek przepisuje się w formie zastrzyków, dobierając indywidualną dawkę biorąc pod uwagę ciężkość stanu i wiek pacjenta. Gdy stan się ustabilizuje, przechodzi się na tabletki.
Zwykle standardowa pojedyncza dawka leku wynosi 0,25 mg. Częstotliwość podawania może się wahać od 1 do 5 razy dziennie w równych odstępach czasu. W ostrej fazie CHF dawka dobowa może osiągnąć 1,25 mg, gdy stan ustabilizuje się na stałe, konieczne jest przyjmowanie dawki podtrzymującej 0,25 (rzadziej 0,5) mg na dobę.
Przy przepisywaniu leku dzieciom bierze się pod uwagę masę ciała pacjenta. Skuteczna i bezpieczna dawka wynosi 0,05-0,08 mg na kg masy ciała. Lek nie jest jednak przepisywany stale, ale przez 1-7 dni.
Dawkowanie glikozydów nasercowych powinno być przepisane przez lekarza, biorąc pod uwagę stan i wiek pacjenta. Jednocześnie bardzo niebezpieczne jest samodzielne dostosowywanie dawek lub przyjmowanie 2 leków o takim działaniu w tym samym czasie.
„Digoksyna” nie jest przepisywana na niestabilną dusznicę bolesną, ciężkie zaburzenia rytmu serca, blok przedsionkowo-komorowy stopnia 2–3, tamponadę serca, zespół Adamsa-Stokesa-Morgagniego, izolowane zwężenie zastawki dwupłatkowej i zwężenie aorty, wrodzoną anomalię serca zwaną zespołem Wolffa-Parkinsona-White'a, kardiomiopatię przerostową z zaporą, zapalenie mięśnia sercowego, okołosercowe i mięśnia sercowego, tętniaka aorty piersiowej, hiperkalcemię, hipokaliemię i niektóre inne patologie. Lista przeciwwskazań jest dość długa i obejmuje zespoły o wielu objawach, dlatego decyzję o możliwości stosowania tego leku może podjąć wyłącznie specjalista.
Digoksyna ma również działania niepożądane. Należą do nich zaburzenia rytmu serca (w wyniku źle dobranej dawki i przedawkowania), utrata apetytu, nudności (często z wymiotami), zaburzenia jelitowe, silne osłabienie i duże zmęczenie, bóle głowy, pojawienie się „muszek” przed oczami, spadek poziomu płytek krwi i zaburzenia krzepnięcia krwi, reakcje alergiczne. Najczęściej pojawienie się tych i innych objawów wiąże się z przyjmowaniem dużych dawek leku, rzadziej z długotrwałą terapią.
„Spironolakton” jest antagonistą mineralokortykoidów. Ma działanie moczopędne, wspomagając wydalanie sodu, chloru i wody, ale zatrzymując potas, który jest niezbędny do prawidłowego funkcjonowania serca, ponieważ jego funkcja przewodząca opiera się głównie na tym pierwiastku. Pomaga łagodzić obrzęki. Jest stosowany jako środek wspomagający w zastoinowej niewydolności serca.
W przypadku CHF lek przepisuje się w zależności od fazy choroby. W przypadku zaostrzenia lek można przepisać zarówno w postaci zastrzyków, jak i tabletek w dawce 50-100 mg na dobę. Gdy stan się ustabilizuje, przepisuje się dawkę podtrzymującą 25-50 mg przez długi czas. Jeśli równowaga potasu i sodu zostanie zaburzona w kierunku zmniejszenia tego pierwszego, dawkę można zwiększyć, aż do ustalenia się prawidłowego stężenia pierwiastków śladowych.
W pediatrii skuteczną dawkę oblicza się na podstawie stosunku 1–3 mg spironolaktonu na kilogram masy ciała pacjenta.
Jak widać, także i w tym przypadku dobór zalecanej dawki jest kwestią indywidualną, podobnie jak ma to miejsce w przypadku przepisywania wielu innych leków stosowanych w kardiologii.
Przeciwwskazaniami do stosowania leku moczopędnego mogą być: nadmiar potasu lub niski poziom sodu w organizmie, patologia związana z brakiem oddawania moczu (bezmocz), ciężka choroba nerek z upośledzoną czynnością. Lek nie jest przepisywany kobietom w ciąży i karmiącym piersią, a także tym, którzy mają nietolerancję składników leku.
Należy zachować ostrożność stosując lek u pacjentów z blokiem przedsionkowo-komorowym (może dojść do jego pogorszenia), nadmiarem wapnia (hiperkalcemią), kwasicą metaboliczną, cukrzycą, nieregularnymi miesiączkami i chorobami wątroby.
Przyjmowanie leku może powodować bóle głowy, senność, utratę równowagi i koordynacji ruchów (ataksja), powiększenie gruczołów piersiowych u mężczyzn (ginekomastia) i impotencję, zmiany w charakterze menstruacji, szorstkość głosu i nadmierny wzrost włosów u kobiet (hirsutyzm), ból w nadbrzuszu i zaburzenia żołądkowo-jelitowe, kolkę jelitową, dysfunkcję nerek i zaburzenia równowagi mineralnej. Możliwe są reakcje skórne i alergiczne.
Działania niepożądane są zwykle obserwowane, gdy wymagana dawka zostanie przekroczona. Obrzęk może wystąpić, gdy dawka jest niewystarczająca.
„Magnicor” to lek zapobiegający tworzeniu się skrzepów krwi, oparty na kwasie acetylosalicylowym i wodorotlenku magnezu. Jeden ze skutecznych środków terapii przeciwzakrzepowej przepisywany w przypadku niewydolności serca. Ma działanie przeciwbólowe, przeciwzapalne, przeciwpłytkowe, wpływa na funkcję oddechową. Wodorotlenek magnezu zmniejsza negatywny wpływ kwasu acetylosalicylowego na błonę śluzową przewodu pokarmowego.
W przypadku fibroelastozy endomiokardialnej lek przepisuje się w celach profilaktycznych, dlatego stosuje się minimalną dawkę skuteczną - 75 mg, co odpowiada 1 tabletce. W przypadku niedokrwienia serca z powodu tworzenia się skrzepu i późniejszego zwężenia światła naczyń wieńcowych dawka początkowa wynosi 2 tabletki, a dawka podtrzymująca odpowiada dawce profilaktycznej.
Przekroczenie zalecanej dawki znacznie zwiększa ryzyko wystąpienia trudnego do zatamowania krwawienia.
Dawkowanie wskazane jest dla pacjentów dorosłych ze względu na fakt, iż lek zawiera kwas acetylosalicylowy, którego stosowanie u osób poniżej 15 roku życia może mieć poważne konsekwencje.
Leku nie przepisuje się pacjentom w wieku dziecięcym i wczesnej adolescencji, w przypadku nietolerancji kwasu acetylosalicylowego i innych składników leku, astmy „aspirynowej” (w wywiadzie), ostrego nadżerkowego zapalenia błony śluzowej żołądka, choroby wrzodowej żołądka, skazy krwotocznej, ciężkich chorób wątroby i nerek, w przypadku ciężkiej niewyrównanej niewydolności serca.
W czasie ciąży Magnicor jest przepisywany tylko w przypadkach skrajnej konieczności i tylko w I-II trymestrze, biorąc pod uwagę możliwy negatywny wpływ na płód i przebieg ciąży. W III trymestrze ciąży takie leczenie jest niepożądane, ponieważ przyczynia się do zmniejszenia kurczliwości macicy (przedłużający się poród) i może powodować poważne krwawienie. Płód może mieć nadciśnienie płucne i dysfunkcję nerek.
Do skutków ubocznych leku należą objawy ze strony przewodu pokarmowego (niestrawność, bóle nadbrzusza i brzucha, pewne ryzyko krwawienia z żołądka z rozwojem niedokrwistości z niedoboru żelaza). Na tle przyjmowania leku możliwe są krwawienia z nosa, dziąseł i narządów układu moczowego,
Przedawkowanie może powodować zawroty głowy, omdlenia i dzwonienie w uszach. Reakcje alergiczne nie są rzadkie, szczególnie w kontekście nadwrażliwości na salicylany. Jednak anafilaksja i niewydolność oddechowa są rzadkimi efektami ubocznymi.
Wybór leków w terapii złożonej i zalecane dawkowanie powinny być ściśle indywidualne. Szczególną ostrożność należy zachować w leczeniu kobiet w ciąży, matek karmiących, dzieci i pacjentów w podeszłym wieku.
Medycyna tradycyjna i homeopatia
Fibroelastoza serca jest poważną i ciężką chorobą o charakterystycznym postępującym przebiegu i praktycznie bez szans na wyleczenie. Oczywiste jest, że skuteczne leczenie takiej choroby środkami ludowymi jest niemożliwe. Tradycyjne receptury medyczne, które w większości sprowadzają się do leczenia ziołami, można stosować wyłącznie jako środek pomocniczy i tylko za zgodą lekarza, aby nie komplikować i tak już złej prognozy.
Jeśli chodzi o środki homeopatyczne, ich stosowanie nie jest zabronione i może być częścią kompleksowego leczenia niewydolności serca. Jednak w tym przypadku mówimy nie tyle o leczeniu, co o zapobieganiu postępowi CHF.
Leki powinien przepisywać doświadczony homeopata, a kwestia możliwości włączenia ich do terapii złożonej leży w gestii lekarza prowadzącego.
Jakie leki homeopatyczne pomagają opóźnić postęp niewydolności serca w fibroelastozie? W ostrej niewydolności serca homeopaci zwracają się o pomoc do następujących leków: Arsenicum album, Antimonium tartaricum, Carbo vegetabilis, Acidum oxalicum. Pomimo podobieństwa wskazań, przy wyborze skutecznego leku lekarze opierają się na zewnętrznych objawach niedokrwienia w postaci sinicy (jej stopniu i częstości występowania) oraz charakterze zespołu bólowego.
W przypadku CHF do terapii podtrzymującej można włączyć: Lachesis i Nayu, Lycopus (we wczesnych stadiach powiększenia serca), Laurocerasus (na duszność spoczynkową), Latrodectus mactans (na patologie zastawkowe), preparaty z głogu (szczególnie przydatne w przypadku uszkodzeń endomiokardialnych).
W przypadku mocnego bicia serca w celu leczenia objawowego mogą zostać przepisane: Spigelia, Glonoinum (na tachykardię), Aurum metallicum (na nadciśnienie).
Aby zmniejszyć nasilenie duszności, pomagają: Grindelia, Spongia i Lahegis. Aby złagodzić ból serca, można przepisać: Cactus, Cereus, Naya, Cuprum, aby złagodzić niepokój na tym tle - Aconitum. W rozwoju astmy sercowej wskazane są: Digitalis, Laurocerasus, Lycopus.
Zapobieganie
Zapobieganie nabytej fibroelastozie serca i płuc polega na zapobieganiu i terminowym leczeniu chorób zakaźnych i zapalnych, zwłaszcza gdy chodzi o uszkodzenia ważnych organów. Skuteczne leczenie choroby podstawowej pomaga zapobiegać niebezpiecznym konsekwencjom, do których należy fibroelastoza. To doskonały powód, aby zadbać o swoje zdrowie i zdrowie przyszłych pokoleń, tzw. praca na rzecz zdrowej przyszłości i długowieczności.
Prognoza
Zmiany tkanki łącznej związane z fibroelastozą serca i płuc są uważane za nieodwracalne. Chociaż niektóre leki mogą nieco zmniejszyć grubość wsierdzia przy długotrwałej terapii, nie gwarantują one wyleczenia. Chociaż stan ten nie zawsze jest śmiertelny, rokowanie jest nadal stosunkowo złe. 4-letni wskaźnik przeżycia wynosi 77%. [ 14 ]
Najgorsze rokowanie, jak już wspomnieliśmy, jest przy wrodzonej postaci fibroelastozy serca, w której objawy niewydolności serca są widoczne już w pierwszych tygodniach i miesiącach życia dziecka. Tylko przeszczep serca może uratować dziecko, co samo w sobie jest operacją ryzykowną w tak wczesnym okresie i musi być wykonane przed ukończeniem 2 roku życia. Takie dzieci zazwyczaj nie żyją dłużej.
Inne operacje pozwalają jedynie uniknąć przedwczesnej śmierci dziecka (i nie zawsze), ale nie mogą całkowicie wyleczyć go z niewydolności serca. Śmierć następuje wraz z dekompensacją i rozwojem niewydolności oddechowej.
Rokowanie w przypadku fibroelastozy płuc zależy od cech choroby. Jeśli objawy rozwijają się szybko, szanse są niezwykle małe. Jeśli choroba postępuje stopniowo, pacjent może przeżyć około 10-20 lat, aż do wystąpienia niewydolności oddechowej z powodu zmian w pęcherzykach płucnych.
Wielu trudnych do leczenia patologii można uniknąć, jeśli podejmie się działania profilaktyczne. W przypadku fibroelastozy serca jest to przede wszystkim zapobieganie tym czynnikom, które mogą wpłynąć na rozwój serca i układu krążenia płodu (z wyjątkiem predyspozycji dziedzicznych i mutacji, wobec których lekarze są bezsilni). Jeśli nie można ich uniknąć, wczesna diagnostyka pomaga wykryć patologię na etapie, gdy możliwe jest przerwanie ciąży, co w tej sytuacji uważa się za humanitarne.

