Miękki chancre
Ostatnia recenzja: 07.06.2024

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
Wenereolodzy często muszą radzić sobie z taką chorobą, jak miękka kancre, która jest chorobą narządów płciowych przenoszonych drogą płciową. Bakteria - czynnik sprawdzający patologię - gdy wchodzi do tkanki miękkiej, powoduje tworzenie otwartej rany, zwanej miękką kancreatą.
Epidemiologia
Soft Chancre jest endemiczny w wielu krajach afrykańskich, azjatyckich i Ameryki Łacińskiej. W Europie i Stanach Zjednoczonych choroba jest znacznie mniej powszechna. Na przykład około dziesięć lat temu amerykańscy diagnostycy odnotowali u pacjentów prawie 30 przypadków miękkiej chancre. Pięć lat temu było tylko piętnaście przypadków.
Co roku wskaźnik zakażeń narządów płciowych na świecie wynosi około dwudziestu milionów przypadków. Pierwsze miejsce na tej liście zajmuje kiła, a następnie opryszczka. Soft Chancre jest zarejestrowany u sześciu milionów pacjentów rocznie. Udział lwa przypisuje się ludności krajów rozwijających się. U około 10% pacjentów miękka kancre znajduje się w połączeniu z wirusem opryszczki pospolitej, zakażeniem kiły i HIV.
Populacja męska częściej stoi w obliczu problemu miękkiego wchłaska: według statystyk jest jedna zarażona kobieta na każdą trzech mężczyzn, którzy zachorują. Średni wiek pacjentów z miękką wchodnim ma trzydzieści lat.
Przyczyny miękki chancre
Soft Chancre (zwany także Chancroid) jest spowodowany przez Haemofilus Ducreyi. Ten patogen został po raz pierwszy zgłoszony w 1887 roku i był aktywnie badany przez następne pięć lat. Nazwy naukowców, którzy badali infekcję, zostały następnie ustalone w nazwie-w przeciwnym razie Bacillus nazywa się Streptobacillus Ducrey-Unna-Petersen. [1]
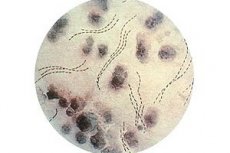
Miękkie patogeny kancrei mają charakterystyczną pozycję w dotkniętym obszarze, ułożonym w rzędach równolegle do siebie. Specjaliści mówią o podobieństwie takich rzędów do „łańcuchów” lub „paczek ryb”. Na samych patykach znajdują się zaokrąglone końcówki, w środkowej części znajduje się nadmierny wyciąg. Średnia długość Bacillus wynosi około 1,8 µm, o grubości 0,5 µm.
Soft Chancre jest najczęściej zainfekowany przez stosunek płciowy z chorą osobą: patogen wchodzi do tkanki za pomocą mikrodamagu lub osiada na błonach śluzowych narządów płciowych.
Bacillus, czynnik sprawczy miękkiej chancre, przetrwa dobrze w niskich temperaturach i jest odporny na chemikalia. Ale w temperaturach powyżej +40 ° C Bacillus umiera.
Osoba jest infekowana miękką wchodnim głównie poprzez kontakt seksualny. W rzadkich przypadkach istnieją inne sposoby zakażenia, na przykład od pracowników służby zdrowia leczących chorych pacjentów lub podczas porodu (infekcja jest przekazywana z matki na dziecko). [2]
Czynniki ryzyka
Dodatkowe czynniki ryzyka to:
- Niemoralny styl życia, częste rozwiązłe stosunek seksualny;
- Uzależnienie od alkoholu i narkotyków;
- Życie homoseksualne;
- Brak edukacji, brak wiedzy na temat higieny i odpowiednia seksualność.
Kolejnym czynnikiem, który może przyczynić się do rozwoju miękkiego kancreu, jest obrzezanie mężczyzn w krajach słabo rozwiniętych, chociaż nie podano jasnych uzasadnionych informacji.
Patogeneza
Główna droga transmisji miękkiego patogenu wchłóżka jest uważana za seksualną. Możliwe jest zarażenie niezależnie od rodzaju stosunku płciowego: Bacillus może rozprzestrzeniać się z osoby na osobę podczas kontaktu narządów płciowych, odbytu i ustnego.
Inne drogi transmisji są mniej powszechne, np. Podczas manipulacji medycznymi itp.
Miękki patogen chancre wchodzi do przestrzeni podskórnej poprzez otwory nabłonkowe - np. Poprzez niewielkie zadrapania, mikrodamaga, uraz skóry, który może wystąpić podczas tego samego kontaktu seksualnego. Po przekroczeniu bariery skóry pachnalus w kształcie pejca tworzy dużą liczbę struktur zapalnych w zaszczepionym obszarze: tworzone są również makrofagi, komórki dendrytyczne i neutrofile polimorficzne. Jednocześnie stymulowane jest wytwarzanie interleukin 6 i 8 z komórek naskórka i skóry. W wyniku takich aktywnych procesów powstaje ropień ogniskowy - rodzaj śródskórnego krostu -. Reakcja zapalna powoduje tworzenie wyładowania płynu wewnątrz jamy wrzodu. W tym płynie w dużych ilościach są obecne patogeny miękkiej w Chancre, więc jest to szczególnie niebezpieczne dla zdrowej osoby, ponieważ może powodować choroby nie tylko podczas stosunku płciowego, ale także w kontakcie „skóry”.
Tworzenie wrzodów typowych dla miękkiej kancreu jest spowodowane toksyną przeztwicową, która wywołuje apoptozę i martwicę komórek szpikowych, komórek nabłonkowych, pierwotnych fibroblastów i keratynocytów. Symptomatologia miękkiej chancre wzrasta ze względu na określone właściwości Bacillus: może uniknąć fagocytozy, która pociąga za sobą powolne gojenie się wczyń. [3]
- Okres inkubacji miękkiej kancre
Większość znanych patologii przenoszonych seksualnie ma swój własny okres inkubacji, a miękki chancre nie jest wyjątkiem. Aby Streptobacillus się objawiał, potrzebuje od trzech do dziesięciu dni (z reguły u mężczyzn istnieje wcześniejsza symptomatologia i u kobiet - późno). W bardzo rzadkich sytuacjach okres ten wydłuża się do jednego miesiąca, ale można go również skrócić do 1-2 dni.
- Ryzyko infekcji poprzez kontakt seksualny z miękkimi kancresami
Szacuje się, że ryzyko zakażenia po stosunku płciowym z chorym partnerem wynosi około 50%, co zależy od stadium choroby, statusu odpornościowego i wielu innych powodów.
Objawy miękki chancre
Możliwe jest łatwe i przystępne opisanie, jak wygląda miękka kancre. Pierwsze znaki zaczynają pojawiać się niemal natychmiast po okresie inkubacji, kiedy czynnik zakaźny zaczyna intensywnie mnożyć. W dotkniętym obszarze pojawia się niewielka krwawa bańka, wyraźnie wyznaczona, gęsta. Po kilku dniach otwiera się bańka, powstaje wrzód, z którego może wyładować niewielka ilość ropnego rozładowania. Wrzód charakteryzuje się zwykle nieregularną konfiguracją, ma średnicę około 10-30 mm. Stopniowo, wraz z pogarszaniem bolesnego procesu, wymiary te rosną nie tylko szerokości, ale także dogłębnie.
Istnieją pewne różnice w symptomatologii choroby, w zależności od płci pacjenta. Soft Chancre u mężczyzn powstaje w postaci małego czerwonawego guzka w obszarze narządów płciowych. Po pewnym czasie powierzchnia rany otwiera się w miejscu guzka - ten proces występuje dość szybko, w ciągu kilku dni. Wadą wadą może pojawiać się w dowolnej części genitaliów, a nawet w mosznie.
Miękka w Chancre u kobiet częściej ma wiele przejawów: kilka czerwonawych guzków pojawia się w obszarze warg warg lub w przestrzeni między nimi, w pobliżu odbytu lub na górnym udzie. Gdy guzy przekształcają się w wrzody, występuje nieprzyjemne uczucie spalania podczas wydalania moczu lub kału.
Objawy charakterystyczne zarówno dla kobiet, jak i mężczyzn:
- Wrzoska wrzodna ma średnią wielkość 10-30 mm, ale w zaniedbanych sytuacjach może osiągnąć 50 mm;
- Wrzód jest miękki po wyczuciu, granice są żółtawo-szare;
- Po lekko naciśnięciu widoczne są małe krople krwi;
- Ból podczas stosunku płciowego;
- W każdym drugim przypadku miękkiego wchłaska odnotowano obrzęk obszaru pachwiny;
- Widoczny wzrost węzłów chłonnych jest szczególnie zauważalny w zaawansowanych przypadkach choroby.
Podczas diagnozy należy wziąć pod uwagę, że kilka infekcji przenoszonych drogą płciową może jednocześnie współistnieć. Na przykład miękka kancre jest często wykrywana w syfilis, zakażenie HIV. W takich sytuacjach symptomatologia jest zawsze szersza i wymaga obowiązkowej laboratoryjnej diagnozy różnicowej.
Soft Chancre jest najczęściej spotykany w tych lokalizacjach na ciele:
- Napletek;
- Groove wieńcowy;
- Frenalum prącia;
- Gąbek cewki moczowej;
- Fossa Navicular;
- Warg warg.
Inne rodzaje lokalizacji, które można nazwać nietypowymi, nie są wykluczone. Wszystko zależy od tego, gdzie przeniknęła infekcja. Czasami w obszarze odbytu znajdują się wrzody i szczeliny. W niektórych pacjentach zdiagnozowano miękką kancreę na wardze, w jamie jamy ustnej (na przykład, jeśli infekcja nastąpiła po doustnym stosunku płciowym). W pracownikach medycznych, którzy wykonywali procedury u pacjentów z miękką wentylacją, wrzodne wrzeczki pojawiły się w obszarze rąk i palców kończyn górnych. [4]
Gradacja
Poprzez obserwacje kliniczne eksperci zidentyfikowali kilka etapów miękkiego rozwoju chancre:
- Etap inkubacji (średnio trwa 3-10 dni, ale mogą istnieć wyjątki).
- Etop-wapularny etap jest początkowym etapem miękkiego wchłaska, który objawia się tworzeniem rumienia - miejsce, które zamienia się w formację guzkową w ciągu około jednego dnia.
- Etap krostania to okres, w którym guzek zamienia się w blister, który otwiera się w ciągu 1-2 dni.
- Etap wrzodu - Po otwarciu pęcherza powstaje wada wulgaryzacyjna, która istnieje przez kilka tygodni.
- Etap uzdrawiania i tworzenia blizny - trwa kilka tygodni, aż blizna powstanie w miejscu uszkodzonej tkanki.
Formularze
Zgodnie z etiologicznym, lokalizacją i innymi znakami, miękki kancre jest podzielony na kilka odmian: [5]
- Typ błonek charakteryzuje się obecnością szarej zielonej płytki plakietowej u zwłoknej podstawy, co tłumaczy mieszanie czynników zakaźnych. Ten rodzaj miękkiej wchodnim charakteryzuje się przedłużonym kursem.
- Typ zężny wynika z obecności flory beztlenowej, a proces chorobowy rozprzestrzenia się na głębokie tkanki, co często powoduje powikłania septyczne.
- Typ w kształcie lejka ma wygląd formacji z obecnością ropnego pręta rany. Najczęściej ten wariant jest zlokalizowany w obszarze bruzdy głowy penisa. Wygląda na to, że ma wiele wspólnego z twardym chancre syfilitycznego, dlatego konieczne jest przeprowadzenie starannej diagnozy różnicowej.
- Typ pęcherzykowy rozwija się, gdy infekcja wchodzi do systemu gruczołu łojowego. Powstaje wiele małych wrzodów o średnicy o średnicy 2-3 mm. Patologia częściej występuje na wargach wargowych i bruzdzie głowicy prącia.
- Mieszany typ jest wynikiem mieszaniny infekcji syfilitycznej i środka sprawczego miękkiego wchłaska. Obraz kliniczny choroby jest charakterystyczny dla dwóch patologii jednocześnie: najpierw powstają oznaki miękkiej chancre, a następnie - trudne. Grutuje się u podstawy wrzadzeństwa, wpływające na pobliskie naczynia limfatyczne.
- Rodzaj serppininozy jest szczególnie długotrwałe i trudne do leczenia.
- Typ fedenowy charakteryzuje się głęboką penetracją infekcji, co może być spowodowane stosowaniem kauteryjnej lub innych problemów w ciele - w szczególności gruźlicy lub uzależnienia od alkoholu.
Komplikacje i konsekwencje
Specjaliści identyfikują szereg powikłań, które mogą rozwinąć się u pacjentów z miękkim kancrerem:
- Zapalenie limfinijnego - zapalenie limfowoliskowe sprowokowane przez miękką w Chancre, gdy patologia wnika do tkanek;
- Zapalenie limfadenowe jest procesem zapalnym w węzłach chłonnych;
- Fimoza jest powikłaniem „męskim” charakteryzującym się deformacją i zwężeniem napletka, co powoduje problemy z odsłanianiem głowy penisa;
- Parafimoza - z kolei powikłanie fimozy, w której głowa penisa jest ściśnięta pierścieniem napletka;
- Miękka gangrena kancrei - proces martwicy i odrzucenia tkanki miękkiej, co może być dodatkowo skomplikowane przez sepsę i zakrzepicę;
- Serinpiosis Chancroid - stopniowy wzrost wielkości miękkiej chancre z tworzeniem tkanki blizny w środkowej części;
- Phagedenic Chancroid jest powikłaniem zężnej miękkiej kancrei, w której powstaje strup i ropne zapalenie w tkankach leżących u podstaw.
Ważne jest, aby zdać sobie sprawę, że niezależne próby zdiagnozowania i leczenia miękkiego kancra, chancroid są wyjątkowo niepożądane i mogą prowadzić do poważnych, a nawet ostrych negatywnych konsekwencji. Dlatego nie powinieneś podejmować ryzyka i lepiej jest natychmiast - i jak najwcześniej - szukać pomocy medycznej od profesjonalisty.
Diagnostyka miękki chancre
Procedury diagnostyczne dla miękkiej wchłogu są wykonywane w etapach:
- Zbieranie danych anamnestycznych (szybkość rozwoju choroby, pierwsze znaki, osobliwości życia seksualnego itp.).
- Badanie skóry, narządów płciowych pacjenta.
- Testy laboratoryjne: OAC (w miękkim kancreu znajduje się podwyższony poziom immunocytów, przyspieszony COE), biochemia (białko zapalne), rozmaz dla mikroflory, wykonywanie sadzenia i reakcje serologiczne.
Wymarek do flory jest pobierany bezpośrednio z dotkniętego obszaru, który może być wadą owadową lub erozyjną, grudką itp. Materiał jest nakładany na szklany panelu i poddawany do badania mikroskopem. W niektórych przypadkach wymagane jest wstępne barwienie przygotowania do poprawy identyfikacji infekcji.
Siemianie jest konieczne do ostatecznej diagnozy, zwłaszcza jeśli istnieją wątpliwości, a także do określania wrażliwości na terapię antybiotykową. Część patologicznego rozładowania od zakaźnego ostrości jest stosowana do pożywki umieszczonej w specjalnej płycie laboratoryjnej. Takie medium zapewnia najbardziej optymalne warunki rozwoju patogenu, więc kolonie bakteryjne zaczną na nim rosnąć. W tym samym pojemniku leki przeciwbakteryjne w celu określenia tożsamości zakażenia i wyjaśnienia diagnozy. Leki, które będą miały maksymalny destrukcyjny wpływ na patogen, zostaną zalecane jako główne leki.
Reakcja serologiczna jest techniką określania chorób zakaźnych, która może istnieć w dwóch wariantach:
- Określenie przeciwciał we krwi pacjenta. Kiedy czynnik zakaźny wchodzi do ciała, obrona immunologiczna jest uruchamiana, dzięki temu, które przeciwciała są wytwarzane, mające na celu zniszczenie zagranicznego agenta. Jeśli we krwi występują przeciwciała - to jest infekcja.
- Wykrywanie antygenu. Istotą reakcji jest to, że część bioparacji jest umieszczana w surowicy wzbogaconej w przeciwciało. Pozytywny wynik wskazuje na adhezję antygenów i przeciwciał oraz ich opadów.
Diagnostyka instrumentalna nie jest determinatywna, ale jest stosowana tylko jako metoda pomocnicza. Możliwe są cystoskopia, kolposkopia, badanie ultradźwiękowe. [6]
Diagnostyka różnicowa
Diagnoza różnicowa jest przeprowadzana z innymi patologiami, które towarzyszą tworzenie wrzodziejących wad skóry i/lub błon śluzowych.
- Miękkie i twarde kancres są spowodowane przez różne patogeny: Haemophilus ducreyi w miękkich kancaresach i bladej treponema w twardych syfilitycznych chancresach. Istnieją również różnice zewnętrzne: wrzodziejąca wada twardej w Chancre ma zaokrąglony kształt, błyszczące dno i gęstą podstawę. Nie ma czerwonej granicy zapalnej, bólu ani obrzęku.
- Lymfogranulomatoza pachwiny charakteryzuje się rozprzestrzenianiem się infekcji do węzłów pachwinowych, kości udowej, biodrowej i głębokiej miednicy. Aktyw przyczynowy jest najczęściej czynnikiem sprawczym chlamydii. Diagnoza jest postawiona na podstawie nie tylko objawów klinicznych, ale także wyników diagnozy laboratoryjnej.
- Gonorrhea jest spowodowana gonokokami i wpływa na kanał cewki moczowej, pochwę, szyjkę macicy, odbytnicę, jamę jamy ustnej i spojówkę oka. Występuje ból, spalanie i dyskomfort w obszarze narządów płciowych i cewki moczowej, wyładowanie ropne lub śluzowe. Tworzenie ropni nie jest charakterystyczne.
- Mykoplazmoza i waplazmoza są spowodowane przez florę oportunistyczną, mykoplazmy narządów płciowych, więc leczenie ich wykrywania nie zawsze jest przepisywane, ale tylko w obecności dolegliwości (zwolnienie z przewodu narządów płciowych, zaburzenia moczowe itp.). Uszkodzone zmiany nie są charakterystyczne dla chorób.
- Ziarniniak w pachwinie (ziarniniak weneryczny, wrzodziejący ziarniniak, donovanoza) jest spowodowany granulomatis Bacillus calymatobacterium. Pierwszymi klinicznymi objawami patologii są tworzenie bolesnych guzków podskórnych o średnicy 30-40 mm, przy stopniowym dalszym wzroście ich wielkości. Choroba jest podatna na autoinfekcję - zakażenie dowolnej strefy na ciele z głównego skupienia. Wartość określania w diagnozie jest przekazywana metodom laboratoryjnym.
- Chlamydia jest spowodowana przez bakterię chlamydia trachomatis. Pacjenci z chlamydią zwykle narzekają na ból dolnej części brzucha, dysurię, krwawe i ropne wydzielanie z kanału szyjnego, pochwy lub cewki moczowej. Może wystąpić również przekrwienie skóry w pobliżu odbytu, zaczerwienienie spojówki i błony śluzowej gardła. Chlamydię można zdiagnozować jako niezależną chorobę, ale można ją również połączyć z, na przykład, miękkimi kancresami.
- Trichomoniaza jest spowodowana przez Trichomonas vaginalis: zapalenie błony śluzowej i skóry, a także rozwija się podepitelium dotkniętych narządów. Charakterystyczne są swędzenie, spalanie, obrzęk, erozje i wrzody na zewnętrznych narządach płciowych i wewnętrznej powierzchni ud. Diagnoza jest ustalana na podstawie wyników badań serologicznych i mikrobiologicznych.
- Molluscum contagiosum to choroba pasożytnicza charakteryzująca się pojawieniem się wielu grudek. Ich główną lokalizacją jest obszar anogenitalny. Pakiety mają charakterystyczną depresję w środku, a podczas naciskowania występuje wyładowanie, takie jak masa twarogów. Ból nie jest charakterystyczny, czasami pacjenci narzekają na swędzenie.
Leczenie miękki chancre
Jak traktuje się miękka kancre? Lekarze rozważają najskuteczniejsze stosowanie antybiotyków i sulfonamidów. Zatem stosowane są antybiotyki o szerokim spektrum aktywności, zdolne do wpływania zarówno na florę bakteryjną, jak i kręgetę - w szczególności bladą treponemę, która powoduje rozwój kiły.
W zależności od nasilenia choroby całkowite wyleczenie odnotowano dopiero po kilku tygodniach aktywnego leczenia. To nie jest koniec leku: pacjenta jest przepisywana zapobiegawczym przebiegiem leków. [7]
Wśród leków lokalnego działania preferuje się takie środki:
- Maści sulfonamidowe;
- Płyny i kąpiele z roztworem kwasu manganu potasowego;
- Leczenie antyseptykami (furacylina itp.).
Fizjoterapia (np. Ultradźwięki) jest aktywnie stosowany jako leczenie wspomagające.
Leczenie detoksykacji jest przepisywane w ciężkim zaniedbanym przebiegu choroby. Z wyraźnym tłumieniem obrony immunologicznej jest odpowiednie zastosowanie immunomodulatorów.
Leki
Wśród leków grupy sulfonamidowej dla łagodnego kancra, sulfadimetoksyny lub biseptolu są najczęściej wybierane.
Tetracyklina, azytromycyna, gentamycyna, cyprofloksacyna, ceftriakson są odpowiednie do antybiotykoterapii.
Iusti, międzynarodowa organizacja kontroli chorób przenoszonych drogą płciową, w połączeniu z Center for Disease Control, ustanowiła następujące zalecane schematy do leczenia pacjentów z miękkim kancresem:
- Terapeutyka pierwszego rzutu:
- Ceftriakson jako pojedyncze wstrzyknięcie domięśniowe 250 mg;
- Lub azytromycyna jako pojedyncze doustne podawanie 1 g.
- Druga linia terapeutyczna:
- Cyprofloksacyna jako dawka doustna 500 mg dwa razy dziennie przez trzy dni;
- Lub erytromycyna jako doustna 500 mg cztery razy dziennie przez tydzień.
Jeśli ropnie rozwijają się w węzłach chłonnych, wykonuje się aspiracja igły z dalszym drenażem.
Ceftriakson może być stosowany do terapii miękkiej kancreu w dzieciństwie i podczas ciąży. Możliwe działania niepożądane: wysypki alergiczne, mikozę, zaburzenia trawienne i wątroby.
Ciprofloksacyna nie jest przepisywana w ciąży i laktacji, a także u dzieci poniżej 18 roku życia. W tych okresach preferencje są poddawane schematom leczenia ceftriaksonem i erytromycyną.
Lokalnie ciepłe kąpiele z roztworem permangananu potasu 1: 5000, obróbka proszkami sulfonamidowymi, zawiesinami oleju, maściami przeciwbakteryjnymi. W przypadku powikłań w postaci fimozy umyj worki przygotowawczej roztworem kwasu manganu potasowego i wstrzyknięto do niego 10% zawiesiny oleju sulfonamidowego. W przypadku parafimozy głowa jest zmieniająca się, aw szczególnych przypadkach - wyróżniaj pierścień uderzenia.
Biseptol, Bactrim, seepryna są uważane za skuteczne wśród sulfonamidów. Leki te są brane doustnie 2 tabletki dwa razy dziennie przez 1-2 tygodnie. Możliwe działania niepożądane: reakcje alergiczne, nudności, zaburzenia ruchliwości jelit, ból głowy.
Maści sulfonamidowe i kremy (Levomekol itp.) Lub sulfathiozol, norsulfazol w postaci wodnej masy papkowatej są stosowane zewnętrznie.
Witaminy
W przypadku łagodnego kancreu optymalne jest przyjmowanie codziennego przygotowania kompleksu multiwitaminowego z minerałami zawierającymi 1-2 dawki użytecznych substancji zalecanych dla zdrowej osoby. Specjalista lub terapeuta chorób zakaźnych zaleci najbardziej odpowiednie przygotowanie od osób sprzedawanych w aptekach.
Większość pacjentów cierpiących na choroby przenoszone drogą płciową ma niedobór substancji takich jak witaminy A i E, B6I B12I cynk. Jednocześnie nie należy zapominać o przeciwwskazaniu do przyjmowania multiwitamin.
Alternatywą dla podejmowania złożonych preparatów może być poprawa odżywiania, wzbogacając je o witaminą warzywną. W wielu krajach trzeciego świata, w których miękka kancre jest szczególnie częstą chorobą, tak ulepszona dieta jest uważana za jedno z najważniejszych miar terapeutycznych. Zaleca się rozszerzenie diety o pełne ziarna, owsiankę, oleje roślinne, warzywa, jagody i owoce, owoce morza i orzechy.
Leczenie fizjoterapii
Gdy dotknięte są węzły chłonne, lekarz może przepisać fizjoterapię. Jednoczesne zastosowanie wpływu czynników fizycznych i leków przyspiesza odzyskiwanie, zatrzymuje rozwój procesu zapalnego, zmniejsza nasilenie obrazu klinicznego. Z reguły lekarz przepisuje jedną z poniższych manipulacji:
- Terapia UHF-polega na narażeniu na pulsowane lub stałe pole elektryczne o ultra wysokiej częstotliwości, co prowadzi do rozszerzenia naczyń i transportu leukocytów na obszary dotknięte infekcją. W rezultacie przeciwbakteryjna miejscowa obrona immunologiczna jest wzmacniana, a obrzęk eliminowany.
- Laseroterapia to efekt fal świetlnych, które powodują poprawę mikrokrążenia i trofizmu w ognisku zapalnym. Procedura ma działanie przeciwzapalne i przeciwdematyczne, przyspiesza odzyskiwanie uszkodzonej tkanki.
- Galwanizacja polega na jednoczesnej ekspozycji na prąd elektryczny o niskiej częstotliwości i niskie napięcie, co pozwala rozpocząć niezbędne reakcje biochemiczne. W rezultacie ból w węzłach chłonnych znika, krążenie krwi w obszarze zapalnym poprawia się, regeneracja przyspiesza, a przenoszenie impulsowe w uszkodzonych włókien nerwowych stabilizuje się.
Leczenie w domu
Z reguły lekarze zezwalają na leczenie miękkich kancresów bez umieszczenia pacjenta w szpitalu. Wynika to z faktu, że choroba jest stosunkowo dobrze leczona antybiotykami i sulfonamidami. W tym przypadku często stosują leki o obszernej aktywności przeciwdrobnoustrojowej, które mogą wpływać zarówno na Streptobacilli, jak i Pale Treponemes.
Czas trwania terapii jest zwykle ograniczony do kilku tygodni. Następnie pacjent powinien przyjechać do lekarza na kontrole przez kolejne sześć miesięcy. Jest to konieczne, aby zapobiec nawrotowi miękkiej kancreu.
Oprócz antybiotyków ogólnoustrojowych do leczenia miękkich kancresów stosuje się również lokalne środki przeciwbakteryjne - w szczególności maści. Pozwalają szybciej radzić sobie z objawami choroby i przyspieszyć gojenie się wrzodów.
Niektóre manipulacje, takie jak fizjoterapia lub otwierające węzły chłonne, wymagają wizyty w szpitalu lub klinice ambulatoryjnej. Jednak procedury te można wykonać w domu:
- Myj rany roztworem kwasu borowego lub nadmanganianu potasu;
- Such z bawełnianą podkładką, posyp kseroforem;
- Załóż sos dezynfekujący.
Sos jest powtarzany 1-2 razy dziennie. Ta procedura pozwoli nie rozpocząć choroby, a w połączeniu z konserwatywnym leczeniem pomoże przyspieszyć gojenie się ran.
Leczenie ludowe
Przepisy ludowe są doskonałą metodą pomocniczą w leczeniu wielu chorób. Nie można tego jednak powiedzieć o chorobach przenoszonych seksualnie - na przykład miękkiej kancreu. Ta patologia jest nadal tradycyjnie leczona - z lekami ogólnoustrojowymi i lokalnymi działaniami przeciwbakteryjnymi.
W ludach najpopularniejsze przepisy dotyczące różnych chorób wenerycznych są uważane za takie:
- Wykonywać kąpiele i mycie zewnętrznych narządów płciowych i zapalenie ognisk roztworem manganu, fuascylin, a także silnych infuzji rumianku, Celandine, Calentula;
- Zastosuj balsam z rtęcią, maść heparyny;
- Weź Eleutherococcus ekstrahować doustnie;
- Zrób proszek z paciorkowcami;
- Wytrzyj zewnętrzne narządy płciowe roztworem sulfy 1: 1000;
- Traktuj błony śluzowe 2% roztworem kwasu borowego lub 2% gramicydyny.
Każdy pacjent ma prawo samodzielnie zdecydować, czy przestrzegać leczenia ludowego, czy tradycyjnego leczenia. Ale lekarze zdecydowanie zalecają podjęcie decyzji na rzecz antybiotykoterapii - jedyny niezawodny sposób na wyeliminowanie miękkiej kancreu.
Leczenie ziołowe
Samoobsumowanie środków ziołowych jest dozwolone tylko w okresie przedszpitalnym, gdy natychmiastowa opieka medyczna nie jest możliwa. Konieczne jest jednak podjęcie wszelkich środków w celu odwiedzenia instytucji medycznej w najbliższej przyszłości. Soft Chancre jest utwardzany bez problemów, jeśli leczenie rozpocznie się w odpowiednim czasie.
Uzdrowiciele ludowi i zielarze oferują takie przepisy, aby pozbyć się miękkiej kancreu:
- Brew 40 g przepukliny Gładki w 1 litrach wrzącej wody. Weź 100-150 ml przed posiłkami trzy razy dziennie.
- Przygotuj świeży sok z kłącza dużego burdock. Codziennie bierz 25 kropli soku.
- Brew 10 g kwiatów berła Cowpea w 200 ml wrzącej wody. Weź 3 łyżki. L. trzy razy dziennie.
- Przygotuj wywar 15 g jałowca (możesz wziąć dowolną część rośliny) i 200 ml wrzącej wody. Rozwiązanie jest przyjmowane trzy razy dziennie, 1 łyżka. L.
- Brew 20 g kłącza mniszka w 200 ml wrzącej wody. Pij 100 ml trzy razy dziennie. Nałóż maść wykonaną z mieszanki proszku korzeniowego i miodu na rany zewnętrznie.
- W celu bólu przygotuj wywar 10 g krawędzi na łąkę i 200 ml wrzącej wody. Weź 1 łyżkę. Trzy razy dziennie.
- Przygotuj infuzję ziół Celandine, oparte na proporcji 1 łyżki. Surowców na 200 ml wrzącej wody. Weź 1 łyżkę. Lekarstwa dziennie. Infuzję można zastąpić świeżym sokiem z rośliny: jest przyjmowany w ilości 1 spadku na 2 łyżki. Wody, codziennie.
Homeopatia
Większość specjalistów homeopatycznych nie podejmuje leczenia chorób przenoszonych drogą płciową. W większości przypadków miękka kancre jest wystarczająco dobrze, aby leczyć się antybiotykami, więc nie ma potrzeby szukania alternatywnych sposobów leczenia. Niemniej jednak takie metody istnieją, chociaż niewielu homeopatów aktywnie używa ich w swojej praktyce:
- W przypadku początkowej łagodnej chancre, Mercurium vivus 30 raz; Mercurium Solebilis 4 lub 6 Dywizje dziesiętne rano i wieczorem; ½ gram Mercurium Solebilis rano i wieczorem; 1 gram Mercurium Solebilis co drugi dzień.
- W zaniedbanej łagodnej chancre cinnabaris pierwsza roślina ½ gr. Rano i wieczorem.
- Jako dodatek do powyższego leczenia kwaśnego azotricum (pierwsza dziesiąta podział, pierwsza setna i trzyst setna).
- Dla zgorzelnej chancre, Arsenicum.
Tradycyjni lekarze medycyny nie mogą wydawać żadnych zaleceń dotyczących terapii homeopatycznej dla miękkiej kancreu. Do tej pory nie ma dowodów na korzyść lub szkody z takiego leczenia.
Leczenie chirurgiczne
Kiedy ropnia rozwijają się w węzłach chłonnych, przepisywane jest leczenie chirurgiczne. Składa się z otwierania ognisk, ewakuacji rustu wydzielania, mycia i drenażu. Ta procedura jest wykonywana w znieczuleniu lokalnym lub ogólnym, a następnie znacznie przyspiesza odzyskiwanie.
Okres pooperacyjny wymaga ścisłego spoczynku łóżka ze specjalnym ograniczeniem motorycznym w dotkniętym obszarze. Odżywianie jest dostosowywane na korzyść łatwego strawnego jedzenia.
Wsparcie leków polega na przyjmowaniu leków przeciwbakteryjnych i detoksykacyjnych, niesteroidowych środków przeciwzapalnych i odczulania.
Zapobieganie
Ludzie, którzy regularnie angażują się w rozwiązłe stosunki seksualne, są częściej narażone na zakontraktowanie chorób przenoszonych drogą płciową. Należy to wziąć pod uwagę i należy podjąć szereg środków zapobiegawczych, aby uniknąć nie tylko miękkich kancresów, ale także innych niebezpiecznych chorób.
Lepiej jest całkowicie unikać przypadkowej intymności. Ale jeśli tak się stanie, ważne jest, aby zastosować metodę antykoncepcyjną barierową - prezerwatywę.
Pracownicy opieki zdrowotnej, którzy diagnozują i badają pacjentów z podejrzanym miękkim kancreatem, powinni pracować wyłącznie przy użyciu osobistego sprzętu ochronnego.
Soft Chancre to poważna i niebezpieczna choroba weneryczna. Jednak proste środki zapobiegawcze mogą uniknąć problemu. Najważniejsze jest odpowiedzialne traktowanie zdrowia. Konieczne jest również wiedzieć, że odporność na miękką chancre nie jest wytwarzana: lekarze nie wykluczają możliwości powtarzających się infekcji, jeśli pacjent nie obserwuje podstawowych miar bezpieczeństwa.
Prognoza
Soft Chancre to podstępna choroba, która głównie wpływa na obszar narządów płciowych i skórę. Najczęściej patologia znajduje się na wargach wargowych, napletku, na szaleństwie penisa lub u podstaw. Istnieją jednak również nietypowe lokalizacje - na przykład w obszarze odbytu, w jamie ustnej lub na wardze, na rękach i tak dalej.
Należy rozumieć, że obecność twardej wchołowicy nie zawsze jest jedynym objawem choroby. Często, jeśli nie zostaną podjęte niezbędne środki, rozwija się wtórny miękki kancre: często dzieje się tak, gdy rowera wydzieliny dostają się do obszarów zdrowej skóry. Taki rozwój jest szczególnie podatny na pacjentów, którzy próbują obierać lub zarysować ogniska patologiczne.
Jeśli terapia rozpocznie się w sposób terminowy i kompletny, można porozmawiać o całkowitym gojeniu w ciągu kilku tygodni - po około 2 miesiącach regularnego i intensywnego leczenia. W miejscu zmiany pozostaje pigmentowane miejsce, które również znika z czasem. W przypadku braku opieki medycznej nie ma nadziei na samoleczenie: miękka chancre rozprzestrzenia się na zdrowe tkanki, wpływa na układ limfatyczny, co może prowadzić do tragicznych konsekwencji w przyszłości.

