Przezścienny zawał mięśnia sercowego
Ostatnia recenzja: 07.06.2024

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
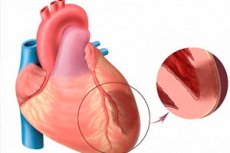
Mówiąc o ostrym zawale mięśnia sercowego, mamy na myśli jedną z najbardziej groźnych form niedokrwienia serca. Chodzi o martwicę niedokrwienną pewnego obszaru mięśnia sercowego, która występuje w wyniku braku równowagi między potrzebą tlenu w mięśniu sercowym a faktycznym poziomem jego transportu przez naczynia krwionośne. Z kolei zawał mięśnia sercowego transmuralny jest uważany za szczególnie ciężką patologię, gdy ogniska martwicze uszkadzają całą grubość ściany komorowej, zaczynając od Endocardium i do naskarni. Patologia jest zawsze ostra i duża, której kulminacją jest opracowanie kardiosklerozy poinfarunkcyjnej. Symptomatologia jest wyraźnie wymawiana, w porównaniu z obrazem typowego zawału (wyjątek - zawał tylnej ściany serca, często tajnie). Prognozy bezpośrednio zależą od terminowości ratunkowej opieki medycznej. [1]
Epidemiologia
Choroby sercowo-naczyniowe są uważane za najczęstszą przyczyną śmierci pacjentów w wielu rozwiniętych gospodarczych regionach świata. Na przykład w krajach europejskich ponad cztery miliony ludzi umiera rocznie z powodu patologii serca. Należy zauważyć, że ponad połowa przypadków śmiertelnych jest bezpośrednio związana z takimi czynnikami ryzyka, jak wysokie ciśnienie krwi, otyłość, palenie, niska aktywność fizyczna.
Zawał mięśnia sercowego, jako skomplikowany wariant przebiegu choroby wieńcowej, jest obecnie główną przyczyną niepełnosprawności u dorosłych, ze śmiertelnością 11%.
Zawał transmuralny częściej dotyka mężczyzn należących do kategorii wiekowej 40–60 lat. Kobiety częściej cierpią o zawał 1,5-2 razy.
W ostatnich latach wzrosła częstość występowania patologii transmuralnej u młodych pacjentów w wieku 20–35 lat.
Zawał mięśnia sercowego transmuratora jest jednym z najcięższych i zagrażających życiu warunków, śmiertelność w szpitalu często osiąga 10-20%. Najczęstszy niekorzystny wynik obserwuje się u pacjentów z jednoczesnym cukrzycą, nadciśnieniem, a także w nawracających atakach zawału.
Przyczyny przezścienny zawał mięśnia sercowego.
U zdecydowanej większości pacjentów rozwój zawału transmuralnego wiąże się z niedrożnością głównego pnia lub gałęzi naczynia wieńcowego. Podczas tego zaburzenia występuje brak dopływu krwi, wzrasta niedotlenienie, które pogarsza się wraz ze wzrostem obciążenia mięśnia sercowego. Funkcjonalność mięśnia sercowego maleje, tkanka w określonej części ulega martwicy.
Bezpośrednie zwężenie światła wieńcowego występuje z takich powodów:
- Przewlekła patologia naczyniowa - miażdżyca, któremu towarzyszy osadzanie piersi (tabliczki) na ścianach naczynia - jest najczęstszym czynnikiem występowania zawałów mięśnia sercowego. Stwierdzono go w 95% przypadków śmiertelnego wyniku zawału przezroczystego. Powszechnym objawem miażdżycy jest uważany za wzrost poziomu lipidów we krwi. Ryzyko powikłań zawału wzrasta dramatycznie, gdy światło naczyniowe jest blokowane o 75% lub więcej.
- Tworzenie i ruch zakrzepek krwi w naczyniach krwionośnych - zakrzepica naczyń - jest mniej powszechną, ale inną możliwą przyczyną blokowania przepływu krwi w krążeniu wieńcowym. Trombi mogą wejść do sieci wieńcowej z lewej komory (gdzie powstają one z powodu fibrylacji przedsionków i patologii zaworów) lub poprzez nieskrępowany jajnik otworu.
Specjalne grupy ryzyka obejmują osoby, które mają pogarszające się dziedziczne predyspozycje (patologie serca i naczyń w linii rodzinnej), a także ciężkich palaczy i osób w wieku powyżej 50-55 lat. S[2]
Negatywny wkład w tworzenie miażdżycy to:
- Niewłaściwa dieta;
- Zaburzenia metaboliczne, otyłość;
- Niewystarczająca aktywność fizyczna, hipodynamia;
- Zdiagnozowane nadciśnienie tętnicze;
- Cukrzycy dowolnego typu;
- Patologie ogólnoustrojowe (głównie zapalenie naczyń).
Czynniki ryzyka
Serce zawsze reaguje ostro na każdą niewydolność krążenia i niedotlenienie. Gdy światło naczynia wieńcowego jest blokowane i niemożliwe jest zapewnienie alternatywnego przepływu krwi, miocyty serca - komórki mięśnia sercowego - zaczynają umrzeć w dotkniętym obszarze w ciągu pół godziny.
Zakłócone krążenie krwi w wyniku miażdżycowych procesów sieci wieńcowej w 98% przypadków staje się „winowajcą” transmisji mięśnia sercowego.
Miażdżyca może wpływać na jedną lub więcej tętnic wieńcowych. Zwężenie dotkniętego naczynia jest różne - od stopnia blokady przepływu krwi, od długości zawężonego segmentu. Jeśli ciśnienie krwi danej osoby wzrośnie, warstwa śródbłonka jest uszkodzona, płytka miażdżycowa nasyca się krwią, która następnie się zakrzepuje i tworzy zakrzep, pogarszając sytuację swobodnym światłem naczyniowym.
Zakrzep krwi jest bardziej prawdopodobny:
- W obszarze miażdżycowej zmiany płytki nazębnej;
- W obszarze uszkodzeń śródbłonka;
- W miejscu zwężenia naczynia tętniczego.
Zwiększenie martwicy mięśnia sercowego może mieć różne rozmiary, a martwica transmuralna często wywołuje pęknięcie warstwy mięśni. Czynniki takie jak niedokrwistość, procesy zakaźne, gorączka, choroby hormonalne i metaboliczne (w tym patologie tarczycy) pogarszają niedokrwienie mięśnia sercowego. [3]
Najważniejsze czynniki ryzyka rozwoju transmisji mięśnia sercowego są uważane za:
- Niezrównowaga lipidów krwi;
- Długoterminowe lub ciężkie palenie;
- Cukrzyca;
- Zwiększone ciśnienie krwi;
- Dowolny stopień otyłości;
- Aspekty psychospołeczne (częste stres, depresja itp.);
- Hipodynamia, brak ćwiczeń;
- Niewłaściwe odżywianie (spożywanie dużych ilości tłuszczów zwierzęcych i tłuszczów trans na tle niskiego spożycia żywności roślinnej);
- Nadużywanie alkoholu.
„Małe”, stosunkowo rzadkie czynniki ryzyka są uważane za:
- Dna;
- Niedobór kwasu foliowego;
- Łuszczyca.
Znacząco pogorszył przebieg zawału mięśnia sercowego takie czynniki, jak:
- Bycia mężczyzną;
- Tromboliza;
- Ostra choroba wieńcowa;
- Palenie;
- Dziedziczne pogorszenie choroby wieńcowej;
- Niewydolność lewej komory;
- Szok kardiogenny;
- Zakłócenia rytmu komorowego;
- Blok przedsionkowo-komorowy;
- Drugi zawał serca;
- Podeszły wiek.
Patogeneza
Proces rozwoju zawałów przebiega wraz z tworzeniem się trwałych zmian w śmierci mięśnia sercowego i miocytów.
Typowym objawem zawału mięśnia sercowego jest elektrokardiograficzne wykrywanie nieprawidłowych beatów Q przekraczających normę w czasie trwania i amplitudy, a także niewielki wzrost amplitudy r-beatów w lekach klatki piersiowej. Stosunek amplitud q i R-z-z-z-zębata określa głębokość oczyszczania. To znaczy, im głębszy Q i niższy R, tym bardziej wyraźny stopień martwicy. Meptozie transmuralnej towarzyszy zniknięcie Warownictwa R i utrwalenie kompleksu QS.
Przed rozwojem zakrzepicy wieńcowej wpływa na warstwę śródbłonka płytki miażdżycowej, której towarzyszy wzrost poziomu trombogennych czynników krwi (tromborek A2 itp.). Jest to popychane przez awarie hemodynamiczne, nagłe zmiany tonu naczyniowego, fluktuacje wskaźników katecholaminy.
Uszkodzenie płytki miażdżycowej z jej centralną martwicą i zakrzepicą pozamalalną, a także małym zwężeniem, często kończy się rozwojem zawału transmuralnego lub nagłego zespołu śmierci wieńcowej. Świeże masy miażdżycowe zawierające duże ilości miażdżycowych lipoprotein są szczególnie podatne na pęknięcie.
Początek uszkodzenia mięśnia sercowego najczęściej występuje w godzinach przed porankiem, co tłumaczy się obecnością okołodobowych zmian w tonie naczyniowym wieńcowym i zmianach w poziomach katecholaminy.
Rozwój zawału transmuralnego w młodym wieku może być spowodowany wrodzonymi wadami naczyń wieńcowych, zatorowości z powodu zakaźnego zapalenia wsierdzia, miksomów sercowych, zwężeniem aorty, erytremii itp. W tych przypadkach występuje ostra nierównowaga między potrzebą mięśnia serca w tlenie a jego zaopatrzeniem w okręg. Martwica transmuralna pogarsza hiperkatecholemia.
Oczywiście, w większości przypadków ostrego zawału mięśnia sercowego, przyczyną jest surowa miażdżyca naczyń wieńcowych, zakrzepica i przedłużony skurcz okluzyjny.
Objawy przezścienny zawał mięśnia sercowego.
Obraz kliniczny w zawale transmuralnym przechodzi kilka etapów, które objawiają się objawowo od siebie.
Pierwszy z etapów jest produkowany lub przedwczeniowy, który trwa około tygodnia i jest związany ze stresem lub przeciążeniem fizycznym. Symptomatologia tego okresu charakteryzuje się pojawieniem się lub pogorszeniem ataków dławicy piersiowej, które stają się częstsze i ciężkie: rozwija się niestabilna dławica piersiowa. Zmienia się także ogólne samopoczucie. Pacjenci zaczynają doświadczać niezapotywowanej osłabienia, zmęczenia, utraty nastroju, lęku, snu są zaburzone. Painkillers, który wcześniej pomógł w eliminacji bólu, teraz nie wykazują skuteczności.
Następnie, jeśli nie ma pomocy, następuje następny - ostry - etap patologii. Jego czas trwania jest mierzony od momentu niedokrwienia mięśnia sercowego do pierwszych oznak jego martwicy (zwykle czas trwania - od pół godziny do kilku godzin). Ten etap rozpoczyna się od rozstrzygania bólu serca promieniowania na kończynie górnej, szyi, ramię lub przedramienia, szczęki, łopatki. Ból może być ciągły (utrzymujący) lub falowy. Istnieją oznaki stymulacji autonomicznego układu nerwowego:
- Nagła osłabienie, poczucie oddechu;
- Ostre poczucie strachu przed śmiercią;
- Pot „Przesunięcie”;
- Trudności w oddychaniu nawet w spoczynku;
- Nudności (być może do punktu wymiotów).
Niewydolność lewej komory rozwija się, charakteryzująca się dusznością i obniżonym ciśnieniem tętna, a następnie astmą serca lub obrzęku płuc. Szok kardiogenny jest możliwym komplikacją. Arytmii występują u zdecydowanej większości pacjentów.
Pierwsze znaki
Pierwsze „dzwonki” zawału transmuralnego najczęściej pojawiają się kilka godzin lub nawet dni przed opracowaniem ataku. Ludzie, którzy zwracają uwagę na swoje zdrowie, mogą zwrócić na nich uwagę i w odpowiednim czasie szukać pomocy medycznej.
Najbardziej prawdopodobne oznaki zbliżającej się patologii:
- Występowanie bólu klatki piersiowej czasami lub bezpośrednio po aktywności fizycznej, silne stany emocjonalne i doświadczenia;
- Częstsze występowanie ataków dławicy piersiowej (gdyby było wcześniej);
- Uczucie niestabilnego serca, silne bicie serca i zawroty głowy;
- Brak wpływu z nitrogliceryny (bóle klatki piersiowej nie są kontrolowane, chociaż lek wcześniej pomógł).
Ważne jest, aby zrozumieć powagę sytuacji: spośród wszystkich zarejestrowanych przypadków zawału transmuralnego, co najmniej 20% z nich jest śmiertelnych w ciągu pierwszych 60 minut ataku. A wina lekarzy tutaj z reguły nie jest. Śmiertelny wynik występuje z powodu opóźnienia pacjenta lub jego bliskich, którzy nie spieszą się z lekarzami i nie nazywają „pomocy awaryjnej” w odpowiednim czasie. Należy pamiętać, że jeśli istnieje osoba ze zwiększonym ryzykiem zawału serca w rodzinie, wszyscy bliscy ludzie powinni wyraźnie znać algorytm swoich działań w momencie rozwoju ataku serca.
Przezśsporowy zawał mięśnia sercowego można podejrzewać raczej silnym i uporczywym zespołem bólu. Bolesne objawy - ściskanie, dziobne - są odczuwalne w klatce piersiowej, są w stanie „odrzucić” w kończynie górnej (częściej lewej), w obszarze ramienia lub szyi, boku ciała lub łopatce. Dodatkowe znaki, na które należy zwrócić uwagę:
- Uczucie braku wystarczającej ilości powietrza do oddychania;
- Poczucie strachu, przeczucie jego własnej śmierci;
- Zwiększone pocenie się;
- Bladość skóry.
Jedna z wyróżniających się cech zawału mięśnia sercowego od zwykłego ataku dławicy piersiowej: zespół bólu nie samowraża się w spoczynku, nie znika po resorpcji nitrogliceryny, trwa ponad 15-20 minut. [4]
Gradacja
Zgodnie ze znakami morfologicznymi przebieg zawału mięśnia sercowego ma trzy etapy (rzadko są one wskazane w linii diagnozy, ponieważ bardziej odpowiednie jest przepisanie czasu patologii w ciągu dnia):
- Etap niedokrwienia (nieco wcześniej nazywany był ostrym ogniskowym niedokrwiennym dystrofią mięśnia sercowego) - trwa do 6-12 godzin.
- Stopień martwicy - trwa do 1-2 tygodni.
- Etap organizacji - trwa do 4 tygodni lub więcej.
Formularze
W zależności od lokalizacji skupienia patologicznego rozróżnij takie rodzaje zawału przezroczystego:
- Przednia zmiana ściany (przednia, przednio-przednio, przednio-boczna, przednio-przednio-zawał transmuralny;
- Uszkodzenie tylnej (dolnej) ściany (dolnej, wnioskowania, dolnej tylnej, przeponowej zawału);
- Zmiany wierzchołkowe, górne, podstawowe, podstawowe;
- Tylne, boczne, tylne, tylno-boczne, tylno-er-one zmiany;
- Ogromny zawał prawej komory.
Zgodnie z rozprzestrzenianiem się patologicznego procesu martwiczego istnieją inne rodzaje ognisk zawałowych oprócz transmuralnych:
- Śródścienny;
- Subpicardial;
- Subendokardial.
W większości pacjentów zdiagnozowano zmiany transmuralne i subendokardowe.
W zależności od zakresu szkód wyróżniających się:
- Mikronekroza (aka ogniskowa martwica);
- Płytka martwica;
- Martwica na dużą skupienie (z kolei podzielona na mały, średni i rozległy wariant).
Zawał transmuralny przedniej ściany mięśnia sercowego jest częściej związany z niedrożnością głównego bagażnika lewej tętnicy wieńcowej lub jej gałęzi - przedniej tętnicy malejącej. Patologii często towarzyszy ekstrawerkuzja komorowa lub tachykardia, arytmia nadkomorowa. Zaburzenia przewodzenia są zwykle stabilne, ponieważ są związane z martwicą struktur układu przewodzącego.
Zawał transmuralny dolnej ściany mięśnia sercowego wpływa na obszary przylegające do przepony - odcinka przeponowa ściany tylnej. Czasami taki zawał nazywany jest tylną przeponową, przeponową lub dolną. Taka zmiana często przebiega według rodzaju brzucha, więc problem jest często mylony z chorobami takimi jak ostre zapalenie wyrostka robaczkowego lub zapalenie trzustki.
Ostry transakcja mięśnia sercowego lewej komory występuje w zdecydowanej większości zmian transmuralnych. Koncentracja martwicy może być zlokalizowana w przedniej, tylnej lub dolnej ścianie, wierzchołku, przegrody międzykomorowej lub jednocześnie obejmują kilka stref. Prawa komora jest stosunkowo rzadko dotknięta, a przedsionek jeszcze rzadziej.
Przezśrożny zawał mięśnia sercowego jest jedną z form uszkodzenia lewej komory, w której elektrokardiogram pokazuje zwiększoną zębów Q w prowadzeniach I, AVL, V4-6, a także przemieszczenie segmentu ST w górę od izolacji i ujemnego zębów T wieńcowej. Na przedni aspekt bocznej ściany lewej komory ma wpływ z powodu niedrożności tętnic ukośnych lub gałęzi lewej tętnicy obwodowej.
Transmuralny zawał wnioskowy mięśnia sercowego jest konsekwencją niedrożności przedniej tętnicy malejącej lub pnia tętniczego obwiedni.
Przezczaszkowy zawał mięśnia sercowego ściany bocznej wynika z niedrożności tętnicy ukośnej lub tylno-bocznej gałęzi lewej tętnicy obwodowej.
Przezśroczkowy zawał przegrody przedniej, charakteryzuje się położeniem koncentracji martwiczej w prawej części przedniej ściany lewej komory i w przedniej części przegrody interwencyjnej, która jest również prawą ścianą lewą komorową. W wyniku zmiany wektory wzbudzenia odchodzą do tyłu i w lewo, więc charakterystyczne zmiany elektrokardiograficzne są odnotowane tylko w prawej stronie klatki piersiowej.
Ogólny zawał mięśnia sercowego, znany również jako rozległy lub MI z patologicznymi QS, jest najniebezpieczniejszym rodzajem patologii, który ma bardzo poważne i zagrażające życiu konsekwencje dla pacjenta. Rozległy zawał mięśnia sercowego pozostawia praktycznie nie ma szans dla pacjentów.
Komplikacje i konsekwencje
Powikłania w zawale transmuralnym są niestety nierzadko. Ich rozwój może radykalnie zmienić rokowanie choroby. Do najczęstszych działań niepożądanych są wstrząs kardiogenny, poważne zaburzenia rytmu i ostra niewydolność serca.
Zdecydowana większość opóźnionych wyników wynika z tworzenia strefy tkanki łącznej w obszarze martwej tkanki serca. Prognozy można stosunkowo ulepszyć za pomocą operacji serca: operacja może składać się z pomostowania aortokoronarnego, przezskórnej angiografii wieńcowej itp.
Zastąpienie tkanki łącznej dotkniętego obszaru zapobiega pełnym skurczu mięśnia sercowego. Występują zaburzenia przewodzenia, zmiany pojemności serca. Utworzona jest niewydolność serca, narządy zaczynają doświadczać poważnej niedotlenienia.
Mierniki rehabilitacyjne wymaga czasu i intensywnej rehabilitacji, aby dostosować się do nowych warunków pracy w maksymalnym możliwym zakresie. Leczenie powinno być ciągłe, aktywność fizyczną powinna być stopniowo zwiększana, pod ostrożnym nadzorem specjalisty medycznego.
Niektóre z najczęstszych opóźnionych komplikacji obejmują:
- Tętniak serca (zmiana strukturalna i wybrzuszanie ściany serca w postaci worka, co prowadzi do zmniejszenia wyrzucania krwi i zwiększania niewydolności serca);
- Zakrzepowo-zatorowość (może wystąpić z powodu bezczynności fizycznej lub braku przestrzegania porady medycznej);
- Przewlekła niepowodzenie funkcji serca (występuje w wyniku upośledzonej aktywności skurczowej lewej komory, przejawowanej przez obrzęk nogi, duszność itp.).
Ryzyko powikłań po zawale transmuralnym występuje przez całe życie pacjenta. Szczególnie często pacjenci rozwijają powtarzający się atak lub nawrót. Jedynym sposobem na uniknięcie jego rozwoju jest regularne odwiedzanie kardiologa i dokładnie przestrzeganie wszystkich jego zaleceń.
Zawał mięśnia sercowego transmuratora jest bardzo ciężką patologią, która, gdy łączą się powikłania, prawie nie pozostawia szansę na pacjenta. Jedne z najczęstszych konsekwencji:
- Naruszenie rytmicznej aktywności sercowej (fibrylacja przedsionków, arytmii pozasyprasycowe, napad tachykardia). Często pacjent umiera, gdy występuje migotanie komorowe z dalszą transformacją w migotanie.
- Zwiększenie niewydolności serca w przypadku dysfunkcji lewej komory, a w konsekwencji obrzęk płuc, wstrząs kardiogenny, gwałtowny spadek ciśnienia krwi, zablokowane filtrację nerek i - śmiertelny wynik.
- Zakrzep płucno-boczny, który powoduje zapalenie płuc, zawał płuc i - śmierć.
- Tamponada serca z powodu pęknięcia mięśnia sercowego i pęknięcia krwi w jamę osierkową. W większości z tych przypadków pacjent umiera.
- Ostry tętniak wieńcowy (wybrzuszony obszar blizny), a następnie zwiększenie niewydolności serca.
- Zapalenie zakrzepowo-okartujące (odkładanie fibryny w jamie serca z dalszym oderwaniem i udarem, zakrzepicą krezkową itp.).
- Zespół poinfarunkcyjny, który obejmuje rozwój zapalenia osierdzia, zapalenia stawów, opłucnej itp.
Jak pokazuje praktyka, największy odsetek pacjentów, którzy przeszli zawał mięśnia sercowego, umiera na początku (mniej niż 2 miesiące) stadium poinfalizacji. Obecność ostrej niewydolności lewej komory znacznie pogarsza rokowanie. [5]
Diagnostyka przezścienny zawał mięśnia sercowego.
Środki diagnostyczne należy przeprowadzić tak szybko, jak to możliwe. Jednocześnie nie należy zaniedbywać kompletności diagnozy, ponieważ wielu chorobom, nie tylko patologii serca, może towarzyszyć podobny obraz kliniczny.
Podstawową procedurą jest elektrokardiografia, która wskazuje niedrożność wieńcową. Ważne jest, aby zwrócić uwagę na symptomatologię - w szczególności, wyraźny zespół bólu klatki piersiowej trwający 20 minut lub dłużej, który nie reaguje na podawanie nitrogliceryny.
Inne rzeczy, na które należy zwrócić uwagę:
- Znaki patologiczne poprzedzające napad;
- „Odrzut” bólu w szyi, szczęki, kończyny górnej.
Odczucia bólu w zawale transtralnym są częściej intensywne, jednocześnie mogą wystąpić trudności z oddychaniem, zaburzenia świadomości, omdlenia. Uszkodzenie transmuralne nie ma konkretnych znaków. Możliwe jest nieprawidłowość tętna, Brady lub Tachykardia, wilgotna chrypka.
Diagnoza instrumentalna, przede wszystkim, powinna być reprezentowana przez elektrokardiografię: jest to główna metoda badawcza, która ujawnia głęboką i rozszerzoną q-tootkę, zmniejszoną amplitudę R, wysokość segmentu ST powyżej izoliny. Po pewnym czasie utworzenie ujemnego zębów T, odnotowano spadek segmentu ST.
Koronarografia może być stosowana jako dodatkowa metoda. Jest to szczególnie dokładna metoda, która pozwala nie tylko wykryć niedrożność naczynia wieńcowego za pomocą zakrzepu lub płytki miażdżycowej, ale także w celu oceny zdolności funkcjonalnej komor, wykrywania tętniaków i rozwarsteczek.
Testy laboratoryjne są również obowiązkowe - przede wszystkim frakcja MB CPK (fosfokinaza kreatynowa-MB) - frakcja mięśnia sercowego całkowitej fosfokinazy kreatynowej (specyficzny wskaźnik rozwoju zawału mięśnia sercowego) -. Dodatkowo określono troponiny serca (badanie ilościowe), a także poziom mioglobiny.
Do tej pory opracowano inne nowe wskaźniki, które jednak nie są jeszcze powszechnie używane. Są to białko wiążące kwasy tłuszczowe, łańcuchy światła miozyny, fosforylaza glikogenu BB.
Na poziomie przedszpitalnym aktywnie stosuje się testy immunochromatograficzne (szybkie testy), pomagając szybko określić troponinę biomarkerów, mioglobinę, kinazę kreatynową. Wynik szybkiego testu można ocenić za zaledwie dziesięć minut. [6]
Ostre transmisja mięśnia sercowego EKG
Klasyczny obraz elektrokardiograficzny w zawałach jest reprezentowany przez pojawienie się patologicznych zębów Q, których czas trwania i amplituda są wyższe niż wartości normalne. Ponadto występuje słaby wzrost amplitudy r-beatów w leadach klatki piersiowej.
Patologiczne q-tootki wywołane martwicą mięśni serca są wizualizowane 2-24 godziny po rozpoczęciu objawów klinicznych. Około 6-12 godzin po rozpoczęciu uniesienia segmentu ST ustępuje, a q-tootki, wręcz przeciwnie, stają się bardziej intensywne.
Tworzenie patologicznych Wertarzy Q jest wyjaśnione utratą zdolności martwych struktur do wzbudzenia elektrycznego. Przerzedzenie postnecrotyczne przedniej ściany lewej komory zmniejsza również jej potencjał, w wyniku czego istnieje zaleta wektorów depolaryzacji prawej komory i tylnej ściany tylnej lewej komory. Pociąga to początkowe ujemne odchylenie kompleksu komorowego i tworzenie patologicznych zębów Q.
Zmniejszony potencjał depolaryzacji martwej tkanki serca przyczynia się również do zmniejszenia amplitudy r-beatów. Zakres i rozprzestrzenianie się zawału ocenia się liczbą potencjalnych klientów z nieprawidłowymi zębami Q i zmniejszoną amplitudą zębów R.
Głębokość martwicy jest oceniana przez związek między amplitudami bitów Q i R. Głębszy Q i niższy R wskazują wyraźny stopień martwicy. Ponieważ transakcja mięśnia sercowego transmuralna obejmuje bezpośrednio całą grubość ściany serca, zęby R znikają. Rejestrowany jest tylko negatywny kształt płytki nazębnej, zwany kompleksem QS. [7]
Elektrokardiograficzne objawy transmisji mięśnia sercowego przezroczyste |
Elektrokardiogram (zwykle w lekach klatki piersiowej) wykazuje nieprawidłowe kompleksy QS. Te same zmiany mogą występować w zapaleniu wsierdzia z zajęciem mięśnia sercowego, ropne i aseptyczne zapalenie mięśnia sercowego, kardiomiopatia, postępująca dystrofia mięśniowa i tak dalej. Ważne jest, aby przeprowadzić jakościową diagnozę różnicową. |
Diagnostyka różnicowa
Przezczaszkowy zawał mięśnia sercowego jest często różnicowany z innymi przyczynami zespołu bólu za mostkiem. Może to być rozdzielający tętniak aorty piersiowej, zator płucny, ostre zapalenie osierdzia (głównie z etiologii wirusowej), intensywny zespół promieniowania. Podczas rozpoznania specjalista z konieczności zwraca uwagę na obecność czynników ryzyka miażdżycy, osobliwości zespołu bólu i jego czasu trwania, reakcji ciała pacjenta na użycie środków przeciwbólowych i rozszerzonych naczyń krwionośnych, wartości ciśnienia krwi. Oceniane są wyniki badania obiektywnego, elektrokardiogramu, echokardiogramu, testów laboratoryjnych. [8]
- Nagrywanie tętniaka aorty charakteryzuje się częściej pojawieniem się bólu między łopatkami ramion. Ból wykazuje odporność na azotany i istnieje historia nadciśnienia tętniczego. W tym przypadku nie ma oczywistych zmian elektrokardiograficznych, wskaźniki markerów serca są normalne. Istnieje intensywna leukocytoza i przesunięcie LF w lewo. Aby wyjaśnić diagnozę, echokardiografia, aortografia z kontrastem, tomografia komputerowa jest dodatkowo przepisywana.
- Zapalenie osierdzia wymaga starannej analizy wcześniejszych zakaźnych chorób oddechowych. Zwróć uwagę na zmiany w bólu podczas wdychania i wydechu lub w różnych pozycjach ciała, szmerach tarcia osierdziowego i niedynamicznych markerów serca.
- Nawrotowi osteochondrozy i zapalenia pleksyjnego towarzyszy ból z boku mostka. Ból zależy od postawy pacjenta i ruchów oddechowych. Palpatory ujawnia punkt ekstremalnego odczuwania bólu w strefie wyładowania zakończeń nerwowych.
- Embolizm płuc charakteryzuje się głębszym bólem niż zawał transmuralny. Często występują napadowe niewydolność układu oddechowego, zawalenie się i zaczerwienienie górnej części ciała. Obraz elektrokardiograficzny ma podobieństwa ze zmianą zawału mięśnia sercowego dolnej lokalizacji, ale istnieją przejawy ostrego przeciążenia przedziałów serca po prawej stronie. Podczas echokardiografii odnotowano intensywne nadciśnienie płucne.
- Zdjęciu ostrego brzucha towarzyszą oznaki podrażnienia otrzewnowego. Leukocytoza jest silnie wyraźna.
Przezczaszkowy zawał mięśnia sercowego różnicuje się również ostrym zapaleniem trzustki, kryzysem nadciśnieniowym.
Z kim się skontaktować?
Leczenie przezścienny zawał mięśnia sercowego.
Interwencje terapeutyczne powinny mieć następujące sekwencyjne cele:
- Ulga w bólu;
- Przywracanie dopływu krwi do mięśnia sercowego;
- Zmniejszenie obciążenia mięśnia sercowego i zmniejszenie jego zapotrzebowania na tlen;
- Ograniczanie rozmiaru koncentracji transmuralnej;
- Zapobieganie rozwojowi komplikacji.
Łączenie bólu pozwala na poprawę samopoczucia pacjenta i normalizacji układu nerwowego. Faktem jest, że nadmierna aktywność nerwowa wywołana silnym bólem przyczynia się do zwiększonego częstości akcji serca, zwiększonego ciśnienia krwi i oporności naczyniowej, co dodatkowo pogarsza obciążenie mięśnia sercowego i zwiększa potrzebę tlenu w mięśniu sercowym.
Leki stosowane w celu wyeliminowania zespołu bólu są narkotyczne środki przeciwbólowe. Są one podawane dożylnie.
Aby przywrócić odpowiednie dopływ krwi do mięśnia sercowego, koronarografię, tromboliza (trombolityczna), przeprowadza się operacja obejścia aortyokoronierowego.
Koronarografia łączy się z stentowaniem lub angioplastyką balonu, aby przywrócić drożność tętnicy za pomocą stentu lub balonu i normalizację przepływu krwi.
Terapia trombolityczna pomaga również przywrócić przepływ krwi żylnej (wieńcowej). Procedura składa się z dożylnego wstrzyknięcia odpowiednich leków trombolitycznych.
Obwód aortokoronarny jest jedną z opcji chirurgicznych do wznowienia i optymalizacji dopływu krwi wieńcowej. Podczas operacji obejściowej chirurg tworzy omijający szlak naczyniowy, który umożliwia przepływ krwi do dotkniętych obszarów mięśnia sercowego. Ta operacja może być wykonywana jako procedura awaryjna lub planowa, w zależności od sytuacji.
W celu zmniejszenia obciążenia serca i zminimalizowania niedotlenienia przepisywane są takie grupy leków:
- Azotany organiczne - przyczyniają się do eliminacji bólu, ogranicz rozprzestrzenianie się martwiczej ostrości, zmniejsz śmiertelność z powodu zawału transmuralnego, stabilizuj ciśnienie krwi (początkowo podawane dożylne kroplówki, po pewnym czasie przeniesionym do tabletki leków);
- β-adrenoblockery - nasilają działanie azotanów, zapobiegają rozwojowi arytmii i zwiększonym ciśnieniu krwi, zmniejszają nasilenie niedotlenienia mięśnia sercowego, zmniejszają ryzyko powikłań fizycznych (w szczególności pęknięcie komory).
Jeśli pacjent rozwija powikłania, takie jak obrzęk płuc, wstrząs kardiogenny, zaburzenia przewodzenia serca, schemat terapeutyczny jest dostosowywany indywidualnie. Należy zapewnić fizyczny i psychiczny spokój ducha.
Każdy z etapów terapii pacjentów z zawałem transmuralnym jest przeprowadzany zgodnie z niektórymi programami i protokołami. Jak można przepisać leki pomocnicze:
- LEKS ANTYGGEGANTY - Zmniejsz agregację płytek krwi, hamują tworzenie zakrzepów krwi. W większości przypadków zawału transmuralnego pacjentom przepisuje się podwójną terapię przeciwpłytkową, która polega na przyjmowaniu dwóch wersji przeciwgregatów jednocześnie przez rok.
- Leki inhibitora enzymu konwertującego angiotensynę - pomagają ustabilizować ciśnienie krwi, zapobiegać deformacji serca.
- Leki antycholesterolowe (statyny) - stosowane do poprawy metabolizmu lipidów, niższych poziomów lipoprotein o niskiej gęstości i cholesterolu - potencjalne markery postępu miażdżycowego.
- Antykoagulanty - Zapobiegaj tworzeniu się zakrzepów.
Terapia lekami jest koniecznie uzupełniona ogólnymi miarami odbudowującymi - w szczególności wymaga starannego przestrzegania odpoczynku i łóżka, zmian diety (tabela terapeutyczna № 10 i), stopniowa ekspansja aktywności fizycznej.
Przez pierwsze 24 godziny po ataku pacjent powinien być w łóżku przez pierwsze 24 godziny. Pytania dotyczące stopniowego wznowienia aktywności motorycznej są omawiane indywidualnie z lekarzem prowadzącym. Zaleca się ćwiczenia oddechowe w celu zapobiegania zastojom płuc.
Racja żywności jest ograniczona, zmniejszając zawartość kalorii do 1200-1500 KCAL. Wyklucz tłuszcze zwierzęce i sól. Menu jest rozszerzone przez żywność warzywną, produkty zawierające potas, zbóż, owoce morza. Ilość spożycia płynu jest również ograniczona (do 1-1,5 litra dziennie).
Ważne: pacjent powinien całkowicie zaprzestać palenia (zarówno aktywnego, jak i biernego) i spożywania alkoholu.
Po zawale transmuralnym dana osoba wykazuje obowiązkową ambulatorium z kardiologiem. Początkowo obserwacja odbywa się co tydzień, a następnie - dwa razy w miesiącu (pierwsze sześć miesięcy po ataku). Po sześciu miesiącach wystarczy odwiedzać kardiolog co miesiąc. Doktor przeprowadza badanie, wykonuje elektrokardiografię kontrolną, testy warunków skrajnych. [9]
Leczenie chirurgiczne
Chirurgiczne leczenie zawału transmuralnego może być otwarte (z dostępem przez nacięcie klatki piersiowej) i przezskórne (obejmuje sondowanie przez naczynie tętnicze). Druga technika jest coraz częściej stosowana ze względu na jej skuteczność, niską drogę i minimalne powikłania.
Typowe rodzaje przezskórnych operacji:
- Stentowanie żylne jest umieszczeniem specjalnego rozszerzającego elementu w obszarze zwężenia statku. Stent jest cylindryczną siatką wykonaną ze specjalnego plastiku lub metalu. Jest dostarczany za pomocą sondy do niezbędnego obszaru naczyniowego, gdzie jest rozszerzany i pozostawiony. Jedynym możliwym możliwym powikłaniem tego leczenia może być retrbiliza.
- Balon naczyniowy Plasty jest procedurą podobną do stentowania, ale zamiast cylindra siatki sonda zapewnia specjalną ramę balonową, która napompuje się po osiągnięciu pożądanego obszaru naczyniowego i rozszerza naczynie, przywracając w ten sposób normalny przepływ krwi.
- Laserowe ekmymer naczyniowe PLIBLY - obejmuje zastosowanie sondy światłowodowej, która, gdy doprowadza do dotkniętego segmentu tętnicy wieńcowej, prowadzi promieniowanie laserowe. Promienie z kolei wpływają na skrzep i niszczą go, dzięki temu, na którym krążenie krwi jest przywracane.
Praktyka operacji otwartego serca jest rozsądna u pacjentów z całkowitym niedrożnością tętniczą, gdy stentowanie nie jest możliwe lub w obecności jednoczesnych patologii wieńcowych (np. Wady serca). W takiej sytuacji wykonywana jest operacja obejścia, układa się omijanie szlaków naczyniowych (z autoimplantami lub materiałami syntetycznymi). Operacja jest wykonywana z zatrzymaniem krążenia i zastosowanie AIC („sztuczny krążenie”) lub na narządach roboczych.
Znane są następujące typy obwodnicy:
- Słujekorononary - wewnętrzne naczynie tętnicze klatki piersiowej, które jest mniej podatne na zmiany miażdżycowe i nie ma zaworów takich jak żyła, jest używane jako bocznik.
- Aortokoronarne - żyła pacjenta jest używana jako bocznik, który jest wszyty do tętnicy wieńcowej i aorty.
Każda operacja serca jest potencjalnie niebezpieczną procedurą. Operacja zwykle trwa kilka godzin. Przez pierwsze dwa dni pacjent pozostaje na oddziale intensywnej terapii pod stałym nadzorem specjalistów. W przypadku braku powikłań jest przenoszony na zwykły oddział. Specyfiki okresu rehabilitacji są określane indywidualnie.
Zapobieganie
Środki zapobiegawcze zapobiegające rozwojowi zawału transmuralnego mają na celu zmniejszenie negatywnego wpływu potencjalnych szkodliwych czynników na ludzkie ciało. Szczególnie ważne jest zapobieganie powtarzającemu atakowi u chorych. Oprócz wsparcia leku powinni przestrzegać szeregu zaleceń medycznych, w tym zmian w odżywianiu, korekcie aktywności fizycznej i stylu życia.
Zatem zapobieganie może być pierwotne (dla osób, które nigdy wcześniej nie miały zawału transmuralnego lub innego) i wtórne (w celu zapobiegania nawróceniu zawału mięśnia sercowego).
Jeśli dana osoba jest w grupie ryzyka rozwoju patologii sercowo-naczyniowej, przygotowano dla niego następujące zalecenia:
- Zwiększyć aktywność fizyczną.
Hipodynamia może wywołać wiele problemów sercowo-naczyniowych. Wsparcie tonu serca jest szczególnie niezbędne dla osób w wieku powyżej 35-40 lat. Możesz po prostu i skutecznie wzmocnić serce, codzienne chodzenie, jogging, pływanie i jazda na rowerze.
- Całkowicie rezygnuj złe nawyki.
Palenie i picie alkoholu jest szkodliwe dla każdego, niezależnie od ich początkowego stanu zdrowia. A dla osób z patologią sercowo-naczyniową alkohol i papierosy są kategorycznie przeciwwskazane. I to nie tylko słowa, ale sprawdzony fakt.
- Jedz jakości i właściwe odżywianie.
Odżywianie jest podstawą naszego ogólnego zdrowia i zdrowia naczyniowego. Ważne jest, aby spożywać jako małe smażone żywność, tłuszcze zwierzęce, produkty z syntetycznymi substytutami, tłuszczem trans, dużą ilością soli. Zaleca się rozszerzenie diety o warzywa, warzywa, owoce, orzechy, jagody, owoce morza.
- Unikaj negatywnych skutków stresu, szukaj bardziej pozytywnych emocji.
Pożądane jest unikanie, jeśli to możliwe, nadmierny stres emocjonalny i wstrząsy. Ludzie skłonni do zmartwień i lęku, którzy często przyjmują sytuacje „blisko serca”, zaleca się przyjmowanie środków uspokajających (po konsultacji z lekarzem).
- Monitoruj odczyty ciśnienia krwi.
Często procesy prowadzące do kolejnych skurczów i zablokowania światła naczyniowego są wywoływane przez wzrost ciśnienia krwi. Aby uniknąć takich powikłań, należy niezależnie monitorować ciśnienie krwi, przyjmować leki przeciwnadciśnieniowe przepisane przez lekarza w odpowiednim czasie.
- Kontrolować poziom cukru we krwi.
Pacjenci z cukrzycą mają problemy ze stanem ścian naczyniowych, które stają się bardziej kruche i łatwo zatkane z powodu choroby. Aby zapobiec rozwojowi patologicznych procesów wewnątrznaczyniowych, konieczne jest regularne konsultacje z endokrynologiem, poddanie się leczeniu i utrzymanie systematycznej kontroli medycznej (w celu monitorowania wartości cukru we krwi).
- Regularnie patrz kardiolog.
Osoby zagrożone rozwojem zawału transmuralnego lub innych chorób serca powinny być systematycznie (1-2 razy w roku) badane przez lekarza ogólnego i kardiologa. To zalecenie jest szczególnie istotne dla pacjentów w wieku powyżej 40-45 lat.
Wtórne zapobieganie ma zapobiec rozwojowi powtarzającego się ataku zawału przeznaczenia, który może być śmiertelny dla pacjenta. Takie środki zapobiegawcze obejmują:
- Powiadomienie lekarza o podejrzanych objawach (nawet stosunkowo nieszkodliwych);
- Zgodnie z receptami i poradami lekarza;
- Zapewnienie odpowiedniej aktywności fizycznej, diety i stylu życia;
- Wybór rodzaju aktywności pracy, która nie wymaga nadmiernego wysiłku fizycznego i nie towarzyszy im wstrząsy psycho-emocjonalne.
Prognoza
Patologie aparatu sercowo-naczyniowego są najczęstszym czynnikiem zwiększonej śmiertelności. Zawał mięśnia sercowego transmuralnego jest najniebezpieczniejszym powikłaniem niedokrwiennej choroby serca, których nie można „ograniczyć”, nawet pomimo stałej poprawy metod diagnostycznych i terapeutycznych.
Przeżycie po ataku zależy od wielu czynników - przede wszystkim od szybkości opieki medycznej, a także od jakości diagnozy, ogólnego zdrowia i wieku osoby. Ponadto rokowanie zależy od okresu hospitalizacji od momentu wystąpienia ataku, zakresu uszkodzenia tkanki serca, wartości ciśnienia krwi itp.
Najczęściej eksperci szacują wskaźnik przeżycia w ciągu jednego roku, a następnie trzy, pięć i osiem lat. W większości przypadków, jeśli pacjent nie ma patologii nerek i cukrzycy, trzyletni wskaźnik przeżycia jest uważany za realistyczny.
Długoterminowe rokowanie wynika głównie z jakości i kompletności leczenia. Najwyższe ryzyko śmierci odnotowano w ciągu pierwszych 12 miesięcy po ataku. Główne czynniki śmierci pacjenta to:
- Nawrót zawału (najczęściej);
- Przewlekłe niedokrwienie mięśnia sercowego;
- Nagły zespół śmierci serca;
- Zator płucny;
- Ostre zaburzenie krążenia w mózgu (udar).
Właściwie przeprowadzone środki rehabilitacyjne odgrywają kluczową rolę w jakości rokowania. Okres rehabilitacji powinien realizować następujące cele:
- Zapewnij wszystkie warunki odzyskiwania organizmu, jego dostosowanie do standardowych obciążeń;
- Poprawić jakość życia i wydajności;
- Zmniejsz ryzyko powikłań, w tym nawrotów.
Wysokiej jakości interwencje rehabilitacyjne powinny być sekwencyjne i nieprzerwane. Składają się z następujących etapów:
- Okres szpitalny - zaczyna się od momentu przyjęcia pacjenta na oddział intensywnej opieki lub intensywnej terapii, a także do kardiologii lub działu naczyniowego (klinika).
- Pobyt w centrum rehabilitacyjnym lub sanatorium - trwa do 4 tygodni po zawale serca.
- Okres ambulatoryjny - obejmuje ambulatoryjne obserwacje przez kardiologa, rehabilitologa, instruktora LFK (przez rok).
Rehabilitacja jest następnie kontynuowana przez pacjenta niezależnie w domu.
Podstawą udanej rehabilitacji jest umiarkowana i spójna aktywność fizyczna, której schemat jest opracowywany przez lekarza indywidualnie. Po niektórych ćwiczeniach stan pacjenta jest monitorowany przez specjalistę i oceniany zgodnie z szeregiem kryteriów (szczególnie istotne „testy warunków skrajnych”). [10]
Oprócz aktywności fizycznej program rehabilitacji obejmuje wsparcie leków, korekcję stylu życia (zmiany diety, kontrola masy ciała, eliminacja złych nawyków, monitorowanie metabolizmu lipidów). Zintegrowane podejście pomaga zapobiec rozwojowi powikłań i dostosowywania układu sercowo-naczyniowego do codziennych czynności.
Zawał transmisji mięśnia sercowego charakteryzuje się najbardziej niekorzystnym rokowaniem, co tłumaczy się zwiększonym prawdopodobieństwem śmiertelności nawet na etapie przedszpitalne. Około 20% pacjentów umiera w ciągu pierwszych czterech tygodni po ataku.

