Osteofity brzeżne stawu biodrowego
Ostatnia recenzja: 07.06.2024

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
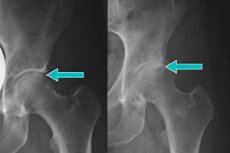
Często podczas radiografii kości miednicy wykrywane są marginalne osteofity stawu biodrowego. Są to specyficzne patologiczne wzrosty na powierzchni stawowej, gdzie kość jest pokryta chrząstką. W kontakcie z zakończeniami nerwowymi osteofity powodują silny ból, głównie z powodu tego, którego pacjenci szukają pomocy medycznej. Głównym powodem pojawienia się wzrostu jest zapalenie kości stawów i zniszczenie chrząstki. [1]
Epidemiologia
Brzeżne osteofity stawu biodrowego częściej występują u mężczyzn w wieku powyżej 65 lat. Wiek 80% pacjentów - przeważająca większość - przekracza 75 lat.
Na przykład w Stanach Zjednoczonych rozpowszechnienie patologii wynosi 12%, w wyniku czego każdego roku przeprowadza się kilkaset tysięcy operatorów endoprotetycznych.
Najczęstsze objawy marginalnych osteofitów stawu biodrowego:
- Ból podczas próby poruszania się i jego nieobecności w spoczynku (czasami odnotowano napromieniowanie do obszaru pachwiny);
- Przejściowa sztywność stawu rano;
- Ograniczony zakres ruchu w stawie biodrowym, zawód;
- Brak objawów stanu zapalnego (obrzęk, lokalna wzrost temperatury).
Przyczyny osteofity stawu biodrowego.
Aby zrozumieć przyczyny powstawania marginalnych osteofitów stawu biodrowego, konieczne jest pomysł, aby anatomiczne i fizjologiczne cechy tego artykulacji.
Głowa kości udowej i panewki biodrowej biorą udział w tworzeniu stawu biodrowego. Powierzchnie stawowe są pokryte tkanką maziową chrząstki. Ta tkanka może pochłaniać płyn maziowy i w razie potrzeby uwolnić ją z powrotem, w zależności od aktywności ruchu. Stojąc przez długi czas, panewki poddawane jest intensywnemu naprężeniu mechanicznemu. Podczas chodzenia obciążenie amortyzacji przesuwa się w zależności od zmiany wektora silnika. W tej sytuacji różne i zmieniające się kierunki obciążenia wpływają na prawie całą powierzchnię panewki i głowy kości udowej.
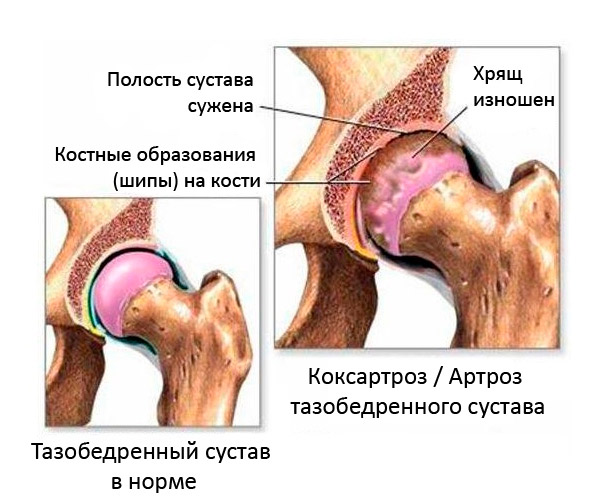
Tworzenie marginalnych osteofitów występuje tylko wtedy, gdy warstwa maziowa chrząstki jest uszkodzona. W obszarach przerzedzania chrząstki i ekspozycji na kości podczas aktywności motorycznej mikrokracki tworzą się w chrząstce, które z czasem są wypełnione solami wapnia. Takie złoża uszkadzają tkanki miękkie, co prowadzi do ciągłego procesu zapalnego. W rezultacie tkanka chrząstki jest niszczona, osteofity rosną i dalej na całej wewnętrznej powierzchni stawowej. [2]
Pośrednie przyczyny tego zjawiska mogą być:
- Nadwaga, która wielokrotnie zwiększa obciążenie powierzchni stawu biodrowego i wywołuje przyspieszone zniszczenie warstwy chrząstki;
- Siedzący tryb życia;
- Krzywizna kończyn dolnych i stóp;
- Urazy bioder i samego stawu biodrowego;
- Krzywizna kręgosłupa z niewspółosiowatą miednicy, artrozą kolan z niewspółosiową i skracaniem kończyn;
- Zmiany biochemiczne związane z wiekiem;
- Anomalie wzrostu (młodzieńcza epifizyza głowy kości udowej, norarycznik infantylowy);
- Anomalie szkieletowe (dysplazja stawu biodrowego lub panewki, obrotowe złośliwe klimatyzację szyi kości udowej);
- Uderzenie kości udowej i acetabularnej (wzniesienie w przednim zewnętrznym segmencie skrzyżowania szyku, nadmierne schronienie głowy kości udowej przez panewkę);
- Anomalie nasadowe (dysplazja spondyloepiphyseal);
- Zaburzenia hormonalne (niski poziom estrogenu u kobiet).
Czynniki ryzyka
Ponieważ patogeneza pojawienia się marginalnych osteofitów stawu biodrowego nie jest w pełni poznana, ważne jest, aby wiedzieć o czynnikach ryzyka, które mogą wywołać rozwój patologii. Takie czynniki obejmują:
- Otyłość, nadwaga, zwiększając obciążenie stawów i powodując przyspieszone zniszczenie tkanki chrząstki;
- Siedzący tryb życia (przeważnie siedzący siedzący praca, hipodynamia z powodu nadmiernej masy itp.);
- Malpozycja stóp, deformacje kości (w tym krzywizna Valgus);
- Urazowe urazy stawu biodrowego lub uda;
- Osteochondroza krzyżowo-lędźwiowa;
- Nieprawidłowa postawa, deformacje kolumny kręgosłupa, która pociąga za sobą nierównomierny rozkład obciążenia amortyzującego podczas aktywności motorycznej;
- Regularna ciężka aktywność fizyczna z długotrwałym pobytem „na nogach”, ręczny transport ciężkich przedmiotów;
- Choroby naczyń kończyn dolnych (żylaki, angiopatia pochodzenia cukrzycowego, zatarcie zapalenia końcowego, miażdżyca itp.);
- Uszkodzenie reumatoidalne chrząstki wewnątrz wyroby z powodu reumatoidalnego zapalenia stawów, dny moczanowej, choroby Bechterewa (typu stawu), tocznia rumieniowatego układowego itp.;
- Nieprawidłowy styl życia, słaba dieta, niskie spożycie płynów w ciągu dnia.
U osób starszych marginalne osteofity mogą wystąpić w wyniku urazu, złamań w obszarze głowy kości udowej. U pacjentów w średnim wieku konieczne jest wykluczenie wszelkiego rodzaju zaburzeń hormonalnych, które mogą powodować zniszczenie chrząstki.
Grupy wysokiego ryzyka obejmują kobiety podczas ciąży (późna ciąża charakteryzuje się fizjologicznym zmiękczeniem tkanki chrząstki), a także osób otyłych.
Patogeneza
Nadal jest badany patogenetyczny obraz tworzenia marginalnych osteofitów stawu biodrowego. Wiadomo, że w większości przypadków osteofity występują na późnym stadium rozwoju choroby zwyrodnieniowej stawów: wzrost jest zlokalizowany na głowie kości udowej lub na powierzchni panewki kości biodrowej.
Topograficzne, morfologiczne i inne cechy wzrostu osteofitu zostały po raz pierwszy opisane w 1975 r. Jednocześnie określono klasyfikację wzrostu w zależności od ich lokalizacji i wzrostu. W szczególności marginalne osteofity podzielono na peryferyjne (wraz z lokalizacją wzdłuż krawędzi głowy kości udowej) i scentralizowane (wraz z lokalizacją wzdłuż krawędzi szorstkiej mamy głowy kości udowej). Oprócz marginalnych osteofitów opisano również osteofity epidowe i subczynne.
Warianty wzrostu osteofitów:
- Istnieje przerost szerokich i płaskich osteofitów wpływających na środkowe i tylne strefy głowy kości udowej, z zachowaniem sferyczności. Czasami występują zmiany zwyrodnieniowe z formacjami torbielowatymi w przednim górnym i przyśrodkowym segmencie głowy kości udowej. Badanie kliniczne i radiologiczne ujawnia obrót boczny i przemieszczenie głowy kości udowej w odniesieniu do panewki.
- Wzrosty zwykle rozprzestrzeniają się na zewnątrz i wpływają na tylne i przyśrodkowe obszary głowy kości udowej. Tkanka kostna jest zniszczona, zaangażowane są górne i boczne obszary głowy kości udowej, a głowa kości udowej jest wypierana bocznie i w górę w stosunku do panewki. Znaki kliniczne to utrwalanie zgięcia, rotacja boczna i dodanie bioder.
- Marginalne osteofity powierzchni panewki i głowy kości udowej tworzą osobliwy pierścień otaczający artykulację biodra. Istnieją destrukcyjne i zwyrodnieniowe zmiany w regionie przyśrodkowym i tylnym głowy kości udowej.
- Obwodowe marginalne osteofity stają się widoczne, gdy panewki z głową kości udowej jest głęboko wdrożone po stronie miednicy. W miarę postępu niszczenia kości głowa jest wypierana w górę w stosunku do panewki, a pierścień wzrostu obwodowego znajduje się wzdłuż dolnej krawędzi głowy kości udowej.
Objawy osteofity stawu biodrowego.
Objawy tworzenia marginalnych osteofitów stawu biodrowego mogą nie objawiać się natychmiast po wystąpieniu zmian patologicznych. Tylko z czasem, gdy rosną, występuje stały ból stawu biodrowego i ograniczenie ruchu.
Wielu pacjentów cierpiących na marginalne osteofity stawu biodrowego narzeka ból w dolnej części pleców, pośladków i bioder. Zespół bólu może wahać się od niewielkiego dyskomfortu do ostrego silnego bólu. W zaawansowanych przypadkach ból jest tak ciężki, że pacjent nie jest w stanie dokonać żadnych ruchów.
Uprawnienie w stawie jest również upośledzone. Ciągłe dyskomfort i ból utrudniają wykonywanie równych prostych ruchów: problematyczne jest chodzenie, podnoszenie nogi lub nawet siedzenie przez długi czas. Wiele osób ma poczucie sztywności w stawie, poczucie, że „noga nie jest posłuszna”.
Osteofity krawędzi stawu biodrowego są częstą patologią, której nie można całkowicie wyleczyć. Jednak terminowe skierowanie do lekarzy, gdy wykryto pierwsze objawy, pomaga rozpocząć leczenie w czasie i zapobiec rozwojowi poważnych konsekwencji. [3]
Komplikacje i konsekwencje
Patologie stawu zwyrodnieniowego-dystroficznego z późniejszym tworzeniem osteofitów są nie tylko problemem medycznym, ale także problemem społecznym, ponieważ w wielu przypadkach pacjenci stają się niepełnosprawni. Główną konsekwencją tworzenia marginalnych osteofitów stawu biodrowego jest utrata zdolności do prowadzenia normalnego stylu życia. Początkowo pacjent doświadcza dyskomfortu podczas długiego chodzenia. Po pewnym czasie konieczne jest zatrzymanie podczas chodzenia (prawie co 200–300 m), konieczne jest użycie trzciny podtrzymującej lub kul.
Z powodu zniszczenia tkanek i przerostu marginalnych osteofitów pacjent doświadcza silnego bólu, zdolność do wykonywania ruchów jest poważnie ograniczona. Procesy patologiczne przyczyniają się do rozwoju przewlekłego stanu zapalnego w tkankach stawowych i otaczających, zapalenie stawów lub zapalenie stawów, występuje zapalenie kości i szpiku.
Mięśnie dotkniętego zaniku kończyny dolnej noga staje się zauważalnie cieńsza. Nierównowaga obciążenia prowadzi do zaburzeń innych składników układu mięśniowo-szkieletowego: płaskie stopy, osteochondroza, zdeformowana kolumna kręgosłupa, układ nerwowy cierpi (neuropatie kompresyjne itp.).
Wśród nie mniej poważnych konsekwencji są tworzenie patologicznych podwichnięć, ankylozy (fuzja stawowych powierzchni) i martwicy. W rezultacie pacjent staje się niepełnosprawny i traci możliwość samodzielnego poruszania się. Zwiększenie ryzyka zatłoczenia, zakrzepicy itp.
W zaawansowanych przypadkach jedynym możliwym sposobem na poprawę sytuacji jest endoproteza - złożona interwencja chirurgiczna, związana z wysokim ryzykiem powikłań i dużą liczbą przeciwwskazań. Dlatego ważne jest, aby w odpowiednim czasie szukać pomocy medycznej: wczesne leczenie może spowolnić lub powstrzymać postęp bolesnych procesów bez uciekania się do poważnej operacji.
Diagnostyka osteofity stawu biodrowego.
Podczas początkowej konsultacji lekarz zbiera anamneza, zewnętrznie ocenia stan układu mięśniowo-szkieletowego, analizuje i odczuwa dotknięte stawy. Aby wyjaśnić naturę zmian patologicznych w ośrodkowym układzie nerwowym, przeprowadza się ogólne badanie neurologiczne.
Kompleksowa diagnostyka instrumentalna może obejmować:
- Radiografia stawów biodrowych w kilku projekcjach, z określeniem rodzaju i lokalizacji osteofitów;
- Obrazowanie rezonansu komputerowego lub magnetycznego w celu określenia stadium choroby, wyjaśnij cechy wzrostu, szczegółowe i badanie wszystkich zaangażowanych struktur;
- Ultradźwięki tkanek miękkich, stawy;
- Electrezoneuromiografia w celu oceny funkcjonalności układu nerwowego w obszarach obwodowych.
W razie potrzeby lekarz może uciekać się do dodatkowej diagnostyki, aby uzyskać bardziej precyzyjne informacje na temat stanu stawu biodrowego i marginalnych osteofitów. W szczególności stosuje się artroskopię lub biopsję.
Ponadto przepisywane są testy laboratoryjne:
- Hemogram wykonuje się w celu wykrycia markerów stanu zapalnego (zwiększone COE i leukocyty);
- Biochemia krwi wykonuje się, aby dowiedzieć się, jak poziom wapnia, białka C-reaktywnego, czynnika reumatoidalnego;
- Badania serologiczne jest konieczne do określenia określonych immunoglobulin i przeciwciał autoimmunologicznych.
Jeśli pacjent ma choroby ogólnoustrojowe lub inne wskazania, przepisane są konsultacje z endokrynologiem, traumatologiem, reumatologiem itp.
Diagnostyka różnicowa
Diagnoza różnicowa jest przeprowadzana z następującymi patologiami:
- Osteonekroza.
- Od początkowego etapu kostekrozy do późnych stadiów głowa kości udowej stopniowo spłaszcza się, bez patologicznych zmian w samym stawie.
- Zapalenie kości i stawów jest wykrywane tylko na późnym stadium kosteonekrozy.
- Uderzenie panewki kości udowej.
- Zespół uderzenia kości udowej przedniego zewnętrznego segmentu połączenia z drewnem cefalicznym (uderzenie CAM).
- Uderzenie odcinka przednich panewki (uderzenie pincer).
- Dysplazja biodra.
- Zewnętrzne spłaszczenie panewki.
- Arthropatia pirofosforanowa.
- Złoża pirofosforanu w panewkowej wardze i chrząstce.
- Zmiany zwyrodnieniowe w stawie biodrowym, tworzenie osteofitów.
- Torbiele podchrzęstne.
Leczenie osteofity stawu biodrowego.
Leki dla marginalnych osteofitów stawów biodrowych obejmuje stosowanie środków przeciwbólowych i leków przeciwzapalnych. Przeboki przeciwbólowe (ketonalne, deksalgin, nalgesin) pomogą zmniejszyć ból i poprawić jakość życia pacjenta, a leki przeciwzapalne (diklofenak, paracetamol, ibuprofen) zatrzymają rozwój reakcji zapalnej.
Specjalne leki chondroprotekcyjne pomagają spowolnić postęp choroby zwyrodnieniowej stawów, który często poprzedza tworzenie marginalnych osteofitów. Chondroprotektory promują regenerację tkanki chrząstki, poprawiają mobilność stawów. Jednak takie leki (glukozamina, siarczan chondroityny) wymagają długotrwałego stosowania, ponieważ mają one skumulowany efekt.
Myorelaxanty to kolejna grupa leków przydatnych dla pacjentów z marginalnymi osteofitami stawu biodrowego. Leki te zmniejszają napięcie mięśni, poprawiają mobilność i łagodzą ból. Wśród najczęstszych miorelaxantów są: Midocalm, tizanidyna, baklofen.
Zasadniczo stosuje się kompleksowe leczenie składające się z metod konserwatywnych i chirurgicznych.
Obróbka fizjoterapeutyczna obejmuje zastosowanie elektroforezy i ultraponoforezy, umożliwiające wyeliminowanie skurczów mięśni, łagodzenie bólu, poprawę procesów metabolicznych w tkankach.
Fizjoterapia jest kolejnym ważnym składnikiem terapeutycznym. Ćwiczenia fizykoterapii są również przepisywane podczas rehabilitacji, która jest niezbędna do wzmocnienia mięśni regionu biodra i kończyn dolnych.
Zalecane są również sesje akupunktury i terapii ręcznej w celu złagodzenia napięcia mięśni i bólu.
Zastosowanie specjalnych konstrukcji ortopedycznych (wkładki, wkładki, ortezy) jest wskazane w przypadku deformacji, różnych długości kończyn itp.
Współczesne technologie chirurgiczne często pomagają spowolnić postęp w tworzeniu marginalnych osteofitów i wyeliminować potrzebę endoprotetyki. Zatem interwencje endoskopowe są wykonywane na stawie biodrowym - arthroskopia z wymianą uszkodzonych tkanek. Operacja jest wykonywana przez małe nacięcia skóry (nakłucia). Optyka i instrumenty endoskopowe są wstawiane do stawu, a specjalny monitor zapewnia możliwość szczegółowego zbadania wszystkich patologicznie zmienionych tkanek stawowych. Za pomocą instrumentów i pod kontrolą optyki usunięto osteofity kości udowej i panewki, a warga stawowa jest zszywana. Jeśli artykulacja jest zdeformowana, otrzymuje anatomicznie poprawną konfigurację. Uszkodzona chrząstka zastępuje biomatrix kolagenu, który jest w pełni zdolny do wykonania funkcji normalnej tkanki chrząstki.
Jeśli chodzi o endoprotetyka, ta interwencja jest odpowiednia, gdy staw biodra jest całkowicie i nieodwracalnie dysfunkcyjny i nie można jej naprawić. Podczas operacji endoprotetycznej chirurg zastępuje dotkniętą powierzchnię stawową sztuczną.
Po interwencji chirurgicznej pacjent przechodzi przedłużoną rehabilitację z fizjoterapią i fizykoterapią. Okres odzyskiwania może potrwać kilka miesięcy i wymaga nie tylko cierpliwości, ale także znacznego wysiłku ze strony pacjenta, w tym ścisłego przestrzegania wszystkich zaleceń medycznych.
Zapobieganie
Środki zapobiegawcze powinny obejmować zapobieganie rozwojowi choroby zwyrodnieniowej stawów i maksymalizację zachowania chrząstki.
Dieta powinna zawierać kolagen, który jest niezbędny do wspierania funkcji stawu i struktury. Kolagen jest obecny:
- W bulionie mięsnym i rybnym;
- W zimnych cięciach, galaretka;
- W jagodach owoce, warzywa.
Konieczne jest skonsultowanie się z lekarzami rehabilitacyjnymi lub instruktorami fizykoterapii w sprawie fizykoterapii. Dla każdego konkretnego przypadku wybierany jest inny zestaw ćwiczeń.
Zalecony:
- Regularne kursy masażu (1-2 razy w roku);
- Leczenie i zapobieganie chorobom metabolicznym (otyłość, cukrzyca, dna moczanowa), a także patologie przewodu pokarmowego i wątroby;
- Korekta krzywizny stóp, użycie butów ortopedycznych i specjalne wkładki;
- Zapewnienie organizmu niezbędne witaminy i elementy śladowe, dodatkowe spożycie witaminy D, magnezu, cynku;
- Profilaktyczne podawanie chondroprotektantów;
- Unikanie urazów i nadmierne obciążenia kończyn dolnych, a zwłaszcza stawów biodrowych;
- Przestrzeganie reżimu siły roboczej i odpoczynku;
- Regularne badania lekarskie dotyczące terminowego wykrywania patologii układu mięśniowo-szkieletowego.
Prognoza
Początkowy etap tworzenia marginalnych osteofitów zwykle nie prowadzi do niepełnosprawności. Ważne jest, aby zobaczyć lekarza na czas, przeprowadzić pełne badanie, rozpocząć leczenie i postępować zgodnie z wszystkimi zaleceniami medycznymi.
Prognozy jest uważane za mniej korzystne, jeśli chodzi o zaniedbane przypadki, duży przerost osteofitów, szczególnie w wtórnym zapaleniu kości i stawów. Choroba jest podatna na szybki postęp, staw biodrowy jest szybko zniszczony. Przez kilka lat pacjent może zostać niepełnosprawny.
W skomplikowanych przypadkach może być konieczne poddanie się złożonej operacji endoprotetycznej. Współczesne metody leczenia pomagają ludziom powrócić do normalnego sposobu życia.
Niestety, w większości przypadków pacjenci nie szukają natychmiast pomocy medycznej, więc choroba szybko się rozwija, stawy są zdeformowane. Z czasem marginalne osteofity stawu biodrowego prowadzą do silnego bólu i niepełnosprawności.
Zastosowana literatura
Zastosowanie form wstrzykiwań heterogenicznych hydrożeli biopolimerowych w zmianach zwyrodnieniowych-dystroficznych stawów, praktyczne podręcznik dla lekarzy, Moskwa, 2012
Nowoczesne podejście do patogenezy, diagnozy i leczenia choroby zwyrodnieniowej stawów stawu kolanowego E.M. Lisitsyna, M.P. Lisitsyn, A.M. Zaremuk
Traumatologia i ortopedia, Ryabchikov I.V. Kazan, 2016

