Ekspert medyczny artykułu
Nowe publikacje
Scarlatina
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
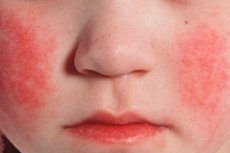
Epidemiologia
Rezerwuarem i źródłem zakażenia są pacjenci z zapaleniem migdałków, szkarlatyną i innymi postaciami klinicznymi zakażenia paciorkowcami układu oddechowego, a także zdrowi nosiciele paciorkowców grupy A. Pacjent jest najbardziej niebezpieczny dla innych do 3. tygodnia choroby. Nosicielstwo paciorkowców grupy A jest powszechne w populacji (15-20% zdrowej populacji); wielu nosicieli wydala patogen przez długi okres czasu (miesiące i lata).
Szkarlatyna jest przenoszona drogą aerozolową (powietrzną) i kontaktową (kontakt z żywnością i gospodarstwem domowym). Zakażenie następuje poprzez bliski, długotrwały kontakt z osobą chorą lub nosicielem.
Naturalna podatność ludzi na szkarlatynę jest wysoka. Szkarlatyna występuje u osób, które nie mają odporności antytoksycznej, gdy są zakażone toksycznymi szczepami paciorkowców, które wytwarzają toksyny erytrogenne typów A, B i C. Odporność poinfekcyjna jest specyficzna dla typu; gdy zakażenie paciorkowcami typu A innego serowaru, możliwe jest drugie zakażenie.
Szkarlatyna jest szeroko rozpowszechniona, ale częściej występuje w regionach o umiarkowanym i zimnym klimacie. W latach 1994–2002 większość przypadków dotyczyła dzieci (96,4%). Częstość występowania szkarlatyny wśród ludności miejskiej jest znacznie wyższa niż wśród mieszkańców wsi. Ogólny poziom i dynamika zapadalności na szkarlatynę długotrwałą i miesięczną zależą głównie od zapadalności dzieci w wieku przedszkolnym w grupach zorganizowanych. Co roku dzieci uczęszczające do placówek opiekuńczo-wychowawczych chorują 3–4 razy częściej niż dzieci wychowywane w domu. Różnica ta jest najbardziej widoczna w grupie dzieci w pierwszych dwóch latach życia (6–15 razy), natomiast wśród dzieci w wieku 3–6 lat jest mniej zauważalna. Wśród tych samych grup odnotowuje się najwyższe wskaźniki zdrowego nosicielstwa. Odsetek ognisk szkarlatyny z jednym przypadkiem choroby w placówkach przedszkolnych wyniósł 85,6%.
Zapadalność na szkarlatynę ma wyraźną sezonowość jesienno-zimowo-wiosenną. Sezonowość zapadalności stanowi 50-80% przypadków rejestrowanych w ciągu roku. Minimalna zapadalność występuje od lipca do sierpnia; maksymalna - od listopada do grudnia i od marca do kwietnia. Na czas sezonowego wzrostu zapadalności decydujący wpływ ma formowanie się lub odnawianie zorganizowanej grupy i jej liczebność. W zależności od liczebności grupy, cech jej formowania się i funkcjonowania (duże ośrodki wypoczynkowe dla dzieci, jednostki wojskowe itp.) zapadalność na zakażenie paciorkowcami wzrasta po 11-15 dniach, a jej maksymalne wskaźniki notuje się 30-35 dni po utworzeniu grupy. W placówkach przedszkolnych wzrost zapadalności notuje się zwykle po 4-5 tygodniach, a maksymalną zapadalność osiąga w 7-8 tygodniu od momentu utworzenia grupy. W grupach zorganizowanych, które są odnawiane raz w roku, obserwuje się pojedynczy sezonowy wzrost zapadalności na szkarlatynę. Przy podwójnym odnowieniu obserwuje się podwójny sezonowy wzrost zachorowań, co jest szczególnie charakterystyczne dla organizacji wojskowych.
Do osobliwości epidemiologii szkarlatyny zalicza się występowanie okresowych wzrostów i spadków zapadalności. Obok 2-4-letnich interwałów odnotowuje się dłuższe interwały czasowe (40-45 lat) z późniejszym znacznym wzrostem liczby zachorowań. Z reguły w stuletnim interwale odnotowuje się trzy duże cykle wzrostu i spadku zapadalności. W ostatnich latach osiągnięto minimalny wskaźnik zapadalności charakterystyczny dla okresu międzyepidemicznego (50-60 na 100 tys. ludności).
Według N.I. Nisevicha (2001) odkrycie antybiotyków i ich powszechne stosowanie miało istotny wpływ na przebieg i wyniki szkarlatyny w połowie XX wieku.
Ewolucja przebiegu szkarlatyny w XX wieku w zależności od zastosowanego leczenia
Rok |
Komplikacje, % |
Śmiertelność, % |
Leczenie |
1903 |
66 |
22.4 |
Objawowy |
1910 |
60 |
13,5 |
- |
1939 |
54 |
4.3 |
Sulfonamidy |
1940 |
54 |
2,3 |
Sulfonamidy |
1945 |
53 |
0,44 |
Terapia penicyliną w ciężkich postaciach |
1949 |
28,7 |
0 |
Terapia penicyliną dla wszystkich pacjentów |
1953 |
4.4 |
0 |
Obowiązkowa terapia penicyliną dla wszystkich pacjentów i jednoczesna rezerwacja oddziałów |
Patogeneza
Patogen wnika do organizmu człowieka przez błonę śluzową gardła i nosogardła; w rzadkich przypadkach możliwe jest zakażenie przez błonę śluzową narządów płciowych lub uszkodzoną skórę (szkarlatyna pozaustna). W miejscu przylegania bakterii tworzy się ognisko zapalno-martwicze. Rozwój zespołu zakaźno-toksycznego jest spowodowany przedostaniem się toksyny erytrogennej (toksyny Dicka) do krwiobiegu, a także działaniem peptydoglikanu ściany komórkowej paciorkowców. W wyniku toksynemii dochodzi do uogólnionego rozszerzenia małych naczyń we wszystkich narządach, w tym w skórze i błonach śluzowych, pojawia się charakterystyczna wysypka. W wyniku wytwarzania i gromadzenia się przeciwciał antytoksycznych podczas rozwoju procesu zakaźnego i wiązania przez nie toksyn, objawy zatrucia słabną, a wysypka stopniowo zanika. Jednocześnie pojawiają się umiarkowane objawy nacieku okołonaczyniowego i obrzęku skóry właściwej. Naskórek jest nasycony wysiękiem, a komórki naskórka ulegają rogowaceniu, co prowadzi do złuszczania się skóry po ustąpieniu wysypki szkarlatynowej. Wielkopłytkowy charakter złuszczania się grubych warstw naskórka na dłoniach i podeszwach stóp można wyjaśnić zachowaniem silnego połączenia między zrogowaciałymi komórkami w tych obszarach.
Składniki ściany komórkowej paciorkowców (polisacharyd grupy A, peptydoglikan, białko M) i produkty pozakomórkowe (streptolizyny, hialuronidaza, DNAza itp.) powodują rozwój reakcji DTH. reakcje autoimmunologiczne. powstawanie i utrwalanie kompleksów immunologicznych, zaburzenia układu hemostazy. W wielu przypadkach można je uznać za przyczynę zapalenia mięśnia sercowego, kłębuszkowego zapalenia nerek, zapalenia tętnic, zapalenia wsierdzia i innych powikłań immunopatologicznych. Z limfatycznych formacji błony śluzowej gardła środkowego patogeny przedostają się do regionalnych węzłów chłonnych przez naczynia limfatyczne. gdzie się gromadzą, czemu towarzyszą reakcje zapalne z ogniskami martwicy i naciekami leukocytów. Następstwem bakteriemii może być przedostanie się drobnoustrojów do różnych narządów i układów, w których powstają procesy ropno-martwicze (ropne zapalenie węzłów chłonnych, zapalenie ucha środkowego, zmiany tkanki kostnej okolicy skroniowej, opony twardej, zatok skroniowych itp.).
Objawy szkarlatyna
Okres inkubacji szkarlatyny wynosi 1-10 (zwykle 2-4) dni. Szkarlatynę klasyfikuje się według rodzaju i nasilenia. Typowa jest szkarlatyna z zespołem gorączkowo-zatruciowym, bólem gardła i wysypką. Nietypowa szkarlatyna - wymazana, pozagardłowa (oparzenie, rana, poporodowa), a także najcięższe postacie - krwotoczna i hipertoksyczna. W zależności od nasilenia wyróżnia się postacie łagodne, umiarkowane i ciężkie. Typowymi objawami szkarlatyny są przede wszystkim ostry początek. W niektórych przypadkach już w pierwszych godzinach choroby temperatura wzrasta do wysokich liczb, występują dreszcze, osłabienie, złe samopoczucie, ból głowy, tachykardia, czasami - bóle brzucha i wymioty. Przy wysokiej gorączce w pierwszych dniach choroby pacjenci są pobudzeni, euforyczni, ruchliwi lub odwrotnie, ospali, apatyczni, senni. Należy podkreślić, że we współczesnym przebiegu szkarlatyny temperatura ciała może być niska.
Już na samym początku pacjenci skarżą się na objawy bólu gardła podczas połykania. Podczas badania stwierdza się jasne rozlane przekrwienie migdałków, łuków, języczka, podniebienia miękkiego i tylnej ściany gardła („płonące gardło”). Przekrwienie jest wyraźniejsze niż w przypadku zwykłego zapalenia migdałków nieżytowych i jest mocno ograniczone w miejscu przejścia błony śluzowej w podniebienie twarde.
Może rozwinąć się zapalenie migdałków mieszkowych lub lakunarnych: na powiększonych, ostro przekrwionych i rozluźnionych migdałkach pojawiają się śluzowo-ropne, włóknikowe lub martwicze blaszki w postaci oddzielnych małych lub, rzadziej, głębokich i rozległych ognisk. Jednocześnie rozwija się regionalne zapalenie węzłów chłonnych: przednie węzły chłonne szyjne są gęste i bolesne przy palpacji. Język jest pokryty szaro-białą blaszką, a do 4-5 dnia choroby goi się, nabiera jasnoczerwonego koloru z malinowym odcieniem (język „malinowy”); brodawki języka są przerośnięte. W ciężkich przypadkach szkarlatyny podobny „malinowy” kolor zauważa się również na ustach. W tym czasie objawy zapalenia migdałków zaczynają ustępować, ale martwicze blaszki znikają znacznie wolniej. Z układu sercowo-naczyniowego tachykardię określa się na tle umiarkowanego wzrostu ciśnienia krwi.
Wysypka szkarlatyny na tle przekrwienia skóry występuje w 1-2 dniu choroby. Wysypka jest ważnym objawem diagnostycznym choroby. Początkowo na skórze twarzy, szyi i górnej części ciała pojawiają się drobne elementy punktowe, następnie wysypka szybko przesuwa się na powierzchnie zginaczy kończyn, boki klatki piersiowej i brzucha, wewnętrzną stronę ud. W wielu przypadkach wyraźnie wyrażony jest biały dermografizm. Ważnym objawem szkarlatyny jest pogrubienie wysypki w postaci ciemnoczerwonych pasów w miejscach naturalnych fałdów, na przykład w łokciu, pachwinie (objaw Pastii) i okolicach pachowych. Czasami występują obfite zlewające się drobne elementy punktowe, co tworzy obraz ciągłego rumienia. Na twarzy wysypka zlokalizowana jest na jasnych przekrwionych policzkach, w mniejszym stopniu - na czole i skroniach, podczas gdy trójkąt nosowo-wargowy jest wolny od elementów wysypki i jest blady (objaw Filatowa). Przy naciskaniu na skórę dłoni wysypka w tym obszarze chwilowo znika (objaw dłoni). Ze względu na zwiększoną kruchość naczyń, drobne wybroczyny można znaleźć w okolicy fałdów stawowych, a także w miejscach, gdzie skóra jest narażona na tarcie lub uciskana przez ubranie. Oprócz punktowych, pojawiają się pojedyncze elementy prosówkowe w postaci małych, wielkości główki od szpilki pęcherzyków wypełnionych przezroczystą lub mętną cieczą. Objawy śródbłonkowe (opaska uciskowa Rumpel-Leede, „gumka recepturka”, objaw Konczałowskiego) są dodatnie.
Oprócz typowej dla szkarlatyny wysypki, można zauważyć drobne pęcherzyki i elementy plamisto-grudkowe. Wysypka może pojawić się późno, dopiero w 3-4 dniu choroby, lub nie występować wcale. W 3-5 dniu stan zdrowia pacjenta poprawia się, temperatura zaczyna stopniowo spadać, wysypka blednie, stopniowo zanika i pod koniec 1-2 tygodnia zostaje zastąpiona drobno łuszczącym się (na dłoniach i podeszwach stóp - wielkopłytkowym) złuszczaniem się skóry.
Intensywność wysypki i czas jej zniknięcia są różne. Czasami, w przypadku łagodnej szkarlatyny, skąpa wysypka znika w ciągu kilku godzin od pojawienia się. Nasilenie i czas trwania złuszczania się skóry są wprost proporcjonalne do obfitości poprzedniej wysypki.
Za typową postać szkarlatyny uważa się postać toksyczno-septyczną. Objawy szkarlatyny u dorosłych tego typu choroby są rzadko wykrywane. Charakterystyczne są szybki początek z hipertermią, szybki rozwój niewydolności naczyniowej (stłumione tony serca, spadek ciśnienia krwi, tętno nitkowate, zimne kończyny), krwotoki na skórze. W kolejnych dniach występują powikłania typu infekcyjno-alergicznego (uszkodzenie serca, stawów, nerek) lub septycznego (zapalenie węzłów chłonnych, martwicze zapalenie migdałków, zapalenie ucha itp.).
Szkarlatyna pozagardłowa (pozapoliczkowa)
Portal zakażenia to miejsce zmian skórnych (oparzenia, rany, kanał rodny, ogniska streptodermy itp.). Wysypka ma tendencję do rozprzestrzeniania się z miejsca wprowadzenia patogenu. W tej rzadkiej postaci choroby nie występują zmiany zapalne w gardle i węzłach chłonnych szyi. Zapalenie węzłów chłonnych występuje w pobliżu portalu wejścia zakażenia.
Utajone formy szkarlatyny. Często występują u dorosłych. Charakteryzują się słabym zatruciem, zapaleniem kataralnym w obrębie gardła, skąpą, bladą, szybko znikającą wysypką. U dorosłych możliwy jest ciężki przebieg choroby - postać toksyczno-septyczna.
Co Cię dręczy?
Komplikacje i konsekwencje
Patogeneza powikłań opiera się na trzech czynnikach: alergii, reinfekcji i superinfekcji. Do najczęstszych powikłań należą ropne i martwicze zapalenie węzłów chłonnych, ropne zapalenie ucha środkowego, zapalenie zatok, ropne zapalenie stawów, a także powikłania o podłożu infekcyjno-alergicznym, częstsze u dorosłych - rozlane kłębuszkowe zapalenie nerek, zapalenie mięśnia sercowego, zapalenie błony maziowej.
Wskazania do konsultacji z innymi specjalistami
- Otolaryngolog (zapalenie ucha, zapalenie zatok).
- Chirurg (ropne zapalenie węzłów chłonnych).
- Reumatolog (ropne zapalenie węzłów chłonnych).
Diagnostyka szkarlatyna
Rozpoznanie kliniczne szkarlatyny ustala się na podstawie następujących danych:
- ostry początek choroby, gorączka, zatrucie;
- ostre zapalenie migdałków, kataralno-ropne lub martwicze;
- obfita, punktowa wysypka w naturalnych fałdach skóry.
Diagnostyka laboratoryjna szkarlatyny rejestruje następujące zmiany:
- leukocytoza neutrofilowa z przesunięciem w lewo, podwyższonym OB;
- obfity wzrost paciorkowców β-hemolizujących podczas wysiewu materiału z miejsca zakażenia na agar krwawy;
- wzrost miana przeciwciał przeciwko antygenom paciorkowcowym: białku M, polisacharydowi A, streptolizynie O itp.
Czysta kultura patogenu praktycznie nie jest izolowana ze względu na charakterystyczny obraz kliniczny choroby i powszechne rozpowszechnienie bakterii u osób zdrowych i pacjentów z innymi postaciami zakażenia paciorkowcowego. Do diagnostyki ekspresowej stosuje się RCA, które określa antygen paciorkowcowy.
Co trzeba zbadać?
Jakie testy są potrzebne?
Diagnostyka różnicowa
Szkarlatynę należy odróżnić od odry, różyczki, pseudogruźlicy i polekowego zapalenia skóry.
Odra charakteryzuje się okresem nieżytowym (zapalenie spojówek, światłowstręt, suchy kaszel), plamami Belskiego-Fiłatowa-Koplika, stopniowym pojawianiem się wysypek, dużą wysypką plamisto-grudkową na tle bladej skóry.
W przypadku różyczki zatrucie jest słabo wyrażone lub nie występuje wcale; charakterystyczne jest powiększenie węzłów chłonnych szyjnych tylnych; na tle bladej skóry pojawia się wysypka drobnopunktowa, bardziej liczna na plecach i powierzchniach prostowniczych kończyn.
W chorobie polekowej wysypka jest bardziej obfita w okolicach stawów, na brzuchu, pośladkach. Charakterystyczny jest polimorfizm wysypki: obok wysypek punktowych pojawiają się elementy grudkowe, pokrzywkowe. Inne objawy kliniczne szkarlatyny są nieobecne: zapalenie migdałków, zapalenie węzłów chłonnych, zatrucie, charakterystyczny wygląd języka itp. Często występuje zapalenie jamy ustnej.
W przypadku pseudogruźlicy często obserwuje się dysfunkcję jelit, bóle brzucha i stawów. Elementy wysypki są bardziej szorstkie, zlokalizowane na jasnym tle. Można zauważyć pogrubienie wysypki na dłoniach i stopach („rękawiczkach”, „skarpetkach”), na twarzy, w tym w trójkącie nosowo-wargowym. Często powiększona jest wątroba i śledziona.
W przypadku wykrycia złogów włóknikowych, zwłaszcza wykraczających poza migdałki, należy przeprowadzić diagnostykę różnicową szkarlatyny z błonicą.
Z kim się skontaktować?
Leczenie szkarlatyna
Szkarlatynę leczy się w domu, z wyjątkiem ciężkich i skomplikowanych przypadków. Pacjent musi leżeć w łóżku przez 7 dni. Lekiem z wyboru jest benzylopenicylina w dawce 15-20 tys. U/kg na dobę (5-7 dni). Lekami alternatywnymi są makrolidy (erytromycyna 250 mg cztery razy na dobę lub 500 mg dwa razy na dobę) i cefalosporyny pierwszej generacji (cefazolina 50 mg/kg na dobę). Przebieg leczenia wynosi 5-7 dni. Jeśli istnieją przeciwwskazania do tych leków, stosuje się półsyntetyczne penicyliny i linkozamidy. W domu należy preferować leki w tabletkach (fenoksymetylopenicylina, erytromycyna). Zaleca się płukanie gardła roztworem furacyliny 1:5000, rumianku, nagietka i naparów eukaliptusowych. Witaminy i leki przeciwhistaminowe są wskazane w normalnych dawkach terapeutycznych. Leczenie objawowe szkarlatyny stosuje się zgodnie ze wskazaniami.
Zapobieganie nadkażeniom i ponownym zakażeniom zapewnia się poprzez przestrzeganie odpowiedniego reżimu antyepidemicznego na oddziale: pacjenci są hospitalizowani w małych salach lub boksach, izolowani w przypadku wystąpienia powikłań; pożądane jest jednoczesne wypełnienie sal.
Badanie kliniczne
Monitorowanie ambulatoryjne osób, które wyzdrowiały, odbywa się przez miesiąc po wypisie ze szpitala. Po 7-10 dniach przeprowadza się badanie kliniczne i kontrolne badania moczu i krwi, a jeśli jest to wskazane, wykonuje się EKG. W przypadku wykrycia patologii wymagane jest ponowne badanie po 3 tygodniach, po czym pacjent zostaje wypisany z rejestru ambulatoryjnego. W przypadku wykrycia patologii pacjent, który wyzdrowiał, zostaje przekazany na obserwację reumatologa lub nefrologa.
Leki
Zapobieganie
W przypadku szkarlatyny obowiązkowej hospitalizacji podlegają następujący chorzy:
- z ciężkimi i umiarkowanymi postaciami zakażenia;
- z placówek opiekuńczo-wychowawczych zapewniających całodobową opiekę dzieciom (domy dziecka, domy dziecka, internaty, sanatoria itp.);
- z rodzin z dziećmi poniżej 10 roku życia, które nie chorowały na szkarlatynę;
- z rodzin, w których przebywają osoby pracujące w placówkach przedszkolnych, oddziałach zabiegowych i położniczych, szpitalach i klinikach dziecięcych, jadłodajniach, jeżeli nie jest możliwe odizolowanie ich od osoby chorej;
- gdy odpowiednia opieka w domu nie jest możliwa.
Pacjenta chorego na szkarlatynę wypisuje się ze szpitala po ustąpieniu objawów klinicznych, jednak nie wcześniej niż 10 dni od wystąpienia objawów choroby.
Procedura przyjmowania do placówek dziecięcych osób, u których wystąpiła szkarlatyna i zapalenie migdałków
- Dzieci rekonwalescenci uczęszczający do placówek przedszkolnych i pierwszych dwóch klas szkół podstawowych mogą rozpocząć naukę w nich po upływie 12 dni od momentu wyzdrowienia.
- Dopuszcza się dodatkową 12-dniową izolację dzieci chorych na szkarlatynę z zamkniętych placówek dziecięcych po wypisaniu ze szpitala w tej samej placówce, jeżeli istnieją w niej warunki do niezawodnej izolacji ozdrowieńców.
- Rekonwalescentów z grupy zawodów dekretowanych przenosi się na okres 12 dni od momentu wyzdrowienia klinicznego do innej pracy, w której nie będą stwarzać zagrożenia epidemicznego.
- Chorzy na zapalenie migdałków wywołane szkarlatyną, rozpoznane w ciągu siedmiu dni od daty zgłoszenia ostatniego przypadku szkarlatyny, nie są przyjmowani do ww. placówek przez okres 22 dni od daty zachorowania (podobnie jak pacjenci chorzy na szkarlatynę).
W przypadku zgłoszenia przypadków szkarlatyny w placówce przedszkolnej grupa, w której znajduje się pacjent, jest poddawana kwarantannie przez 7 dni od momentu izolacji ostatniego pacjenta z szkarlatyną. W grupie obowiązkowe jest badanie termometryczne, badanie gardła i skóry dzieci i personelu. W przypadku stwierdzenia u któregokolwiek z dzieci wysokiej temperatury lub objawów ostrej choroby górnych dróg oddechowych zaleca się natychmiastową izolację dziecka od pozostałych. Wszystkie osoby, które miały kontakt z pacjentami i mają przewlekłe choroby zapalne nosogardła, poddaje się dezynfekcji tomicydem przez 5 dni (płukanie lub irygacja gardła cztery razy dziennie przed posiłkami). W pomieszczeniu, w którym przebywa pacjent, przeprowadza się regularną bieżącą dezynfekcję 0,5% roztworem chloraminy; naczynia i pościel są regularnie wygotowywane. Nie przeprowadza się ostatecznej dezynfekcji.
Dzieci uczęszczające do grup przedszkolnych i pierwszych dwóch klas szkoły, które nie chorowały na szkarlatynę i miały kontakt z osobą chorą w domu, nie mogą przebywać w placówce opieki nad dziećmi przez 7 dni od momentu ostatniego kontaktu z osobą chorą. W przypadku wykrycia ostrych infekcji dróg oddechowych (zapalenie migdałków, zapalenie gardła itp.) dzieci są badane pod kątem wysypki i zawieszane w zajęciach (z powiadomieniem lekarza rejonowego). Są one wpuszczane do placówek opieki nad dziećmi po wyzdrowieniu i przedstawieniu zaświadczenia o leczeniu antybiotykami. Osoby wykonujące zawody prawnie zastrzeżone, które miały kontakt z osobą chorą, mogą pracować, ale są poddawane obserwacji lekarskiej przez 7 dni w celu szybkiego wykrycia szkarlatyny lub zapalenia migdałków.


 [
[