Ekspert medyczny artykułu
Nowe publikacje
Zapalenie wielomięśniowe i skórno-mięśniowe: przyczyny, objawy, diagnoza, leczenie
Ostatnia recenzja: 05.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
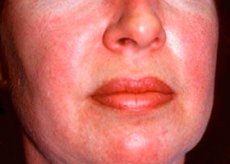
Zapalenie wielomięśniowe i zapalenie skórno-mięśniowe to rzadkie układowe choroby reumatyczne charakteryzujące się zmianami zapalnymi i zwyrodnieniowymi mięśni (zapalenie wielomięśniowe) lub mięśni i skóry (zapalenie skórno-mięśniowe). Najbardziej specyficznym objawem skórnym jest wysypka heliotropowa.
Zaangażowanie mięśni jest symetryczne i obejmuje osłabienie, pewną tkliwość i późniejszą atrofię mięśni bliższego odcinka obręczy miednicy. Powikłania mogą obejmować zaangażowanie trzewne i złośliwość. Diagnoza opiera się na obrazie klinicznym i ocenie dysfunkcji mięśni poprzez pomiar poziomu enzymów, wykonanie MRI, elektromiografii i biopsji mięśni. Leczenie obejmuje glikokortykoidy, czasami w połączeniu z lekami immunosupresyjnymi lub dożylnymi immunoglobulinami.
Kobiety chorują dwa razy częściej niż mężczyźni. Choroba może wystąpić w każdym wieku, ale najczęściej wykrywa się ją w przedziale od 40 do 60 lat; u dzieci - od 5 do 15 lat.
Co jest przyczyną zapalenia skórno-mięśniowego i zapalenia wielomięśniowego?
Uważa się, że przyczyną choroby jest reakcja autoimmunologiczna na tkankę mięśniową u osób genetycznie predysponowanych. Choroba występuje częściej u osób z obciążonym wywiadem rodzinnym i nosicielami pewnych antygenów HLA (DR3, DR52, DR56). Możliwymi czynnikami wyzwalającymi są wirusowe zapalenie mięśni i nowotwory złośliwe. Istnieją doniesienia o wykryciu struktur podobnych do pikornawirusów w komórkach mięśniowych; ponadto wirusy mogą wywoływać podobne choroby u zwierząt. Związek nowotworów złośliwych z zapaleniem skórno-mięśniowym (znacznie rzadziej niż z zapaleniem wielomięśniowym) sugeruje, że wzrost guza może być również czynnikiem wyzwalającym rozwój choroby w wyniku inicjacji reakcji autoimmunologicznych na wspólne antygeny guza i tkanki mięśniowej.
Złogi IgM, IgG i trzeciego składnika dopełniacza znajdują się w ścianach naczyń krwionośnych mięśni szkieletowych; jest to szczególnie charakterystyczne dla zapalenia skórno-mięśniowego u dzieci. U pacjentów z zapaleniem wielomięśniowym mogą również rozwinąć się inne procesy autoimmunologiczne.
Patofizjologia zapalenia skórno-mięśniowego i zapalenia wielomięśniowego
Zmiany patologiczne obejmują uszkodzenie komórek i zanik na tle stanu zapalnego o różnym stopniu nasilenia. Mięśnie kończyn górnych i dolnych, a także twarz, są uszkodzone w mniejszym stopniu niż inne mięśnie szkieletowe. Uszkodzenie mięśni trzewnych gardła i górnego przełyku, rzadziej serca, żołądka lub jelit, może prowadzić do dysfunkcji powyższych narządów. Wysokie stężenia mioglobiny z powodu rabdomiolizy mogą powodować uszkodzenie nerek. Mogą również wystąpić zmiany zapalne w stawach i płucach, szczególnie u pacjentów, którzy mają przeciwciała antysyntetazowe.
Objawy zapalenia skórno-mięśniowego i zapalenia wielomięśniowego
Początek zapalenia wielomięśniowego może być ostry (szczególnie u dzieci) lub podostry (częściej u dorosłych). Ostra infekcja wirusowa czasami poprzedza lub jest czynnikiem wyzwalającym wystąpienie choroby, której najczęstszymi objawami są osłabienie mięśni proksymalnych lub wysypki skórne. Ból jest wyrażony w mniejszym stopniu niż osłabienie. Mogą rozwinąć się poliartralgia, zjawisko Raynauda, dysfagia, zaburzenia płuc, objawy ogólne (podwyższona temperatura ciała, zmniejszenie masy ciała, osłabienie). Zjawisko Raynauda często występuje u pacjentów z towarzyszącymi chorobami tkanki łącznej.
Osłabienie mięśni może postępować przez kilka tygodni lub miesięcy. Jednak aby doszło do klinicznego objawu osłabienia mięśni, co najmniej 50% włókien mięśniowych musi być dotkniętych (tak więc obecność osłabienia mięśni wskazuje na postęp zapalenia mięśni). Pacjenci mogą mieć trudności z podnoszeniem ramion powyżej poziomu ramion, wchodzeniem po schodach lub wstawaniem z pozycji siedzącej. Z powodu poważnego osłabienia mięśni obręczy miednicznej i barkowej pacjenci mogą być ograniczeni do wózka inwalidzkiego lub łóżka. Jeśli dotknięte są zginacze szyi, niemożliwe staje się uniesienie głowy z poduszki. Zapalenie mięśni gardła i górnej części przełyku prowadzi do zaburzeń połykania i cofania się treści pokarmowej. Mięśnie kończyn dolnych, górnych i twarzy zwykle nie są dotknięte. Mogą jednak rozwinąć się przykurcze kończyn.
Wysypki skórne obserwowane w zapaleniu skórno-mięśniowym są zazwyczaj ciemne i rumieniowe. Charakterystyczny jest również obrzęk okołooczodołowy o fioletowym zabarwieniu (wysypka heliotropowa). Wysypki skórne mogą być nieznacznie uniesione ponad poziom skóry i być gładkie lub łuszczące się; wysypki występują na czole, szyi, ramionach, klatce piersiowej, plecach, przedramionach, dolnych częściach piszczeli, brwiach, okolicach kolan, kostkach przyśrodkowych, grzbietowych powierzchniach stawów międzypaliczkowych i śródręczno-paliczkowych, po stronie bocznej (objaw Gottrona). Możliwa jest hiperemia podstawy lub obwodu paznokci. Na skórze bocznej powierzchni palców może rozwinąć się złuszczające zapalenie skóry, któremu towarzyszą pęknięcia. Pierwotne zmiany skórne często ustępują bez następstw, ale mogą prowadzić do zmian wtórnych, takich jak ciemna pigmentacja, zanik, blizny lub bielactwo. Mogą rozwinąć się zwapnienia podskórne, szczególnie u dzieci.
U około 30% pacjentów rozwija się poliartralgia lub poliartretyzm, często z towarzyszącym obrzękiem i wysiękiem stawowym. Jednak nasilenie objawów stawowych jest niewielkie. Występują one częściej, gdy u pacjentów wykrywa się przeciwciała przeciwko Jo-1 lub innym syntazom.
Zajęcie narządów wewnętrznych (oprócz gardła i górnej części przełyku) jest rzadsze w zapaleniu wielomięśniowym niż w innych chorobach reumatycznych (szczególnie SLE i twardzinie układowej). Rzadko, zwłaszcza w zespole antysyntetazy, choroba objawia się śródmiąższowym zapaleniem płuc (w postaci duszności i kaszlu). Mogą rozwinąć się zaburzenia rytmu serca i przewodzenia, ale zwykle są bezobjawowe. Objawy żołądkowo-jelitowe są częstsze u dzieci, które mają również zapalenie naczyń i mogą obejmować wymioty z krwią, smolisty stolec i perforację jelit.
Gdzie boli?
Klasyfikacja zapalenia wielomięśniowego
Istnieje 5 typów zapalenia wielomięśniowego.
- Pierwotne idiopatyczne zapalenie wielomięśniowe może wystąpić w każdym wieku i nie obejmuje skóry.
- Pierwotne idiopatyczne zapalenie skórno-mięśniowe jest podobne do pierwotnego idiopatycznego zapalenia wielomięśniowego, ale obejmuje skórę.
- Zapalenie wielomięśniowe i zapalenie skórno-mięśniowe związane z nowotworami złośliwymi mogą wystąpić u pacjentów w każdym wieku; ich rozwój obserwuje się najczęściej u pacjentów w podeszłym wieku, a także u pacjentów z innymi chorobami tkanki łącznej. Rozwój nowotworów złośliwych można zaobserwować zarówno w ciągu 2 lat przed, jak i w ciągu 2 lat po wystąpieniu zapalenia mięśni.
- Dziecięce zapalenie wielomięśniowe lub zapalenie skórno-mięśniowe jest związane z układowym zapaleniem naczyń.
- Zapalenie wielomięśniowe i skórno-mięśniowe mogą również wystąpić u pacjentów cierpiących na inne choroby tkanki łącznej, najczęściej na postępującą twardzinę układową, mieszaną chorobę tkanki łącznej i SLE.
Włączenie zapalenia mięśni tułowia do grupy zapalenia wielomięśniowego jest niepoprawne, ponieważ to ostatnie jest odrębną chorobą charakteryzującą się objawami klinicznymi podobnymi do przewlekłego idiopatycznego zapalenia wielomięśniowego. Rozwija się jednak w podeszłym wieku, często atakuje mięśnie dystalnych części ciała (np. kończyn górnych i dolnych), ma dłuższy czas trwania, gorzej reaguje na leczenie i charakteryzuje się typowym obrazem histologicznym.
Diagnostyka zapalenia skórno-mięśniowego i zapalenia wielomięśniowego
Zapalenie wielomięśniowe należy podejrzewać u pacjentów skarżących się na osłabienie mięśni proksymalnych, z tkliwością lub bez. Ocena pod kątem zapalenia skórno-mięśniowego jest konieczna u pacjentów skarżących się na wysypkę przypominającą heliotrop lub objaw Gottrona, a także u pacjentów z objawami zapalenia wielomięśniowego w połączeniu z jakimikolwiek zmianami skórnymi zgodnymi z zapaleniem skórno-mięśniowym. Objawy kliniczne zapalenia wielomięśniowego i zapalenia skórno-mięśniowego mogą przypominać objawy twardziny układowej lub, rzadziej, SLE lub zapalenia naczyń. Pewność rozpoznania zwiększa się, spełniając jak najwięcej z następujących pięciu kryteriów:
- osłabienie mięśni proksymalnych;
- charakterystyczne wysypki skórne;
- zwiększona aktywność enzymów tkanki mięśniowej (kinazy kreatynowej lub, w przypadku braku wzrostu jej aktywności, aminotransferaz lub aldolazy);
- charakterystyczne zmiany w miografii lub MRI;
- charakterystyczne zmiany histologiczne w biopsji tkanki mięśniowej (kryterium bezwzględne).
Biopsja mięśnia może wykluczyć niektóre podobne klinicznie schorzenia, takie jak zapalenie mięśni tułowia i rabdomioliza spowodowana infekcją wirusową. Zmiany ujawnione w badaniu histologicznym mogą się różnić, ale typowe są przewlekłe stany zapalne, ogniska degeneracji i regeneracji mięśni. Dokładna diagnoza (zwykle poprzez weryfikację histologiczną) jest konieczna przed rozpoczęciem potencjalnie toksycznego leczenia. MRI może wykryć ogniska obrzęku i stanu zapalnego w mięśniach, a następnie wykonać ich ukierunkowaną biopsję.
Badania laboratoryjne mogą potwierdzić lub wręcz przeciwnie, wykluczyć podejrzenie obecności choroby, a także są przydatne w ocenie jej nasilenia, możliwości połączenia z inną podobną patologią i diagnozowaniu powikłań. Pomimo faktu, że u niektórych pacjentów wykrywa się przeciwciała przeciwjądrowe, zjawisko to jest bardziej typowe dla innych chorób tkanki łącznej. Około 60% pacjentów ma przeciwciała przeciwko antygenowi jąder (PM-1) lub całych komórek grasicy i Jo-1. Rola autoprzeciwciał w patogenezie choroby pozostaje niejasna, chociaż wiadomo, że przeciwciała przeciwko Jo-1 są specyficznym markerem zespołu antysyntetazowego, w tym włókniejącego zapalenia pęcherzyków płucnych, zwłóknienia płuc, zapalenia stawów i zjawiska Raynauda.
Okresowa ocena aktywności kinazy kreatynowej jest przydatna do monitorowania leczenia. Jednak u pacjentów z ciężkim zanikiem mięśni aktywność enzymu może być prawidłowa pomimo obecności przewlekłego aktywnego zapalenia mięśni. MRI, biopsja mięśnia lub podwyższona aktywność kinazy kreatynowej są często pomocne w różnicowaniu nawrotu zapalenia wielomięśniowego i miopatii wywołanej glikokortykoidami.
Ponieważ wielu pacjentów ma niezdiagnozowane nowotwory złośliwe, niektórzy autorzy zalecają badania przesiewowe wszystkich dorosłych z zapaleniem skórno-mięśniowym i osób z zapaleniem wielomięśniowym w wieku powyżej 60 lat, zgodnie z następującym harmonogramem: badanie fizykalne, w tym badanie piersi, miednicy i odbytu (w tym badanie kału na obecność krwi utajonej); pełna morfologia krwi; badanie chemiczne krwi; mammografia; badanie antygenu karcinoembrionalnego; analiza moczu; prześwietlenie klatki piersiowej. Niektórzy autorzy kwestionują potrzebę takich badań przesiewowych u młodszych pacjentów, u których nie występują kliniczne dowody nowotworu złośliwego.
Co trzeba zbadać?
Leczenie zapalenia skórno-mięśniowego i zapalenia wielomięśniowego
Do czasu ustąpienia stanu zapalnego należy ograniczyć aktywność fizyczną. Glikokortykoidy są lekami pierwszego rzutu. W ostrej fazie choroby dorosłym pacjentom należy przepisać prednizolon (doustnie) w dawce 40 do 60 mg na dobę. Regularne oznaczanie aktywności kinazy kreatynowej jest wczesnym wskaźnikiem skuteczności: u większości pacjentów spadek lub normalizacja są zauważalne w ciągu 6 do 12 tygodni po zwiększeniu siły mięśniowej. Po normalizacji aktywności enzymów dawkę prednizolonu zmniejsza się: najpierw o około 2,5 mg na dobę przez tydzień, a następnie szybciej; jeśli zwiększona aktywność enzymów mięśniowych nawraca, dawkę hormonu ponownie zwiększa się. Pacjenci wyleczeni mogą obejść się bez glikokortykoidów, ale najczęściej pacjenci dorośli wymagają długotrwałej terapii glikokortykoidami (10-15 mg prednizolonu na dobę). Początkowa dawka prednizolonu dla dzieci wynosi 30-60 mg/m2 raz na dobę. W przypadku remisji trwającej > 1 rok u dzieci leczenie glikokortykosteroidami może zostać przerwane.
W niektórych przypadkach u pacjentów przyjmujących duże dawki glikokortykosteroidów występuje nagłe osłabienie mięśni, co może być związane z rozwojem miopatii glikokortykosteroidowej.
W przypadku niewystarczającej odpowiedzi na leczenie glikokortykosteroidami, a także w przypadku rozwoju miopatii glikokortykosteroidowej lub innych powikłań wymagających zmniejszenia dawki lub przerwania stosowania prednizolonu, należy stosować leki immunosupresyjne (metotreksat, cyklofosfamid, azatiopryna, cyklosporyna). Niektórzy pacjenci mogą otrzymywać wyłącznie metotreksat (zwykle w dawkach przekraczających dawki stosowane w leczeniu RA) przez okres dłuższy niż 5 lat. Dożylne immunoglobuliny mogą być skuteczne u pacjentów opornych na farmakoterapię, ale ich stosowanie zwiększa koszty leczenia.
Zapalenie mięśni związane z guzami pierwotnymi i przerzutowymi, a także zapalenie mięśni tułowia, są zwykle bardziej oporne na terapię glikokortykoidami. Remisja zapalenia mięśni związanego z nowotworami złośliwymi jest możliwa po usunięciu guza.
Jakie są rokowania w przypadku zapalenia skórno-mięśniowego i zapalenia wielomięśniowego?
Długotrwałą remisję (a nawet kliniczną poprawę) trwającą ponad 5 lat obserwuje się u ponad połowy leczonych pacjentów; u dzieci wskaźnik ten jest wyższy. Nawrót choroby może jednak nastąpić w dowolnym momencie. Całkowity pięcioletni wskaźnik przeżycia wynosi 75%, jest wyższy u dzieci. Przyczynami zgonu u dorosłych są ciężkie i postępujące osłabienie mięśni, dysfagia, zmniejszone odżywianie, zachłystowe zapalenie płuc lub niewydolność oddechowa spowodowana infekcjami płuc. Zapalenie wielomięśniowe jest cięższe i oporne na leczenie, jeśli występuje uszkodzenie serca i płuc. Śmierć u dzieci może nastąpić z powodu zapalenia naczyń jelitowych. Ogólne rokowanie choroby jest również determinowane przez obecność nowotworów złośliwych.


 [
[