Osteochondropatię kości
Ostatnia recenzja: 23.04.2024

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
Osteochondropatia to grupa chorób układu kostno-stawowego. Charakteryzują się aseptycznym podchrzęstnym zawałem brzeżnej części gąbczastej substancji tkanki kostnej w miejscach o zwiększonym stresie.
Główne typy procesów degeneracyjno-dystroficznych w kościach:
- Endoskopowe końce rurkowatych kości to głowa kości udowej, głowa kości śródstopia II i III, końcowa część obojczyka.
- Gąbczaste kości - rzepka, kość trzewiowa stopy i dłoni, kości obojga dłoni, ciało kręgów, kość śródszpikowa stawu śródstopno-paliczkowego.
- Apofia kostna - guzowatość piszczeli, guzek kości piętowej, apofia kręgów, kość łonowa.
- Częściowe uszkodzenie powierzchni stawowych - głowa kości udowej, dystalny koniec kości udowej, staw łokciowy i skokowy, głowa kości ramiennej, kości promieniowe i kości łokciowych.
Aseptyczna nekroza kości jest pierwotna i wtórna:
- Pierwotny - rozwija się w dzieciństwie, wiąże się z działaniem czynników naczyniowych, wiekowych i endokrynologicznych. Szybka szybkość wzrostu szkieletu u dzieci, konstytucyjne cechy układu kostnego, mają istotne znaczenie dla rozwoju choroby.
- Wtórny (objawowy) - działa jako powikłanie choroby podstawowej. Rozwija się na tle niedokrwienia kości, zapalenia naczyń, chorób zwyrodnieniowych i metabolicznych, zaburzeń neurotroficznych i endokrynologicznych oraz innych procesów patologicznych.
W większości przypadków choroba ma jednoczasowe uszkodzenie. Najczęściej zlokalizowane w głowie kości udowej, kości łódkowatej, kości śródstopia. Sporadycznie występuje wielorakie uszkodzenie kości czołowej paliczków kończyn górnych, obustronne uszkodzenie guzowatości piszczeli i guzek kości piętowej.
Osteochondropatie kości charakteryzują się wyraźnymi bolesnymi odczuciami w miejscu uszkodzenia, które pogarszają się podczas ćwiczeń i zmniejszają się w spoczynku. Występuje miejscowy bolesny obrzęk spowodowany reaktywnym zapaleniem błony maziowej, które występuje, gdy uszkodzona część kości ulega traumie. Możliwe jest również nieznaczne pogorszenie ogólnego samopoczucia.
Proces patologiczny charakteryzuje się długim przebiegiem ze stopniowym zanikaniem objawów klinicznych i diagnostycznych. Do diagnozy należy zastosować kompleks badań laboratoryjnych i instrumentalnych. Leczenie polega na kuracji lekowej, fizjoterapii, ograniczonym wysiłku fizycznym. W ciężkich przypadkach wykonuje się zabieg chirurgiczny.
Osteochondropatia stopy
Proces zwyrodnieniowy-dystroficzny w kościach stopy jest związany z martwicą kości gąbczastej, która jest poddawana największym obciążeniom mechanicznym. Choroba charakteryzuje się również uszkodzeniem rurkowatych kości apofizy. Częściej zdiagnozowana jest u pacjentów w wieku dziecięcym i dojrzałym, dorośli bardzo rzadko.
W większości przypadków patologia ma przebieg łagodny, bez wpływu na funkcjonowanie stawów. Choroba charakteryzuje się samoleczeniem. W tym przypadku obecność aseptycznej martwicy można ocenić jedynie za pomocą promieniowania X i obecności deformującej artrozy.
Mechanizm choroby nie jest w pełni zrozumiały. Najczęściej wiąże się z miejscowymi zaburzeniami naczyniowymi powstającymi w wyniku działania różnych czynników: urazu, infekcji, zaburzeń wrodzonych i metabolicznych.
Osteochondropatia stopy ma kilka postaci:
- Porażka kość trzeszczkowa (choroba Koehlera I) - najczęściej rozwija się u chłopców 3-10 lat. Możliwe jest zarówno jednostronne, jak i dwustronne przetwarzanie. Martwica kości łódkowatej u osób dorosłych to zespół Mullera-Weissa.
- Aseptyczna martwica głowy kości śródstopia (choroba Koehlera II) - ta forma choroby występuje w mniej niż 1% przypadków zmian stóp. Najczęściej diagnozowana u kobiet w wieku 10-20 lat. W przypadku mnogiej martwicy obserwuje się statyczną deformację stopy: płaskostopie i koślawość, płaskostopie poprzeczne i podłużne, rozwój dysplastyczny.
- Trzeszczki zniszczenie kości pierwszego stawu śródstopno (choroba Renandera-Mullera) - występuje u kobiet 15-30 lat, pojawia się ostry ból pod głowicą pierwszej kości śródstopia, które są wzmacniane w rozbudowę i palca podczas chodzenia. Oznaki zmian radiologicznych decydują o zmianie struktury dotkniętej kości, jej fragmentacji.
- Klęska guzowatości kości śródstopia V - rozwija się z powodu naruszenia kostnienia, z dodatkowych punktów kostnienia. Na zdjęciu rentgenowskim występuje niekompatybilne złamanie guzowatości, uporczywa apofiza lub dodatkowa kość Vesaliusa. Choroba jest rozpoznawana u dzieci ze zwiększonym obciążeniem stopy. Pacjenci mają chodzący krok ze zwiększonym obciążeniem stopy wewnętrznej.
- Cięcie osteochondrozy kości skokowej - najczęściej występuje z powodu urazu stawu skokowego. Patologiczny proces zachodzi w rejonie bloku kości skokowej i objawia się jałowym zapaleniem. Na zdjęciu rentgenowskim skupiamy się na destrukcji z wyprofilowanymi konturami, oddzielonymi od zdrowej tkanki przez strefę stwardnienia.
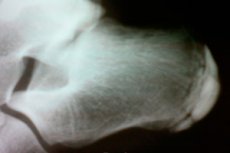
- Aseptyczna nekroza bulwy piętowej (choroba Gaglunda-Shinza) - bóle podczas wysiłku i palpacja kości piętowej występują u pacjentów w wieku 7-14 lat. Zaburzenie manifestuje się przez zapalenie okostnej lub zapalenie kaletki maziowej, możliwe jest zanik mięśni dolnej części nogi. Zdjęcie rentgenowskie przedstawia apofizy kości piętowej, rozluźnienie kory pod apofizą.
Wszystkie powyższe osteochondropatie przechodzą kilka etapów rozwoju. Leczenie zależy od stopnia zaawansowania choroby, obecności powikłań i charakterystyki pacjenta. Terapia zachowawcza jest najczęściej przeprowadzana, ale w szczególnie ciężkich przypadkach możliwa jest interwencja chirurgiczna.
Osteochondropatia kości piętowej
Ta postać choroby zwyrodnieniowej-nekrotycznej jest częściej diagnozowana u dzieci niż u dorosłych. Grupa ryzyka obejmuje dziewczynki w wieku 7-9 lat i chłopców w wieku 9-11 lat. Osteochondropatia kości piętowej jest charakterystyczna dla zawodowych sportowców i osób, które regularnie doświadczają zwiększonego wysiłku fizycznego.
Choroba Schinza, czyli aseptyczna martwica kości piętowej, rozwija się z powodu nieprawidłowego działania tkanki kostnej. Głównymi przyczynami tego zaburzenia są:
- Zaburzenia hormonalne i metaboliczne.
- Słaba absorpcja wapnia.
- Urazy i zwiększona aktywność fizyczna.
Objawy choroby zależą od jej stadium i obecności powikłań. W niektórych przypadkach postępuje on leniwie przez dłuższy czas, podczas gdy w innych powoduje ostry ból. Zakłócenie odżywiania tkanki kostnej objawia się obrzękiem w dotkniętym obszarze, występują problemy z zgięciem i rozszerzeniem stopy, ból przy próbie obmacywania. Możliwe jest również zwiększenie lokalnej temperatury ciała, wiotkość podczas chodzenia, ból w miejscu przyczepienia ścięgna Achillesa do kości pięty.
Diagnoza składa się z radiografii, CT, MRI. Zdjęcie rentgenowskie pokazuje naruszenia strukturalnych wzorców apofii i fragmentacji, zniekształca odległość między kością piętową a apofizą. W obolałej nodze szorstkość konturów jest wyraźniejsza niż u zdrowych. Konieczne jest przeprowadzenie diagnostyki różnicowej. Patologię porównuje się z analogicznymi objawami w kościach.
Leczenie polega na kuracji lekowej. Pacjenci przepisywali chondroprotektory i suplementy wapnia, środki przeciwbólowe. Wykazano, że fizjoterapia łagodzi ból i stymuluje procesy regeneracyjne. Konieczne jest również zminimalizowanie obciążenia dotkniętej kończyny i wybór właściwych butów.
Osteochondropatia bulwy kości piętowej
Zniszczenie i powolne przywrócenie gąbczastej kości gąbczastej bulwy występuje głównie u kobiet w wieku 12-15 lat. Choroba może mieć jedną lub dwie strony uszkodzenia.
Przyczyny procesu degeneracyjnego w kościach:
- Mikrotrauma.
- Zwiększone ćwiczenia.
- Czynniki dokrewne, naczyniowe i neutroficzne.
Główne objawy to: silny ból podczas chodzenia, obrzęk dotkniętych tkanek, zmieniona struktura i atrofia mięśni. Diagnoza składa się z zestawu metod laboratoryjnych i instrumentalnych. Różnicowanie przeprowadza się także z gruźlicą kości, nowotworami złośliwymi, zapaleniem kaletki, zapaleniem okostnej, zapaleniem kości i szpiku, zmianami zapalnymi.
Leczenie rozpoczyna się metodami konserwatywnymi. Immobilizacja chorej kończyny, znieczulenie, fizjoterapia, przyjmowanie kompleksów multiwitaminowych. Jeżeli powyższe metody nie przyniosły pożądanego efektu terapeutycznego, wskazana jest interwencja chirurgiczna. Szczególną uwagę zwraca się na środki zapobiegawcze mające na celu zapobieganie nawrotowi choroby.
Osteochondropatia kości śródstopia
Metatarsi to pięć cylindrycznych krótkich kości, które są częścią stopy. Podlegają procesom zwyrodnieniowo-dystroficznym. Choroba Alban Koehr II lub aseptyczna martwica kości śródstopia występuje częściej u młodych kobiet. Głównym powodem rozwoju patologii jest częste i długotrwałe noszenie butów na wysokim obcasie.
Bolesny stan stopniowo postępuje, powodując ostry ból podczas chodzenia. Zmiana butów i zmniejszenie obciążenia nóg zmniejsza dyskomfort, ale martwica kości trwa, przekształcając się w deformującą się artrozę. Na zdjęciu rentgenowskim wykrywa się zagęszczoną głowę kości śródstopia i jej fragmentację.
Leczenie w większości przypadków zachowawcze. Wykazano, że pacjenci zmniejszają obciążenie nogi, procedury fizjoterapeutyczne, noszenie podbiciu. W ciężkich przypadkach wykonuje się resekcję kości śródstopia w celu usunięcia rozległych przyrostów kości.
Osteochondropatia głowy śródstopia
Aseptyczne uszkodzenie głowy kości śródstopia najczęściej rozpoznaje się u kobiet w wieku 12-18 lat. W 10% przypadków martwica dotyczy kilku kości śródstopia, a obustronne zmiany są mniej powszechne.
Główną przyczyną tej choroby jest niedożywienie kości. Dzieje się tak w przypadku urazów, noszenia butów o zbliżonych lub niedostatecznych rozmiarach, z powodu przeciążenia kończyn dolnych, płaskostopia (statyczna poprzeczna, podłużna). Zniszczenie tkanki następuje stopniowo, więc objawy pojawiają się stopniowo. Objawy zaburzeń obejmują:
- Bolesne wrażenia podczas ładowania stopy.
- Hromot.
- Niemożliwość chodzenia boso, w miękkich butach i na nierównym terenie.
- Na grzbiecie stopy, na poziomie zmiany, występuje niewielkie obrzęk, który rozciąga się proksymalnie wzdłuż kości śródstopia.
- Obmacywanie głowy jest bolesne.
- Skrócenie palca przylegającego do głowy.
- Odkształcenie stawu śródstopno-paliczkowego i ograniczenie ruchów w nim.
Do diagnostyki wykorzystano radiografię, tomografię komputerową, obrazowanie rezonansu magnetycznego. Pokazano również badania laboratoryjne i techniki różnicowe.
Oznaki rentgenowskie choroby:
- Pierwszy etap przejawia się lekkim zagęszczeniem struktury tkanki kostnej zmiany.
- W drugim etapie dochodzi do zgrubienia powierzchni stawowej głowy kości śródstopia i zwiększenia gęstości tkanki kostnej.
- Trzeci etap charakteryzuje się fragmentacją, czyli resorpcją nekrotycznej tkanki kostnej.
- Czwarty etap polega na przywróceniu struktury zdeformowanej kości i zniknięciu oznak rozdrobnienia.
W różnicowaniu choroba wiąże się z powikłaniami złamania głowy śródstopia, procesem zapalnym, chorobą Deutschlandera (złamanie marca).
W pierwszym i drugim etapie pokazano unieruchomienie dotkniętej kończyny. W późniejszych etapach konieczne jest noszenie wkładki ortopedycznej z obliczeniem poprzecznych i podłużnych łuków stopy. Powinieneś całkowicie wyeliminować przeciążenie stopy. Aby zmniejszyć ból i stymulować procesy regeneracyjne, wykonuje się fizjoterapię.
Jeśli leczenie zachowawcze nie przyniosło spodziewanych rezultatów, przeprowadza się zabieg chirurgiczny. Interwencja chirurgiczna ma na celu usunięcie przyrostów kości, które zwiększają ból i przeszkadzają w normalnym noszeniu obuwia. Możliwe jest również przywrócenie ruchomości stawu. Rokowanie jest w większości przypadków korzystne. Wystrzelone formy choroby przekształcają się w deformującą artrozę, naruszającą funkcje przodostopia.
Osteochondropatia kości trzeszczkowej
Choroba Koehlera jest rzadko rozpoznawana i zwykle po urazach. Ta patologia występuje częściej u chłopców w wieku od 3 do 10 lat. Możliwe jest zarówno obustronna aseptyczna martwica kości trzeszczkowej. Jeśli zaburzenie wykryje się u osób dorosłych, to odnosi się do niezależnej postaci nosologicznej osteochondropatii i nazywa się zespół Mullera-Weissa.
U dzieci choroba występuje z naruszeniem procesu kostnienia kości trzeszczkowej. Na zdjęciu radiologicznym manifestują się następujące objawy:
- Zwiększona gęstość dotkniętej kości.
- Spłaszczanie jądra kostnienia.
- Fragmentacja kości łódkowatej w kierunku strzałkowym.
- Zwiększona przestrzeń międzykostna.
Na wewnętrznej stronie stopy pojawia się obrzęk i ból. Z tego powodu pacjent kuleje, posuwając się do chorej kończyny. Choroba może wystąpić na tle płaskostopia, deformacji stopy i palców. Różnicowanie uwzględnia możliwość złamania, procesu zapalnego i wyizolowanego gruźliczego uszkodzenia.
Leczenie jest zachowawcze. Konieczne jest zapewnienie unieruchomienia dotkniętej kończyny za pomocą gipsu. Obowiązkowe jest prowadzenie procedur fizjoterapii, które poprawiają dopływ krwi do dotkniętych tkanek, znieczulają i wspomagają gojenie. Interwencja chirurgiczna nie jest wykonywana. Czas całkowitego przywrócenia struktury kości trwa 1,5-2 lata.
Osteochondropatia kości skokowej
Nadwłokowa lub ramusowa kość to jedna kość tworząca dolną część kostki. Jest w 60% pokryta chrząstką stawową i jest odpowiedzialna za przeniesienie ciężaru ciała na powierzchnię stopy. Kość składa się z kilku części: bloku, głowy, procesu tylnego.
Aseptyczna martwica tej lokalizacji jest rzadkością, grozi jej ograniczenie mobilności, niepełnosprawności. Problem ten częściej dotyka mężczyzn niż kobiet. Główna grupa wiekowa pacjentów 20-45 lat.
Przyczyny procesów degeneracyjno-dystroficznych:
- Powikłania złamania.
- Zaburzenia krążenia.
- Urazy kostki.
- Zwiększone ćwiczenia.
Choroba charakteryzuje się powolnym przebiegiem. Nekroza przechodzi przez kilka etapów. Główne objawy obejmują miejscowy obrzęk i ból podczas chodzenia.
W procesie diagnostycznym wykorzystano zdjęcia rentgenowskie, CT, MRI, kompleks testów laboratoryjnych. Na zdjęciu rentgenowskim wyraźnie zdefiniowano komórkę zniszczenia o strukturze komórkowej, ograniczoną przez stwardnienie ze zdrowej kości. Występuje również wypukłość i przerzedzenie płytki blokującej nad zmianą. W takim przypadku możliwy jest zarówno jeden, jak i dwukierunkowy proces.
Leczenie w większości przypadków zachowawcze. Pacjentom przepisuje się leki i fizjoterapię, aby poprawić krążenie krwi, przywrócić gęstość komórek kostnych i stymulować procesy regeneracyjne. Dzięki terminowemu leczeniu dla opieki medycznej - rokowanie jest korzystne.
Osteochondropatia stawu biodrowego
Choroby Legg-Calvet-Perthes stanowią około 2% wszystkich patologii ortopedycznych. Najczęściej diagnozuje się go w wieku 4-14 lat. Jednocześnie pacjenci płci męskiej cierpią częściej niż kobiety. Proces patologiczny może być dwustronny, ale bardziej powszechna jest jednostronna lokalizacja martwicy.
Przyczyny uszkodzenia stawu biodrowego:
- Mielodysplazja rdzenia kręgowego lędźwiowego.
- Zapalenie stawu biodrowego.
- Urazy z zaciskaniem naczyń krwionośnych i zaburzenia krążenia.
- Choroby zakaźne.
Początkowe etapy procesu degeneracyjnego są bezobjawowe. W miarę postępu, ból stawów biodrowych i kolanowych oraz kulawizny. W przyszłości dochodzi do deformacji głowy kości udowej i ograniczenia ruchomości stawu. Odkształcenie zależy od wielkości zmiany i determinuje wynik patologii.
Do diagnostyki za pomocą MRI, USG stawów biodrowych i radiografii. Zabieg ma na celu przywrócenie anatomicznej struktury kości, aby zapobiec zaburzeniom chodu i wyeliminować ból. Pacjentom przepisuje się leki, fizjoterapię, fizjoterapię. Leczenie chirurgiczne jest wskazane w przypadku ciężkich postaci choroby. Operacja ma na celu poprawę dopływu krwi do uda i eliminację zaburzeń w stawie. Czas trwania leczenia trwa od 3 do 4 lat.
Osteochondropatia kości udowej
Choroba Perthesa jest patologicznym stanem, w którym dopływ krwi do głowy kości udowej zostaje zakłócony przez dalszą aseptyczną martwicę. Występuje w dzieciństwie i okresie dojrzewania od 3 do 14 lat, jest jedną z najczęstszych osteochondropatii. Chłopcy częściej chorują niż dziewczęta, ale w tym drugim przypadku ciężkie powikłania występują.
Przyczyny i czynniki niedożywienia kości:
- Wymień naruszenia.
- Wpływ czynników zewnętrznych.
- Urazy i obrażenia.
- Mielodysplazja.
- Choroby zapalne i infekcyjne.
- Zmiany hormonalne w okresie dojrzewania.
- Zaburzenia metaboliczne związane z tworzeniem tkanki kostnej.
- Predyspozycje genetyczne.
- Anomalie budowy stawu biodrowego.
Aseptyczna martwica kości udowej przechodzi przez pięć głównych etapów rozwoju:
- Zakłócenie dopływu krwi i tworzenie centrum martwicy.
- Wrażenie pęknięcia w zniszczonym obszarze.
- Resorpcja tkanki martwiczej, skrócenie szyjki kości udowej.
- Proliferacja tkanki łącznej w zmianach.
- Wymiana tkanki łącznej nowej kości, fuzja złamania.
W pierwszych stadiach łagodne bóle pojawiają się podczas chodzenia, które znajdują się w okolicy stawu biodrowego. Dyskomfort można podać stawowi kolanowemu lub uchwycić całą nogę. Pacjent zaczyna utykać, kończyna dotknięta podvolakivaya. Dalsze zniszczenie głowy i jej pęknięcie w wyglądzie wywołuje ostre bóle i ostrą kulawość. Na tym tle ruchliwość jest ograniczona, pacjent nie może obrócić nogi, ruchy zgięciowe i rozciągające stawu biodrowego są ograniczone. W częściach dystalnych występują również zaburzenia wegetatywne - blada i zimna stopa, zwiększone pocenie się.
Do diagnozy rentgenowskiej, MRI, CT. Leczenie zależy od stadium choroby, jej powikłań i objawów. W większości przypadków terapia jest zachowawcza. Pokazano całkowite rozładowanie kończyny, przyjmowanie leków poprawiających krążenie krwi i stymulujących wzrost tkanki kostnej. Fizjoterapia jest równie skuteczna w utrzymywaniu napięcia mięśniowego i przyspieszaniu procesu regeneracji.
Osteochondropatia głowy kości udowej
Jest to jedna z najczęstszych postaci zwyrodnieniowej-dystroficznej choroby kości. Występuje u pacjentów w wieku 5-12 lat. Jednostronne zmiany chorobowe są najczęstsze, ale możliwy jest również obustronny patologiczny proces. Głównymi przyczynami tego zaburzenia są zaburzenia krążenia, urazy, przeszłe choroby i predyspozycje genetyczne.
We wczesnych stadiach choroby objawy są rozmyte. W miarę postępu, wyraźny ból pojawia się podczas chodzenia, atrofii mięśni, kulawizny, skracania chorej kończyny o 1-2 cm, Diagnostyczne objawy martwicy pojawiają się po 6 miesiącach. Na promieniach rentgenowskich określa się to przez równomierne przyciemnienie głowy kości udowej w wyniku nekrozy i złamania impulsu.
Zabieg ma na celu przywrócenie funkcjonalnych możliwości dotkniętej kończyny. Pokazano ograniczenie ruchomości stawu biodrowego, zastosowanie kul i urządzeń ortopedycznych. Interwencja chirurgiczna jest rzadko wykonywana i ma na celu poprawę krążenia krwi w głowie kości udowej.
Apofiza osteochondropatii
Choroba Scheuermanna-Mau to aseptyczna nekroza apofii, czyli procesów w obrębie kręgosłupa. Ta postać choroby jest częściej diagnozowana u pacjentów w okresie intensywnego wzrostu, czyli 11-18 lat. Główną przyczyną patologii są wady wrodzone w rozwoju krążków międzykręgowych, co stanowi naruszenie wytrzymałości płytek kręgosłupa endopaque. Czynniki ryzyka obejmują choroby gruczołów dokrewnych, przeciążenia funkcjonalne i urazy. Oznacza to, że naruszenie procesu kostnienia w strefie wzrostu trzonów kręgowych prowadzi do ich martwicy i deformacji.
Procesy zwyrodnieniowe-dystroficzne są typowe dla kręgów piersiowych VII, VIII, IX i X. Możliwe jest również uszkodzenie odcinka lędźwiowo-piersiowego i lędźwiowego. Objawy choroby zależą od jej stadium.
Główne oznaki martwicy:
- W pierwszym etapie ból jest minimalny. Możliwa asymetria obręczy barkowej, nieznacznie zwiększona kifoza piersiowa, asymetria przykręgosłupowa. Na poziomie zmian patologicznych są to procesy kolczaste, palpacyjne, które powodują ból. Możliwe jest również ograniczenie nachylenia obudowy.
- Na drugi etap charakteryzuje się pojawieniem kostnienia apofizy. Bóle w plecach podczas długich spacerów lub siedzenia, zwiększone zmęczenie i osłabienie mięśni nóg, pleców. Zwiększona kifoza piersiowa, deformacja. Rozwija zespół korzeniowy z ograniczoną mobilnością kręgów.
- Trzeci etap to zespolenie apofizy z trzema kręgami. Charakteryzuje się kifozą i klinowatym odkształceniem trzonów kręgowych, objawem artrozy kręgosłupa z ostrym zespołem bólowym. Stała kifoza i lordoza lędźwiowa nie podlegają korekcji.
Diagnoza składa się z zestawu technik instrumentalnych i różnicowych. Leczenie w większości przypadków zachowawcze. Pacjentom przepisuje się procedury wzmacniające, przyjmowanie witamin, delikatną pracę i odpoczynek. Aby rozwinąć prawidłową postawę, należy wybrać twardy materac, można również nosić specjalny gorset - korektor postawy.
Efektem terapeutycznym jest pływanie, masaż pleców, fizjoterapia. W ciężkiej kifozie z powikłaniami neurologicznymi wykonuje się interwencję chirurgiczną. Dzięki szybkiemu leczeniu choroba ma korzystne rokowanie.
Osteochondropatia stawu kolanowego
Ten rodzaj aseptycznej martwicy jest najczęściej diagnozowany u pacjentów w wieku dziecięcym i dojrzałym. Główną przyczyną uszkodzenia stawu kolanowego są zwiększone obciążenia mechaniczne i urazy.
Proces zwyrodnieniowo-dystroficzny obejmuje kilka patologii w okolicy kolana, z których każda ma swoje własne objawy i lokalizację:
- Choroba Koeniga - uszkodzenie powierzchni stawu kolanowego i rzepkowo-udowego.
- Choroba Osgood-Schlattera - martwica guzowatości kości piszczelowej.
- Sinding-Larsen-Ioganson disease - uszkodzenie górnej / podrzędnej rzepki.
W początkowej fazie choroby nie pojawiają się jasne objawy. Podejrzewaną patologią może być zespół bólowy, który zwiększa się podczas wysiłku na kolanie. W tym samym czasie w stanie spoczynku dyskomfort ustępuje. W późniejszych stadiach martwicy ból staje się trwały.
Diagnozuj chorobę za pomocą ultrasonografii, MRI, scyntygrafii, artroskopii i metod różnicowych. Do leczenia można stosować zarówno metody zachowawcze, jak i chirurgiczne. W pierwszym przypadku zmniejszenie obciążenia na kolanie jest pokazane przez jego przymocowanie. Podczas operacji chrząstka jest usuwana za pomocą dalszej chondroplastyki.
Wynik choroby zależy od stadium i obecności powikłań. Dzięki terminowemu leczeniu dla opieki medycznej rokowanie jest korzystne. Na późniejszych etapach istnieje ryzyko zapalenia stawu biodrowego, kulawizny i ograniczenia ruchomości stawu kolanowego. Całkowite wyleczenie chorego kończyny trwa około 1 roku.
Osteochondropatia rzepki
Choroba Sinding-Larsen-Iogansona jest aseptyczną martwicą w obszarze rzepki. Najczęściej tę patologię stwierdza się u pacjentów w wieku 10-15 lat. Choroba odnosi się do wieloetiologicznego. Proces zwyrodnieniowy może być związany z rozerwaniem i oddzieleniem części tkanki kostnej od rzepki z powodu zwiększonej funkcji mięśnia czworogłowego.
Objawy patologii:
- Zwiększenie bólu w stawie kolanowym.
- Pęcznienie tkanki miękkiej dotkniętego obszaru.
- Atrofia / szczep quadriceps femoris.
W niektórych przypadkach osteochondropatia rzepki występuje na tle martwicy guzowatości piszczeli, czyli zespołu Osgooda-Schlattera.
Do diagnozy wykorzystano różne techniki instrumentalne. Na zdjęciu radiologicznym określa się pokonanie warstwy korowej przedniej-dolnej części rzepki, fragmentację jej dolnego bieguna, zapalenie okostnej.
Leczenie polega na kompleksie metod konserwatywnych. Pacjentom pokazano wspólny rozładunek, fizjoterapię, masaż. Jeśli choroba nie jest podatna na leczenie zachowawcze, operację przeprowadza się po usunięciu dotkniętej kości.
Osteochondropatia obojczyka
Zniszczenie i powolne odzyskiwanie gąbczastej tkanki kostnej obojczyka jest niezwykle rzadkie. Ta patologia nazywa się zespołem Friedricha. Najczęściej diagnozuje się go u pacjentów w wieku młodzieńczym. Etiologia w większości przypadków związana z mikrourazami.
Objawy choroby:
- Bolesny obrzęk stawu mostkowo-obojczykowego.
- Ból pogarszał się z wysiłku.
- Na zdjęciu radiologicznym stwierdza się pogrubienie mostka końcowego obojczyka i ogniskowego oświecenia, tkanka kostna ulega fragmentacji.
Do diagnostyki za pomocą CT, MRI, radiografii. W różnicowaniu choroba jest związana z zapaleniem okostnej, zapaleniem kości i szpiku oraz innymi patologiami. Leczenie jest zachowawcze. Ortodonta mocuje kończynę górną po uszkodzonej stronie na 7-10 dni. Pokazano również fizjoterapię i spożycie kompleksów mineralnych. Prognozy są korzystne.
Osteochondropatia kości ramiennej
Kość ramieniowa jest częścią szkieletu kończyny górnej, między łopatką powyżej kości łokciowej i kością promieniową poniżej. Należy do długich rurkowych kości, bierze udział w tworzeniu stawów barkowych i łokciowych, zapewniając swobodę ruchów. Proces degeneracyjno-dystroficzny polega na niszczeniu materii kostnej z obszarami martwicy i ich zastępowaniu tkanką tłuszczową.
Uszkodzenie głowy kości ramiennej jest jedną z przyczyn aseptycznej martwicy. Ponadto rozwój choroby może być związany z takimi czynnikami:
- Naruszenie dopływu krwi do kości.
- Syndrom ściśnięcia
- Nieostrożne manipulacje medyczne.
- Długotrwała terapia hormonalna z kortykosteroidami.
- Zakrzepica i choroby zapalne.
- Stany niedoboru odporności.
- Promieniowanie lub chemioterapia.
- Stany dekompresji.
Aseptyczna martwica kości ramiennej objawia się bolesnymi odczuciami podczas palpacji kości i zwiększonym wysiłkiem fizycznym. W miarę postępu martwicy, ruchliwość dotkniętej kończyny zostaje zakłócona, mięśnie zaniku obręczy barkowej, kość staje się delikatna.
Diagnoza polega na wzrokowej kontroli obszaru dotkniętego chorobą, radiografii, rezonansu magnetycznego i testów laboratoryjnych. Leczenie farmakologiczne z kuracją fizjoterapeutyczną. Operacja jest przeprowadzana tylko w ciężkich przypadkach. Dzięki szybkiemu leczeniu choroba ma pozytywne rokowanie.
Osteochondropatia piszczeli
Ta patologia jest ciężkim procesem zwyrodnieniowo-dystroficznym w tkance kostnej z powodu zakłócenia jej dopływu krwi, struktury i tłuszczowego zwyrodnienia szpiku kostnego. Choroba należy do polietylenu, ale istnieje wiele głównych czynników, które zwiększają ryzyko martwicy:
- Urazy i dysplazja.
- Toksyczne działanie leków.
- Osteopenia
- Osteoporoza
- Reumatoidalne zapalenie stawów.
- Choroba niedokrwienna serca.
Stan patologiczny objawia się bólami w okolicy stawu biodrowego i pachwiny, które można podać kolano, dolną część pleców, kość krzyżową. W miarę postępu choroby dyskomfort staje się trwały. Pacjent zaczyna utykać, dotknięta kończyna traci ruchliwość z powodu atrofii mięśni.
Rozpoznanie aseptycznej martwicy piszczeli składa się z prześwietlenia rentgenowskiego, MRI, CT, scyntygrafii tkanek miękkich. Leczenie zachowawcze: fizjoterapia, leki, terapia ruchowa. Operacja jest możliwa z poważnymi zmianami zwyrodnieniowymi.
Osteochondropatia kości strzałkowej
Kość strzałkowa jest cewkową cienką i długą częścią łydki. Łączy się z kością piszczelową, składa się z ciała i dwóch końców. Pełni funkcję zewnętrznego stabilizatora stawu skokowego.
Zwyrodnienie degeneracyjne-dystroficzne kości strzałkowej często występuje na tle martwicy kości miednicy i objawia się takimi objawami: poszerzenie przestrzeni stawowej, zmniejszenie wysokości nasady kości, śmierć kości.
Choroba powoduje ból podczas ruchu i palpacji zmiany. Patologia charakteryzuje się cyklicznym przebiegiem. Jego całkowity czas trwania wynosi od 2 do 4 lat. Kompleksowe leczenie: leki, fizjoterapia, terapia ruchowa, kompleksy mineralne.
Osteochondropatia guzowatości piszczeli
Choroba Osgood-Schlattera jest jedną z najczęstszych postaci aseptycznej martwicy u dzieci. Uszkodzenie guzowatości piszczeli rozpoznaje się u pacjentów w wieku 10-18 lat, aktywnie uprawiających sport. Choroba może być zarówno jednostronna, jak i z symetrycznymi zmianami obu kończyn.
Główną przyczyną tego zaburzenia są częste obrażenia i zwiększona aktywność fizyczna. Proces zwyrodnieniowy-dystroficzny objawia się następującymi objawami:
- Obrzęk zmiany.
- Lokalna czułość na palpację i zgięcie kończyny.
- Podczas badania palpacyjnego określa się stały wzrost kości.
We wczesnych stadiach dyskomfort jest okresowy. W miarę postępu bólu staje się trwałe, gorzej podczas chodzenia, kucania. Z powodu obrzęku obserwuje się umiarkowane zniekształcenie przedniej części proksymalnej kości piszczelowej. Widać to wyraźnie z boku, gdy kolano jest zgięte. Tuberno może być elastyczną lub gęstą strukturą kości.
Na oświadczeniu rozpoznania uwzględnia się radiologiczne objawy patologii. Obserwuje się zmianę struktury i konturów guzowatości kości piszczelowej - obszary światła na przemian z ciemnymi i bez struktury, powstaje zagłębienie krawędziowe. Różnicowanie przeprowadza się z nawracającym podwichnięciem rzepki, guzami tkanki chrzęstnej, rozłączalnym złamaniem guzowatości piszczeli, zapaleniem kości i szpiku oraz zapaleniem kaletki śródnabłonkowej.
Zabieg polega na ograniczeniu ruchów zgięciowych stawów kolanowych chorej kończyny. Pacjentom przepisuje się leki przeciwbólowe, tkankę kostną i ciało wzmacniające leki. Fizjoterapia ma na celu stymulację procesów regeneracyjnych. Interwencja chirurgiczna jest niezwykle rzadka, ponieważ istnieje ryzyko uszkodzenia strefy zarodkowej i rozwoju synostozy. Choroba trwa 1-1,5 roku i kończy się przywróceniem struktury kostnej. W zaawansowanych przypadkach możliwe jest odkształcenie zmiany.
Osteochondropatia kości kulszowej
Jedną z trzech części tworzących kość miednicy jest kość kulszowa. Aseptyczna martwica tej lokalizacji to zespół Van Neka. Choroba objawia się w wieku 6-10 lat, częściej u chłopców niż u dziewcząt. Patologia objawia się bólami w biodrach i pachwinie, odruchami bezwładności, gorączką. W niektórych przypadkach występuje ograniczony ból w obszarze spojenia.
Służy do diagnozy metod instrumentalnych: radiografii, MRI. Na zdjęciu rentgenowskim określa się sferyczne rozszerzenie w rejonie kości kulszowej, martwicy pojedynczej lub obustronnej. Proces zwyrodnieniowy różni się od zmian nowotworowych miednicy, gruźlicy kości, zapalenia kości i szpiku. Leczenie i rokowanie zależą od nasilenia choroby.
Osteochondropatia kości klinowej
Aseptyczna martwica kości stępu stopy (przypominająca kliny) to zespół Küchera. Uszkodzenie kości klinowej występuje z powodu wstrząsu, nadmiernego nacisku, skręcenia lub zgięcia stopy. Jedną z najczęstszych przyczyn choroby jest noszenie niewłaściwego buta, który nie pasuje do rozmiaru i szerokości stopy.
Proces zwyrodnieniowy objawia się bólami w stopie, które pogarszają się podczas chodzenia. Pacjent zaczyna utykać, próbując nie stanąć na chorej kończynie. Aby potwierdzić diagnozę, wykonuje się radiografię. Osteochondropatia kości klinowej różni się od jej złamania.
Leczenie w większości przypadków zachowawcze. Kończyna pacjenta jest unieruchomiona za pomocą gipsowego buta, a leki są przepisywane w celu poprawy krążenia krwi. Zalecana również fizjoterapia, stymulująca regenerację tkanki kostnej.


 [
[