Skoki w lewym i prawym płucu: opłucna, włóknista
Ostatnia recenzja: 23.04.2024

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
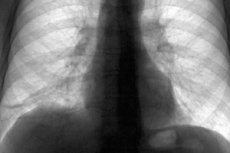
Poważnym powikłaniem po chorobach układu oddechowego jest skok w płucach. Rozważmy patogenezę i przyczyny ich pojawiania się, główne objawy, metody leczenia i profilaktykę.
Płuca to sparowany narząd w klatce piersiowej odpowiedzialny za proces oddychania. Prawe płuco jest większe niż lewe płuco o 10%, ponieważ ludzkie serce jest przesunięte w lewo. Objętość ciała wynosi około 3 litrów. Po wszystkich stronach płuc pokryte są membraną opłucnową. Po rozległym zapaleniu płuc i innych zapalnych lub zakaźnych zmianach chorobowych, między płatami, czyli swoistymi bliznami wewnętrznymi, mogą tworzyć się płaty.
- Wygląd zrostów zależy od narządu, w którym się uformowały. Mogą być cienkie jak folia z tworzywa sztucznego lub grube włókniste narośla.
- Najczęściej nici są zlokalizowane pomiędzy błonami surowiczymi jamy opłucnej, a także są wykrywane w obszarze przepony.
- W szczególnie ciężkich przypadkach wzrostu wszystkie części opłucnej przejmują, powodując zrosty opłucnowych prześcieradeł i całkowity rozrost wnęk.
Choroba adhezyjna może wpływać na narządy, na których występuje tkanka łączna. Ta patologia ma negatywny wpływ na pracę całego organizmu, a zwłaszcza układu oddechowego. Dorastanie, cumy odcinają naczynia krwionośne, zakłócając krążenie i powodując dyskomfort podczas oddychania, niewydolność oddechową.
Jakie są niebezpieczne kolce w płucach?
W większości przypadków cumowania płucne powstają podczas zmian zapalnych i zakaźnych. Niebezpieczeństwo zrostów polega na tym, że proces patologiczny jest ukryty. Bardzo często objawy przyczepności są objęte objawami ARVI i innych chorób układu oddechowego. Wraz ze wzrostem, pasma tkanki łącznej zaburzają dopływ krwi do płuc i mogą powodować powstawanie jamy opłucnej.
Kolejnym niebezpieczeństwem związanym z Shvartem jest niewydolność płuc i niewydolność serca. Te patologiczne procesy prowadzą do rozwoju pneumosklerozy, czyli zastąpienia zdrowych tkanek narządowych tkanką łączną. Choroba grozi takimi komplikacjami:
- Odkształcenie płuc i oskrzeli.
- Zakłócenie wymiany gazowej w układzie oddechowym.
- Tlen głodu.
- Nadciśnienie płucne.
- Dostęp do wtórnej infekcji.
Wszystkie powyższe czynniki negatywnie wpływają na ogólny stan zdrowia i pracę całego organizmu. Bez szybkiej diagnozy i leczenia istnieje ryzyko śmierci.
Epidemiologia
Jak pokazują statystyki, pojawienie się zrostów w płucach jest najczęściej związane z wykonywanymi interwencjami chirurgicznymi, urazami i patologiami zapalnymi.
Według badań, wzrost błony opłucnej może postępować przez wiele lat i nie ujawnia się. Tylko 20% przypadków synchronizacji płuc prowadzi do zrostów opuszek jelitowych, niewydolności oddechowej i innych powikłań zagrażających życiu.
Przyczyny zrosty w płucach
Zrosty to przerośnięta tkanka łączna lub włóknista. Najczęściej są powikłaniem zapalenia opłucnej lub ciężkiego zapalenia płuc o dowolnej etiologii.
Głównymi przyczynami zrostów w płucach są:
- Zapalenie oskrzeli: ostre, przewlekłe.
- Zapalenie płuc.
- Infekcje pasożytnicze: ascaridoza, bąblowica, amebiaza, paragonizm.
- Infekcja płuc kijem Kocha.
- Złośliwe procesy.
- Sarkoidoza.
- Wrodzone anomalie narządu.
- Zawał płucny.
- Urazy pourazowe.
- Krwawienie wewnętrzne.
- Zagrożenia zawodowe (wdychanie pyłu i chemikaliów).
- Zła sytuacja środowiskowa w miejscu zamieszkania.
- Złe nawyki.
- Interwencje chirurgiczne na klatce piersiowej.
- Reakcje alergiczne i częste wdychanie alergenów.
Jeśli kiełkowanie jest punktowe lub pojedyncze, nie występują bolesne odczucia, ale jeśli miejsca cumowania są rozległe, towarzyszy temu wyraźna symptomatologia patologiczna. Obecność licznych zrostów prowadzi do wykluczenia światła z procesu wymiany gazowej. Z tego powodu rozwija się głód tlenowy, niewydolność oddechowa i pogorszenie ogólnego stanu zdrowia.
Niezależnie od przyczyny pochodzenia, fuzja tkanki łącznej może ulec zakażeniu zaawansowanymi patologiami oddechowymi. Z tego powodu zmiany bliznowaciejące napinają i deformują płuca, powodując poważne nieprawidłowości w ich funkcjonowaniu.
Skoki w płucach po operacji
Do chwili obecnej istnieją minimalnie inwazyjne techniki chirurgiczne, które umożliwiają wykonywanie operacji na płucach przez małe nacięcia. Ale nawet interwencja laparoskopowa może powodować zrosty pooperacyjne.
Wszystkie operacje przeprowadzane na lekkich operacjach są podzielone na dwie grupy według objętości:
- Pulmonektomia (pneumonektomia) - całkowite usunięcie płuca. Jest przepisywany na zmiany złośliwe i liczne zmiany patologiczne.
- Resekcja polega na usunięciu części narządu.
Usunięcie płuca, jego segmentu lub płata powoduje poważne patologiczne zmiany w strukturze tkanki płucnej. Jeśli proces pooperacyjny jest komplikowany przez reakcje zapalne, powstaje zrostek.
Choroba adhezyjna prowadzi do zakłócenia w dostarczaniu tlenu do organizmu. Występuje duszność, nasilone osłabienie, ból w klatce piersiowej, problemy sercowo-naczyniowe, zawroty głowy. Okres pooperacyjny nakłada negatywny odcisk na całe ciało. Występuje przemieszczenie narządów wewnętrznych, zmiany w dopływie krwi.
Zrosty opłucnej ograniczają liniowe wymiary pozostałych części płuca. Z tego powodu proces oddychania zostaje zakłócony. Jeśli wzrost zostanie zainfekowany, na przykład z powodu przeziębienia, prowadzi do zatrucia organizmu. Aby zapobiec powikłaniom pooperacyjnym, pacjenci będą mieli długi okres rehabilitacji z przebiegiem zabiegów fizjoterapeutycznych.
Czynniki ryzyka
Rozszerzone pasma płucne tkanki łącznej, najczęściej zlokalizowane pomiędzy błonami surowiczymi jamy opłucnej. Powstają one z różnych powodów, istnieje także szereg czynników ryzyka pojawienia się tej patologii:
- Przewlekłe zakaźne zmiany zapalne układu oddechowego.
- Urazy mechaniczne.
- Wrodzone i genetyczne patologie.
- Promieniowanie radioaktywne.
- Reakcje alergiczne.
- Kiła.
- Gruźlica.
- Operacje.
Ciężkie są dowolne lokalizacje, powstają w miejscu, w którym znajduje się tkanka łączna. Klęska opłuc może być całkowita, dotyczy wszystkich części narządu i pojedynczej planarnej. W szczególnie ciężkich przypadkach dochodzi do zespolenia płatów opłucnowych.
Patogeneza
Mechanizm rozwoju choroby adhezyjnej ma podstawę biochemiczną. Szczepienie występuje po zapalnych i zakaźnych chorobach, urazach, interwencjach chirurgicznych. Przed rozważeniem patogenezy powstawania pasm w płucach konieczne jest zapoznanie się ze specyfiką budowy tego narządu oddechowego:
- Płuca i klatka piersiowa pokryte są opłucną. Jest to błon surowiczych komórek mezotelialnych o strukturze fibroelastycznej. Ramy zawierają zakończenia nerwowe, naczynia limfatyczne i krwionośne.
- Opłucna składa się z dwóch warstw: ciemieniowej i trzewiowej. Pierwsza to zewnętrzna skorupa wewnętrznej powierzchni klatki piersiowej, zapewniająca swobodny ruch płuc w klatce piersiowej.
- Warstwa trzewna otacza każde płuco normalnym poślizgiem względem siebie. Obie części opłucnej są ze sobą połączone. Część trzewna ma podwójne ukrwienie, odbiera krew z tętnic płucnych i oskrzelowych.
- Jama opłucnowa i jej liście wykonują akt oddychania. Wnęki zawierają płyn, który zapewnia przesuwanie się arkuszy podczas wdychania i wydychania. Szczelność narządu utrzymuje się pod naciskiem.
Zrosty opłucnej najczęściej stanowią powikłanie przeniesionych chorób: zapalenie płuc, zapalenie oskrzeli, inwazje pasożytnicze. W takim przypadku proces adhezji pomaga organizmowi zlokalizować obszar objęty stanem zapalnym. Tworzenie się pasm następuje w wyniku urazów mechanicznych, to jest urazów klatki piersiowej i po zabiegach chirurgicznych.
Szczeliny tkanki łącznej zakłócają krążenie krwi w dotkniętych tkankach. Prowadzi to do zmian w budowie płuc i wywołuje bolesne odczucia, nieprawidłowe funkcjonowanie narządu. Moorings mogą być pojedyncze i wielokrotne. Ich pojawienie się grozi naruszeniem wymiany powietrza, głodu tlenu, nieustannych chorób dróg oddechowych.
Objawy zrosty w płucach
W większości przypadków poszerzone pasma tkanki łącznej na płucach nie dają o sobie znać. Objawy, które pozwalają im podejrzewać, przejawiają się w różnych komplikacjach. Ponadto symptomatologia zależy od umiejscowienia splotów, dlatego zakłócenia są dość zróżnicowane:
- Trudne i szybkie oddychanie.
- Niewydolność oddechowa i duszność.
- Kołatanie serca.
- Zawroty głowy i utrata przytomności.
- Zredukowane ciśnienie krwi.
- Paradoksalne ruchy klatki piersiowej z udziałem pomocniczych mięśni oddechowych.
Bolesnemu stanowi towarzyszy pogorszenie ogólnego samopoczucia i nasilone osłabienie. Pojawienie się powyższej symptomatologii jest powodem natychmiastowego poszukiwania pomocy medycznej w celu postawienia diagnozy.
 [20]
[20]
Pierwsze znaki
Na pierwszych etapach stan chorobowy nie ma wyraźnych objawów klinicznych. Dyskomfort pojawia się przy wzmożonym wysiłku fizycznym, kiedy mechanizmy kompensacyjne zaczynają się wyczerpywać. Wielu pacjentów zauważa pojawienie się takich objawów:
- Skrócenie oddechu.
- Ból w klatce piersiowej.
- Zawroty głowy.
- Trudności z przywróceniem oddychania.
- Kołatanie serca.
Jeśli pojawienie się zrostów występuje z wtórną infekcją, pojawia się ropna plwocina, zwiększony kaszel i zadyszka, podwyższona temperatura ciała. Możliwe jest również wystąpienie anemii z zaznaczoną bladością skóry.
Wraz ze wzrostem pasm tkanki łącznej nasilają się bolesne objawy:
- Istnieje pobudzenie psychoruchowe.
- Skóra i błony śluzowe nabierają cyjanotycznego odcienia.
- Zredukowane ciśnienie krwi.
- Możliwe utrata przytomności.
Jeśli zrosty są przyczyną przylegania opuszek jelitowych, objawy są ostre i wyraźne. Objawy końcowego stadium niewydolności oddechowej w połączeniu z zaburzoną wymianą gazów w płucach i ostry niedobór tlenu powodują poważne zakłócenia w pracy innych narządów i układów.
Skoki w lewym i prawym płucu
Lewe płuco różni się od prawego w mniejszych rozmiarach i kształtach. To trochę dłużej i już jest w porządku. Narząd składa się z dwóch gałęzi: górnego i dolnego płata, które mają niemal równą objętość. Objętość lewego oskrzela jest mniejsza od prawej, a jego długość jest dwukrotnie większa od prawej.
Skoki w lewym płucu powstają z tych samych powodów, co w prawej. Można go przenosić i wywoływać zmiany zapalne, przewlekłą obturacyjną chorobę, procesy włóknienia, uraz i wiele innych patologii. Symptomatologia uszkodzenia lewej strony charakteryzuje się dyskomfortem po lewej stronie, który może wpływać na układ sercowo-naczyniowy.
Objętość prawego płuca jest większa niż lewa o 10%, ale ma mniejsze wymiary liniowe. Takie różnice są związane z przesunięciem głównego mięśnia ciała (serca) po lewej stronie, więc po prawej stronie jest więcej miejsca. Ponadto po prawej stronie jamy brzusznej znajduje się wątroba, która naciska mostek od dołu, zmniejszając w ten sposób jego wysokość.
Organ składa się z trzech części, to jest z części funkcjonalnie równoważnych sobie. Każdy zawiera elementy strukturalne wymiany gazowej i pracy na pełną skalę. W tym przypadku górny udział różni się od pozostałych nie tylko lokalizacją, ale także objętością. Najmniejszy w środkowym płatku, a największy na dole. Skoki w prawym płucu mogą wystąpić na dowolnej gałęzi.
Formularze
W zależności od umiejscowienia i stopnia rozpowszechnienia, wyróżnia się kilka rodzajów fuzji tkanki łącznej w płucach:
- Pleuroapical.
- Pevropulmonary.
- Pleurodiaphragmatic.
Rodzaje zrostów są klasyfikowane zgodnie z etiologią ich pochodzenia:
- Infekcyjny / niezakaźny.
- Traumatyczne.
- Pooperacyjne.
- Exudative.
- Fibrotic.
- Wrodzony.
Cumowania są lokalne, ogniskowe i wielokrotne. Miejscowe to ograniczony obszar tkanki płucnej. Nie powodują bolesnych objawów. Regiony ogniskowe zlokalizowane są w kilku częściach opłucnej, a wiele chaotycznie pokrywa większość płuc.
Rodzaj choroby adhezyjnej ustala się podczas diagnozy. Nasilenie zmiany i nasilenie objawów patologicznych zależy od formy leczenia.
Pleuroapalne zrosty w płucach
Opłucna górna część płucna to zrosty plejotropowe. Takie warstwy mogą wskazywać na ostatnie procesy zapalne. Ale najczęściej cumy powstają z powodu zakażenia gruźlicą, to jest ich powikłania. Struktury łączące izolują uszkodzony obszar od zdrowych tkanek.
Z reguły proliferacja tkanek ujawnia się podczas fluorografii. Same nici nie są chorobą, więc nie wymagają efektów terapeutycznych. Jeśli powodują ból w klatce piersiowej, duszność i inne nieprzyjemne objawy, konieczna jest pomoc medyczna.
Zrosty zrogowulacyjne
Pojawienie się przewodów błony śluzowej jamy ustnej w płucach wskazuje na wcześniej przeniesione procesy zapalne z uszkodzeniami tkanek opłucnej. Fuzja tkanki łącznej jest wynikiem upośledzenia funkcji układu oddechowego i krążenia. Moorings lokalizują uszkodzone tkanki od zdrowych, przywracając tym samym prawidłowe funkcjonowanie narządu.
Płuca są otoczone jamą opłucnową. Zwykle ten obszar zawiera około 5 ml mazi stawowej, który działa jak amortyzator dla normalnego procesu oddychania. Jeśli narząd jest chory, pojawiają się zapalne wydzieliny, które wywołują rozwój zapalenia opłucnej. W przebiegu choroby fibryna odkłada się na ścianach narządu. Podczas odzyskiwania stan zapalny ustaje, a nagromadzona ciecz rozpuszcza się. Ale fibryna może pozostać w opłucnej i powodować zrosty. W szczególnie ciężkich przypadkach prowadzi to do zespolenia opłucnej.
Z reguły formacje plealoplanowe ujawniają się podczas fluorografii. W większości przypadków te dane radiograficzne nie wymagają specjalnego traktowania. Potrzeba leczenia pojawia się wraz z rozwojem niewydolności oddechowej i innymi bolesnymi objawami.
Zrosty pleurodiaphragmatic
Tkanka łączna na granicach błony surowiczej jamy opłucnej to moczowato-przeponowe moorings. W płucach powstają z powodu procesów zapalnych i zakaźnych, jak również urazów i wad wrodzonych. Skoki mogą być całkowite, rosnące w całej opłucnej i pojedynczej.
Jeśli zrosty powodują ból podczas oddychania, duszność i inne nieprzyjemne objawy, należy skonsultować się z pulmonologiem. Lekarz przepisze wszechstronną diagnozę.
- Jeśli wzrosty są związane z procesami zapalnymi, zwiększa się liczba krwinek białych w plwocinie, zmiana w białku C-reaktywnym we krwi.
- Podczas badania plwociny określa się poziom makrofagów pęcherzyków płucnych, nabłonka oskrzeli, obecność erytrocytów i innych wskaźników. Jeśli analiza ujawnia nabłonek, wówczas w zależności od tego, jaki typ komórek przeważa, lekarz wyciąga wnioski dotyczące zakresu dróg oddechowych.
- Wykonuje się także spirografię z lekiem rozszerzającym oskrzela w celu określenia funkcji oddychania zewnętrznego.
Leczenie zależy od ciężkości zrostów i przyczyny ich pojawienia się. Jeśli istnieje wysokie ryzyko niewydolności płuc i innych patologii zagrażających życiu, wówczas wykonywana jest interwencja chirurgiczna. W innych przypadkach pacjenci otrzymują przepisane leki i przebieg fizjoterapii.
Adhezy przeponowe
Przepona stanowi płaski mięsień, który składa się z kilku wiązek mięśni. Znajduje się pomiędzy mostkiem a jamą brzuszną, czyli tuż pod płucami, w kontakcie z opłucną. Pojawienie się zrostów przeponowych jest najczęściej związane z zajęciem opłucnej w procesie zapalnym. Tak więc warstwy opłucnej izolują dotknięte obszary.
Z reguły cumowanie w płucach nie powoduje bolesnych wrażeń. Ale w niektórych przypadkach występują takie objawy:
- Nieproduktywny kaszel.
- Oznaki niewydolności oddechowej.
- Dyskomfort podczas oddychania i innych bolesnych odczuć.
Taki objaw jest powodem do poszukiwania pomocy medycznej i postawienia diagnozy. Rozprzestrzenianie tkanki jest wykrywane za pomocą fluorografii i badania rentgenowskiego. Jeżeli zrosty przeponowe są zwapniałe, ułatwia to ich wykrycie.
Na obrazach nici wyglądają jak pociemnione sekcje pola płucnego ze wzmocnionym układem naczyniowo-łącznotkankowym. Przy wielu zmianach określa się rozproszone ściemnianie. Możliwe jest również zmniejszenie wysokości żeber stojących, zmniejszenie przestrzeni międzyżebrowej i przemieszczenie narządów.
Leczenie zależy od wyników diagnozy. Jeśli zmiany blizn szybko stają się gęstsze i zakłócają prawidłową czynność płuc, wówczas wykonywana jest interwencja chirurgiczna z kuracją lekową. Pacjent otrzymuje również leczenie fizjoterapeutyczne. Środki zapobiegawcze mają szczególne znaczenie dla zapobiegania chorobie zrostowej. Polegają one na terminowym leczeniu wszelkich chorób i zwiększeniu właściwości ochronnych układu odpornościowego.
 [27], [28], [29], [30], [31], [32], [33]
[27], [28], [29], [30], [31], [32], [33]
Podstawowe zrosty
Rozszerzone pasma tkanki łącznej w podstawie płuc, czyli w strefie podstawowej, są podstawowymi zrostami. Tworzenie się spojeń w tym obszarze jest niezwykle rzadkie. Główne powody pojawienia się shvarts to:
- Przewlekłe procesy zapalne.
- Niedrożność oskrzeli.
- Uraz mechaniczny układu oddechowego.
- Choroby genetyczne i wrodzone.
- Długotrwałe wdychanie pyłu i gazów.
- Alergit alergiczny.
- Choroby bakteryjne i wirusowe.
Tworzenie się podstawowych zrostów w płucach jest możliwe przy zakrzepicy tętnic płucnych, braku lewej komory serca, naruszeniu przepływu krwi w krążeniu płucnym. Oznacza to, że bliznowacenie opłucnej jest wynikiem zmian dystroficznych. Tkanki łączne mnożą się, deformując strukturę narządu.
Niebezpieczeństwo bolesnego stanu polega na tym, że kolce wypełniają przestrzeń międzykomórkową. Z tego powodu tkanka płucna staje się gęstsza, a objętość wentylowanego powietrza zmniejsza się, pęcherzyki pęcherzykowe są wąskie. Na tym tle może rozwinąć się pneumoskleroza. Głównym objawem stanu patologicznego jest niewydolność oddechowa. Bez opieki medycznej mogą wystąpić bolesne objawy, które nasilają dyskomfort. Brak tlenu niekorzystnie wpływa na funkcjonowanie całego organizmu.
 [34], [35], [36], [37], [38], [39]
[34], [35], [36], [37], [38], [39]
Włókniste kolce w płucach
Tkanka włóknista jest rodzajem tkanki łącznej, która zastępuje wolną przestrzeń w ciele. W takich przypadkach najczęściej pojawiają się włókniste miejsca cumowania na opłucnej:
- Po operacji.
- Z przenikającymi urazami.
- Po ostrych zakaźnych i zapalnych procesów (zapalenie płuc, gruźlica).
Podobnie jak w przypadku pojedynczego, a także z wieloma zrostami włóknistymi, występują objawy podobne do problemów z sercem:
- Ból w klatce piersiowej.
- Trudności z oddychaniem.
- Zwiększone osłabienie i duszność.
- Tachykardia.
Stopniowo włókniste tkanki włókniste pojawiają się nerwy i naczynia krwionośne. Skoki mogą być impregnowane solami wapnia, to jest skostniałe. Prowadzi to do ograniczenia ruchów płuc, co zakłóca ich funkcjonowanie. Nadmierna ekspansja synechii jest niebezpieczna przez sklejanie jamy płucnej i zarastanie ich. Patologii towarzyszą poważne objawy: silny ból w oddychaniu i ostra niewydolność oddechowa. Ten stan wymaga natychmiastowego leczenia chirurgicznego.
We wczesnych stadiach zrosty włókniste w płucach nie powodują bolesnych odczuć. Ale wraz z pojawieniem się pierwszych objawów bolesnego stanu i podejrzenia o przyleganiu, należy skonsultować się ze specjalistą.
Komplikacje i konsekwencje
Wzrost tkanki łącznej w płucach to niebezpieczne poważne konsekwencje, które negatywnie wpływają na funkcjonowanie całego organizmu. Płukanie płucne może powodować takie komplikacje:
- Niewydolność oddechowa.
- Tlen głodu.
- Infekcja pęknięć międzypłatkowych i jam opłucnowych.
- Zagęszczanie arkuszy opłucnowych z powodu wielokrotnych zmian bliznowatych.
- Pneumosclerosis.
- Ograniczenie ruchu kopuły przepony.
Kolejnym raczej poważnym powikłaniem zrostów płucnych jest pojawienie się torbielowatego nowotworu. We wczesnych stadiach zwłóknienia torbieli ma niewyraźną symptomatologię:
- Stopniowo wzrasta temperatura ciała.
- Naruszony rytm oddychania.
- Kończyny i błony śluzowe zyskują siniczny odcień.
- Oddychanie powoduje silny ból i towarzyszy mu świszczący oddech.
Oprócz powyższych problemów, synechia pogarsza jakość życia. Ich pojawienie się przyczynia się do rozwoju nie tylko płuc, ale także niewydolności serca. Możliwe jest także dołączenie drugiej infekcji, która jest śmiertelna.
Diagnostyka zrosty w płucach
Bolesne objawy ze strony układu oddechowego są główną przyczyną podejrzeń o zrosty w płucach. Lekarz bada skargi pacjentów, zbiera anamnezę i wyznacza zestaw środków diagnostycznych.
Procedury diagnostyczne są podzielone na dwie grupy: określenie ogólnego stanu zdrowia pacjenta i identyfikacja powikłań procesu klejenia. Aby ocenić funkcję oddychania, takie badania są pokazane:
- Badanie fizykalne - badanie klatki piersiowej, badanie palpacyjne tkanek, pachowych i podobojczykowych węzłów chłonnych. Perkusja klatki piersiowej i osłuchiwanie za pomocą stethophonendoscope. Lekarz mierzy także puls, częstość oddechów, temperaturę ciała i ciśnienie krwi. Na podstawie uzyskanych danych przygotowywany jest kolejny plan diagnostyczny.
- Kompleks badań laboratoryjnych - analiza krwi i moczu, skład gazu krwi, skład bakteryjny plwociny.
- Metody instrumentalne - radiografia, fluorografia, MRI, spirografia, CT, biopsja tkanki płucnej.
Diagnoza to terapeuta i pulmonolog. Na podstawie wyników analiz opracowano plan terapii.
Analizy
Diagnostyka laboratoryjna jest obowiązkowym elementem badania organizmu, jeśli podejrzewa się podejrzenie zrostów w płucach. Analizy są przeprowadzane nie tylko na etapie diagnozy, ale także podczas leczenia.
- Badanie krwi - jeśli połknięcie spowodowało niewydolność oddechową, ale obserwuje się zmiany w składzie krwi. Możliwy wzrost leukocytów, erytrocytozy i wzrost szybkości sedymentacji erytrocytów, co wskazuje na procesy zapalne w organizmie. Może również wystąpić zwiększenie stężenia hemoglobiny, zwiększenie hematokrytu, eozynofilia.
- Analiza moczu - pozwala ocenić ogólny stan organizmu i obecność powikłań wzrostu tkanki łącznej. W moczu można wykryć cylindryczne komórki nabłonka, białko i erytrocyty.
- Analiza bakteriologiczna plwociny przeprowadzana jest w przypadku, gdy zmiany blizn w narządach oddechowych prowadzą do ostrej lub przewlekłej niewydolności oddechowej. Tworzenie plwociny z zanieczyszczeniami ropnymi wskazuje na uszkodzenie płuc wywołane przez drobnoustroje chorobotwórcze.
Wyniki analiz umożliwiają sporządzenie planu leczenia lub przepisanie dodatkowych badań diagnostycznych. Na przykład, po testach bakteriologicznych, wykonuje się antybiotyk, aby określić wrażliwość bakterii na antybiotyki i wybór skutecznego leku.
 [57], [58], [59], [60], [61], [62]
[57], [58], [59], [60], [61], [62]
Diagnostyka instrumentalna
Bardzo często skoki w płucach są wykrywane podczas przejścia fluorografii, co odnosi się do metod diagnostyki instrumentalnej. Ten typ badań jest objęty obowiązkowymi objawami patologicznymi ze strony układu oddechowego.
Rozważmy podstawowe instrumentalne metody ujawniania wzrostu tkanki łącznej w płucach:
- Radiografia - identyfikuje pojedyncze i wiele ciemnych ognisk, które występują z zapaleniem opłucnej, rozległym zapaleniem płuc, zawałem płuca. Przy rozległej pneumosklerozie cała objętość ciała jest zasłonięta. Ta metoda nie wykazuje uszkodzeń mięśnia oddechowego i ośrodka oddechowego.
- Spirometria - ocena oddychania zewnętrznego, objętości wymuszonego wydechu i szczytowej prędkości powietrza. Pozwala ujawnić chroniczną niewydolność oddechową i postępujące procesy patologiczne.
- Skład gazu krwi - w celu przeprowadzenia analizy na palcu pacjenta umieszcza się na urządzeniu z czujnikiem spektrofotometrycznym. Urządzenie odczytuje dane dotyczące nasycenia krwi tlenem i pozwala ocenić stopień niewydolności oddechowej. Zabieg nie powoduje bolesnych odczuć i nie ma przeciwwskazań.
- Bronchoskopia jest złożoną metodą diagnostyczną, w której do światła oskrzeli wprowadza się kamerę. Dzięki temu możliwe jest badanie błony śluzowej dużych oskrzeli i tchawicy oraz identyfikacja zrostów nowych. Jeśli występują oznaki ostrej niewydolności oddechowej, badanie nie jest prowadzone. Zabieg wykonuje się za pomocą wstępnego znieczulenia błony śluzowej krtani.
- Elektrokardiografia - ta metoda jest konieczna do oceny pracy układu sercowo-naczyniowego. Jeśli adhezja występuje w zaniedbanej formie, ma to negatywny wpływ na stan mięśnia sercowego. Podczas badania można zidentyfikować różne patologie serca: arytmię, zawał serca, serce płucne.
Kompleks powyższych badań pozwala na ostateczne rozpoznanie obecności shvart w jamie opłucnej i wybrać taktykę ich leczenia.
Co trzeba zbadać?
Diagnostyka różnicowa
Powiększone pasma tkanki łącznej, w swoich objawach, przypominają nie tylko zaburzenia układu oddechowego, ale również patologie sercowo-naczyniowe, a także naruszenia wielu innych narządów.
Choroba adhezyjna jest zróżnicowana z powodu pleśni, stwardnienia płuc, zawału płuc. Aby zidentyfikować prawdziwą chorobę, stosuje się różne metody diagnostyczne: radiografię, CT i MRI płuc, ultradźwięki serca, ogólne analizy kliniczne. W większości przypadków wyniki fluorografii umożliwiają ostateczną diagnozę.
Z kim się skontaktować?
Leczenie zrosty w płucach
Głównym powodem diagnozy i leczenia shvarts płuc są wyraźne bolesne odczucia. Terapeuta lub pulmonolog zajmuje się planem leczenia. Leczenie jest złożone i zależy od ciężkości zrostów, ale w większości przypadków jest objawowe.
Zapobieganie
Wszystkie środki zapobiegawcze dla zrostów w tkance płucnej są ograniczone do zapobiegania chorobom układu oddechowego. W tym celu zalecane są następujące czynności:
- Sanitacja chronicznych ognisk infekcji / stanu zapalnego w organizmie.
- Zdrowy styl życia i zrównoważona dieta.
- Zapobieganie negatywnym wpływom na organizm czynników biologicznych, toksycznych i fizycznych.
- Odmowa złych nawyków.
- Wykorzystanie witamin.
- Aktywność fizyczna i stwardnienie ciała.
Nie ma innych możliwości zapobiegania wzrostom tkanki łącznej. Żaden lekarz nie może zagwarantować, że kotwiczenia nie zostaną utworzone po całkowitym wyleczeniu stanów zapalnych lub zakaźnych. Również w celu szybkiego wykrywania zrostów opłucnej i innych patologii ze strony narządów oddechowych, konieczne jest poddawanie fluorografii każdego roku.
Prognoza
Nasilenie procesu patologicznego, objętość dotkniętych tkanek i obecność powikłań zależy od prognozy shvart w tkankach płuc. Jeśli zmiany zwłóknieniowe mają kształt ogniskowy, to pod warunkiem poddania się leczeniu wskazanemu przez lekarza, życie pacjenta nie jest zagrożone. Jeśli skoki są wielokrotne, przewidywanie zależy od szybkości rozwoju niewydolności oddechowej i niewydolności serca.
Najgorsze rokowanie jest możliwe z takimi komplikacjami:
- Dostęp do wtórnej infekcji.
- Skurcz arkuszy opłucnowych.
- Pneumosclerosis.
- Serce płucne.
- Tlen głodu.
- Nadciśnienie płucne.
Powyższe konsekwencje znacznie pogarszają rokowanie w celu wyzdrowienia i grożą śmiercią. W każdym razie, jeśli pacjent ma skurcze w płucach i powodują bolesne objawy, to co 3-4 miesiące, chemioterapia jest zalecana przez pulmonologa. Szybka diagnoza i regularne środki zapobiegawcze pozwalają uniknąć rozwoju komplikacji zagrażających życiu.
 [69]
[69]

