Ekspert medyczny artykułu
Nowe publikacje
Osteochondropatia
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
Grupą chorób charakteryzującą się długim cyklicznym przebiegiem, zaburzeniem odżywiania tkanki kostnej i następczą jej martwicą aseptyczną jest osteochondropatia.
Ta patologia ma charakter dystroficzny i jest ściśle związana z czynnikami genetycznymi. Według międzynarodowej klasyfikacji chorób ICD 10 zalicza się ją do grupy XIII Choroby układu mięśniowo-szkieletowego i tkanki łącznej (M00-M99):
M80-M94 Osteopatia i chondropatia:
- M80-M85 Zaburzenia gęstości i struktury kości.
- M86-M90 Inne osteopatie.
- M91-M94 Chondropatia.
Zgodnie z objawami radiologicznymi i wtórnymi objawami klinicznymi, choroba jest związana z resorpcją i zastępowaniem zniszczonych obszarów kostnych. Aseptyczna osteochondronekroza charakteryzuje się cykliczną zmianą następujących procesów:
- Martwica kości niezapalna (aseptyczna).
- Złamanie patologiczne w dotkniętym obszarze.
- Resorpcja i odrzucenie martwiczych części kości.
- Naprawa uszkodzeń.
Jeśli w proces patologiczny zaangażowana jest chrząstka stawowa, istnieje duże ryzyko upośledzenia jej funkcji. Choroba charakteryzuje się długim, przewlekłym przebiegiem. Przy odpowiednim i terminowym leczeniu daje ona korzystne rezultaty.
Epidemiologia
Według statystyk medycznych wiele chorób układu mięśniowo-szkieletowego wiąże się z naruszeniem struktury i gęstości kości i najczęściej występuje u osób starszych. Ale z osteochondropatią jest odwrotnie, objawia się ona w okresie aktywnego wzrostu organizmu. Diagnozuje się ją głównie u pacjentów w wieku 10-18 lat o budowie sportowej. Jednocześnie większość pacjentów stanowią młodzi mężczyźni.
Głównym obszarem uszkodzeń są kości i stawy, które są narażone na zwiększone obciążenia mięśniowe i mikrourazy: kolana, stawy biodrowe, stopy. U dorosłych pacjentów ze zmianami zwyrodnieniowymi stawów diagnozuje się osteoartrozę, która ma obraz kliniczny podobny do martwicy aseptycznej.
Przyczyny osteochondropatie
Do tej pory nie ustalono dokładnej przyczyny rozwoju zmian zwyrodnieniowych-martwiczych niektórych odcinków kości. Badania wskazują, że osteochondropatia jest związana z następującymi czynnikami:
- Predyspozycje dziedziczne.
- Zaburzenia hormonalne.
- Choroby endokrynologiczne.
- Zaburzenia metaboliczne.
- Częste urazy i mikrourazy.
- Choroby zakaźne.
- Niezrównoważona dieta.
- Naruszenie interakcji pomiędzy tkanką kostną i naczyniami krwionośnymi.
- Zaburzenie trofizmu nerwowego i regulacji przepływu krwi.
- Kończyny i kręgosłup pozostają w nienaturalnej pozycji przez długi czas.
- Zanik mięśni ud.
- Długotrwałe stosowanie niektórych grup leków.
W procesie diagnostycznym brane są pod uwagę wszystkie powyższe przyczyny, a leczenie ma na celu zapobieganie ich wystąpieniu w przyszłości.
 [ 5 ]
[ 5 ]
Czynniki ryzyka
Istnieje szereg czynników, które znacznie zwiększają ryzyko wystąpienia zaburzeń odżywiania kości:
- Dzieciństwo i okres dojrzewania.
- Rozwinięta masa mięśniowa.
- Nadwaga.
- Płeć męska.
- Czynnik genetyczny.
- Patologie endokrynologiczne.
- Niedożywienie.
- Zaburzenia gospodarki witaminowo-wapniowej.
- Nadmierny wysiłek fizyczny, kontuzje.
- Choroba układowa tkanki łącznej.
- Stosowanie kortykosteroidów.
- Zaburzenia neutroficzne.
- Zmiany związane z wiekiem.
- Wrodzone anomalie rozwojowe narządów i układów.
- Nieprawidłowo dobrane buty.
Im więcej kombinacji powyższych czynników, tym większe ryzyko wystąpienia osteochondropatii.
 [ 6 ]
[ 6 ]
Patogeneza
Mechanizm powstawania uszkodzeń kości i stawów nie jest w pełni poznany. Patogeneza osteochondropatii jest związana z nadmierną aktywnością fizyczną i urazami. Istnieje również szereg innych czynników predysponujących, które mogą być związane z rozwojem choroby:
- Zespół metaboliczny (zaburzenie metabolizmu niezbędnych substancji).
- Zaburzenia hormonalne spowodowane patologiami endokrynologicznymi.
- Choroby przysadki mózgowej, tarczycy, jajników, nadnerczy.
- Różne choroby zakaźne.
- Niedobór magnezu, wapnia i innych przydatnych substancji w organizmie.
- Zaburzenia dopływu krwi do tkanki kostnej.
- Otyłość w każdym stadium.
- Zawodowa aktywność sportowa i częste mikrourazy.
Proces degeneracyjno-dystroficzny kości jest ściśle związany z czynnikami dziedzicznymi. Jeśli jedno z rodziców cierpi na uszkodzenia kości i stawów, to pod wpływem powyższych czynników dziecko może odziedziczyć ten problem.
Objawy osteochondropatie
Istnieje kilka rodzajów osteochondropatii, z których każdy ma swoje własne objawy.
Przyjrzyjmy się objawom najczęściej występujących patologii:
- Uszkodzenie stawu biodrowego:
- Pacjenci w wieku 4-9 lat.
- Ograniczenie ruchu stawu.
- Zanik mięśni w podudziu i udzie.
- Uszkodzenie głowy kości udowej.
- Silny ból w miejscu urazu.
- Ból kolana.
- Skrócenie chorej kończyny o 1-2 cm.
- Kość piszczelowa guzowata:
- Pacjenci w wieku 12-15 lat, mężczyźni.
- Obrzęk w dotkniętym obszarze.
- Nasilenie bólu przy intensywnych ruchach.
- Dysfunkcja stawu.
- Kość śródstopia:
- Wiek dziecięcy pacjentów.
- Systematyczny ból w dotkniętym obszarze.
- Obrzęk i zaczerwienienie skóry tylnej części stopy.
- Ograniczenie funkcji motorycznych.
- Skrócenie palców 2. i 3. chorej kończyny.
- Uszkodzenia kręgów i kręgosłupa:
- Kifoza środkowo-piersiowego i dolnego odcinka kręgosłupa piersiowego.
- Dyskomfort w plecach.
- Neuralgia międzykręgowa.
- Szybkie zmęczenie pleców.
- Deformacja uszkodzonego segmentu.
Lokalizacja zespołu bólowego zależy całkowicie od dotkniętego obszaru, a nasilenie bólu zależy od nasilenia procesu patologicznego. We wszystkich przypadkach dyskomfort wzrasta wraz z wysiłkiem fizycznym, powodując szereg dodatkowych objawów.
Istnieje szereg objawów wskazujących na rozwój martwicy aseptycznej. Pierwsze objawy choroby obejmują:
- Aktywność fizyczna powoduje nasilenie bólu w dotkniętym obszarze.
- Obrzęk tkanek dotkniętych chorobą.
- Podczas ruchu dochodzi do chrzęszczenia stawów.
- Ograniczona sprawność ruchowa i kulawizna.
- Zmiany w strukturze i zanik mięśni.
Niedopuszczalne jest ignorowanie powyższych objawów. Bez terminowej opieki medycznej zaczynają one szybko postępować, powodując ostry ból i powikłania.
Gradacja
Choroba zwyrodnieniowa martwicza niektórych części kości przebiega w kilku stadiach, z których każdy daje określone objawy:
- Martwica tkanki kostnej – łagodny ból pojawia się w dotkniętym obszarze z upośledzoną funkcją kończyny. Regionalne węzły chłonne są prawidłowe, palpacja nie wykazuje niczego. Nie ma zmian radiologicznych. Trwa od kilku miesięcy do sześciu miesięcy.
- Złamanie kompresyjne – kość opada, a uszkodzone obszary klinują się wzajemnie. Na zdjęciu rentgenowskim widoczne jest jednorodne zaciemnienie dotkniętego obszaru i brak wzoru strukturalnego. Ten etap trwa od 2 do 6 miesięcy lub dłużej.
- Fragmentacja to resorpcja martwych obszarów kostnych. Dotknięte obszary są zastępowane przez tkankę ziarninową i osteoklasty. Zdjęcia rentgenowskie pokazują zmniejszenie wysokości kości, a także fragmentację dotkniętych obszarów z naprzemiennymi ciemnymi i jasnymi strefami. Czas trwania wynosi od sześciu miesięcy do 2-4 lat.
- Rekonwalescencja – stopniowa odbudowa kształtu i struktury kości. Trwa od kilku miesięcy do kilku lat.
Czas trwania wszystkich stadiów wynosi 2-4 lata. Jeśli choroba pozostanie bez pomocy medycznej, proces zdrowienia będzie przebiegał z resztkową deformacją, co prowadzi do rozwoju deformującej artrozy.
Formularze
Martwica aseptyczna może wystąpić w gąbczastych częściach dowolnej kości. Stan patologiczny dzieli się na kilka typów, z których każdy ma swoje własne cechy przebiegu i leczenia.
- Kości rurkowe (nasady):
- Głowa kości udowej - choroba Legga-Calvego-Perthesa.
- Głowa kości śródstopia I-III, koniec mostkowy obojczyka, palce – choroba Kellera II.
- Krótkie kości rurkowate:
- Kość łódkowata stopy - choroba Köhlera I.
- Kość księżycowata w dłoni - choroba Kienbocka.
- Kość łódeczkowata nadgarstka – choroba Preisera.
- Trzon kręgowy - choroba łydki.
- Apofizy:
- Guzowatość kości piszczelowej - choroba Osgooda-Schlattera.
- Guzowatość kości piętowej - choroba Haglunda-Schinza.
- Pierścienie apofizealne kręgów - choroba Scheuermanna-Mau.
- Powierzchnie stawowe - choroba Koeniga.
Aseptyczna osteochondronekroza dzieli się również na te, które leczy się farmakologicznie i te, które wymagają interwencji chirurgicznej. Do tych ostatnich zalicza się:
- Choroba Koeniga (kłykcie kości udowej).
- Choroba Diaza (kość skokowa).
- Choroba Legga-Calve-Perthesa (głowa kości udowej).
- Choroba Larsena (dolny biegun rzepki).
- Choroba Leuvena (powierzchnia stawowa rzepki).
Rodzaj schorzenia determinuje sposób leczenia i rokowanie co do wyzdrowienia.
Proces degeneracyjno-dystroficzny w kościach przebiega w kilku etapach. Każdy etap ma swoje odmiany i charakterystyczne cechy.
Przyjrzyjmy się bliżej klasyfikacji osteochondropatii:
- Zaburzenia dystroficzne i martwicze w kościach cewkowych (epiphysis). Kategoria ta obejmuje:
- Głowa kości śródstopia.
- Obojczyk (część kości kręgosłupa piersiowego).
- Paliczki palców kończyn górnych.
- Uszkodzenia krótkich kości cewkowych:
- Kość łódkowata stopy.
- Kość księżycowata ręki.
- Kość łódeczkowata nadgarstka.
- Trzon kręgu.
- Proces patologiczny w apofizyach:
- Guzowatość kości piszczelowej.
- Guzek piętowy.
- Pierścienie apofizealne kręgosłupa.
- Uszkodzenia powierzchni stawów klinowatych i powierzchownych:
- Staw łokciowy.
- Kostka.
- Staw kolanowy.
W większości przypadków choroba zwyrodnieniowa martwicza występuje u dzieci i młodzieży, atakując kości i stawy. Wszystkie formy choroby charakteryzują się łagodnym przewlekłym przebiegiem z korzystnym wynikiem.
Osteochondropatia Leuven
Uszkodzenie powierzchni stawowej rzepki jest chorobą zwyrodnieniowo-martwiczą z Leuven. Opiera się na aseptycznej martwicy rzepki i uszkodzeniu chrząstki. Patologia występuje u pacjentów w wieku 12-14 lat i jest jednostronna. Rozwija się z powodu przewlekłych mikrourazów w okolicy rzepki, zwichnięć i zaburzeń biomechaniki mięśnia czworogłowego.
Objawy objawiają się okresowym umiarkowanym bólem w stawie kolanowym. Ich występowanie nie zawsze wiąże się z aktywnością fizyczną. Jednocześnie ruch w stawie jest bezbolesny i w pełni zachowany.
Diagnostyka polega na zebraniu wywiadu, zestawu metod laboratoryjnych i instrumentalnych. Do najbardziej informatywnych należą TK, MRI i radiografia. Artroskopia jest wykonywana w celu ustalenia ostatecznej diagnozy. Leczenie jest zachowawcze. Lekarz przepisuje kurs leków, fizjoterapię i terapię ruchową. Przy terminowym leczeniu choroba ma korzystne rokowanie.
Komplikacje i konsekwencje
Wśród możliwych powikłań i konsekwencji osteochondropatii pacjenci najczęściej spotykają się z następującymi problemami:
- Dysfunkcja stawów.
- Modyfikacja struktury kości.
- Ograniczenie ruchomości stawu kończyny, która uległa urazowi.
- Procesy dystroficzne w stawach.
- Powolne niszczenie tkanki kostnej.
Aby zapobiec powikłaniom, należy jak najszybciej zwrócić się o pomoc lekarską i ściśle przestrzegać zaleceń lekarskich.
Diagnostyka osteochondropatie
W przypadku podejrzenia choroby zwyrodnieniowo-martwiczej poszczególnych części kości wykonuje się szereg badań laboratoryjnych i instrumentalnych, a także postępowanie różnicowe.
Diagnostyka osteochondropatii rozpoczyna się od wywiadu i badania obrazu klinicznego. Następnie zleca się badania krwi i testy reumatyczne. Szczególną uwagę zwraca się na radiografię.
Na początkowym etapie choroby zdjęcie rentgenowskie nie jest zbyt informatywne, dlatego wykonuje się MRI i CT, aby wykryć najmniejsze zmiany w strukturze kości. Badania diagnostyczne są również wskazane w trakcie leczenia, aby określić jego skuteczność.
Testy
Diagnostyka laboratoryjna w martwicy aseptycznej jest konieczna do określenia poziomu minerałów we krwi, markerów kościotworzenia i resorpcji kości w płynach biologicznych. Ogólne badania krwi i moczu nie są informacyjne w procesach zwyrodnieniowych kości, ale są wykonywane w celu oceny ogólnego stanu organizmu i identyfikacji procesów zapalnych.
- Analiza mająca na celu określenie poziomu minerałów we krwi.
- Wapń jest głównym składnikiem kości i bierze udział w budowie szkieletu. Jego norma we krwi żylnej wynosi 2,15-2,65 mmol/l. Jeśli wartości są poniżej normy, niedobór minerałów jest kompensowany przez wypłukiwanie z kości. Prowadzi to do stopniowego niszczenia kości i nie przekłada się na widoczny stan zdrowia organizmu.
- Fosfor i magnez wchodzą w interakcję z wapniem, co poprawia jego penetrację do tkanki kostnej. Przy zwiększonej wartości fosforu wapń jest wypłukiwany z organizmu. Normalny stosunek wapnia do fosforu wynosi 2:1. Norma fosforu we krwi wynosi od 0,81 do 1,45 mmol/l, norma magnezu wynosi od 0,73 do 1,2 mmol/l. Jeśli występuje zaburzenie w strefie wzrostu kości gąbczastych, ich wartości mogą się zmniejszyć lub pozostać w granicach normy.
- Wskaźniki biochemiczne niszczenia tkanki kostnej
Białko kolagenowe, które zapewnia wytrzymałość i elastyczność tkanki kostnej, jest głównym materiałem substancji międzykostnej, która znajduje się między płytkami kostnymi. Gdy kości są uszkodzone, białko, podobnie jak kolagen, ulega zniszczeniu, rozkładając się na kilka markerów. Substancje te dostają się do krwi i są wydalane w postaci niezmienionej z moczem.
Główne markery martwicy aseptycznej obejmują: deoksypirydoninę (DPID), pirydynolinę i Cross-Laps. Ten ostatni to 8 aminokwasów, które tworzą kolagen i biorą udział w budowie białek.
Również podczas diagnostyki analizuje się wskaźniki wzmocnienia tworzenia kości. Najbardziej informatywny jest osteokalcyna. Substancja ta jest produkowana przez osteoblasty podczas tworzenia tkanki kostnej i częściowo przenika do krwiobiegu układowego. Gdy kości są uszkodzone, jej poziom wzrasta.
 [ 19 ]
[ 19 ]
Diagnostyka instrumentalna
Obowiązkowym elementem diagnostyki w przypadku podejrzenia osteochondropatii jest zestaw badań instrumentalnych. Metody sprzętowe mają szereg wskazań do wdrożenia:
- Niedawne urazy.
- Ostry, przewlekły ból promieniujący do innych części ciała.
- Monitorowanie skuteczności leczenia.
- Przygotowanie do operacji.
- Ocena stanu kości i naczyń.
- Radiografia – daje ogólne pojęcie o stanie dotkniętej kości. Nie ujawnia zaburzeń krążenia. Z reguły obrazy są wykonywane w kilku projekcjach w celu dokładniejszej analizy.
- Tomografia komputerowa to badanie kości i tkanek miękkich warstwa po warstwie. Określa strukturę dotkniętej kości i stan naczyń za pomocą środka kontrastowego.
- Rezonans magnetyczny – ujawnia zmiany patologiczne na wczesnym etapie. Fale elektromagnetyczne służą do wizualizacji dotkniętego obszaru.
- Scyntygrafia – wykrywa nieprawidłowe procesy w kościach na wczesnym etapie, zanim pojawią się na zdjęciu rentgenowskim. Najczęściej stosowana jako metoda dodatkowa do MRI lub CT. Rzadko stosowana w praktyce pediatrycznej.
- Artroskopia – pozwala jak najdokładniej ocenić stan stawu kolanowego i opracować dalsze taktyki leczenia. Łączy funkcje diagnostyczne i terapeutyczne. Najczęściej stosowana do diagnozowania choroby Koeniga, czyli uszkodzenia kłykci kości udowej.
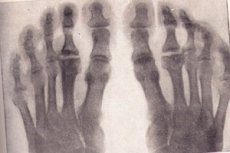
Osteochondropatie na zdjęciu rentgenowskim
Radiografia jest złotym standardem badania, gdy podejrzewa się zwyrodnieniowo-martwiczą chorobę kości. Rozważmy główne objawy osteochondropatii dowolnej lokalizacji na zdjęciu radiologicznym:
- Martwica kości gąbczastej i szpiku kostnego. Chrząstka stawowa nie jest podatna na martwicę.
- Złamanie patologiczne – martwicza tkanka kostna nie jest funkcjonalna, beleczki kostne z substancji gąbczastej nie wytrzymują obciążenia. Na zdjęciu rentgenowskim widoczne są oznaki deformacji kości, jej skrócenia, zagęszczenia. Etap ten trwa około sześciu miesięcy.
- Etap resorpcji mas martwiczych przez lizę. Na zdjęciu rentgenowskim masy martwicze otoczone osteoklastami. Nasada kości ma niejednolitą strukturę, objawy krwawienia z następowym zwapnieniem, możliwe są zmiany torbielowate.
- Na etapie naprawy, czyli odbudowy struktury kostnej, zdjęcie rentgenowskie uwidacznia obszary rozjaśnień w nowo powstałej tkance kostnej, spowodowane zmianami torbielowatymi.
Aby określić stadium choroby, wyniki zdjęć rentgenowskich porównuje się z objawami klinicznymi choroby.
Diagnostyka różnicowa
Podczas stawiania ostatecznej diagnozy osteochondropatia jest różnicowana od innych chorób o podobnych objawach. Zespół objawów choroby jest porównywany z następującymi patologiami:
- Deformująca choroba zwyrodnieniowa stawów.
- Gruźlica kości.
- Artretyzm.
- Miażdżyca.
- Zmiany zwyrodnieniowo-proliferacyjne kości.
- Nowe przyrosty.
- Choroby zakaźne i zapalne.
- Zespoły uciskowe i uwięźnięcie nerwów obwodowych.
W ramach diagnostyki różnicowej analizuje się szereg badań laboratoryjnych i instrumentalnych, określa się także stopień zaawansowania martwicy aseptycznej.
Leczenie osteochondropatie
Na podstawie wyników diagnostyki ortopeda opracowuje plan leczenia martwicy aseptycznej. Przede wszystkim pacjentom przepisuje się kurację lekową, która obejmuje następujące leki:
- Środki przeciwbólowe.
- Niesteroidowe leki przeciwzapalne.
- Aby poprawić krążenie krwi.
- Kompleksy witaminowe.
Zapobieganie
Profilaktyka zaburzeń w strefie wzrostu kości gąbczastych polega na stosowaniu zespołu metod mających na celu ogólne wzmocnienie organizmu, zwiększenie właściwości ochronnych układu odpornościowego oraz dostarczenie pożytecznych mikro- i makroelementów.
Zapobieganie osteochondropatii polega na stosowaniu następujących zaleceń:
- Zrównoważona aktywność fizyczna mająca na celu stworzenie i wzmocnienie gorsetu mięśniowego.
- Ogranicz zwiększoną aktywność fizyczną.
- Unikanie obrażeń.
- Racjonalne odżywianie.
- Przyjmowanie kompleksów witaminowo-mineralnych.
- Wczesne leczenie chorób wirusowych, zakaźnych i innych chorób organizmu.
- Noszenie odpowiednio dopasowanego obuwia z wkładkami ortopedycznymi.
- Regularne kontrole u lekarza.
Do środków zapobiegawczych zalicza się również regularny masaż kończyn i innych części ciała. Przy pierwszym bólu kości i stawów należy udać się po pomoc medyczną, aby zdiagnozować przyczyny bolesnego stanu i je wyeliminować.
Prognoza
Przy wczesnej diagnozie i leczeniu osteochondropatia ma korzystne rokowanie. Ciężkie formy martwicy aseptycznej są trudne do skorygowania, więc mogą mieć niekorzystny wynik. Rokowanie znacznie się pogarsza wraz z rozwojem powikłań choroby.
Osteochondropatia i wojsko
Choroba zwyrodnieniowa martwicza niektórych odcinków kości nie jest zwolnieniem ze służby wojskowej. Aby uniknąć służby wojskowej, konieczne jest poddanie się wojskowemu badaniu lekarskiemu, które potwierdzi obecność zaburzeń czynnościowych uniemożliwiających służbę.
Na liście patologii mogących stanowić podstawę do wykluczenia ze służby wojskowej znajdują się choroby układu kostnego i ich powikłania:
- Wrodzone skrzywienie kręgosłupa o charakterze utrwalonym.
- Ciężkie zniekształcenie klatki piersiowej z towarzyszącą ciężką niewydolnością oddechową.
- Nabyte skrzywienia kręgosłupa z rotacją kręgów.
- Niemożność utrzymania pozycji pionowej spowodowana deformacjami szkieletu.
- Niestabilność odcinków kręgosłupa.
- Osłabienie mięśni kończyn, niedowład mięśni z dekompensacją.
- Zaburzenia funkcji motorycznych.
W przypadku występowania wyżej wymienionych chorób poborowy jest kierowany na serię badań, które potwierdzą zmiany patologiczne: TK, MRI, RTG, skanowanie radioizotopowe. Na podstawie wyników badań i wniosku komisji doradczej medycznej poborowy jest zwolniony ze służby wojskowej z powodu osteochondropatii lub jej powikłań.

