Ekspert medyczny artykułu
Nowe publikacje
Leukoplakia przełyku
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
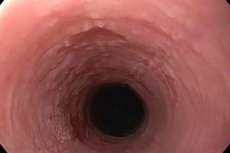
Jeśli warstwa nabłonkowa tkanki śluzowej górnego odcinka przewodu pokarmowego zaczyna intensywnie rogowac, to mówimy o rozwoju leukoplakii przełyku. Na początkowym etapie choroby tworzy się gęsta płytka, którą można usunąć i której praktycznie nie towarzyszą objawy procesu zapalnego. Z czasem na policzkach, języku i w jamie ustnej pojawiają się destrukcyjne zmiany w błonie śluzowej. W przypadku braku leczenia istnieje duże ryzyko rozwoju procesu złośliwego. [ 1 ]
Epidemiologia
Jeśli weźmiemy pod uwagę ogólne statystyki pacjentów zgłaszających się po pomoc w związku z leukoplakią przełyku, to choroba ta najczęściej występuje u osób w wieku od 30 do 70 lat, przy czym częściej występuje u mężczyzn (ponad 4% u mężczyzn w porównaniu do 2% u kobiet).
Na każde sto przypadków pacjentów ze zdiagnozowaną leukoplakią może przypadać do 6% patologii przedrakowych i do 5% wczesnych stadiów raka. Mówimy głównie o pacjentach z brodawkowatym i erozjno-wrzodziejącym typem leukoplakii przełyku: u takich pacjentów stan przedrakowy może zostać przeklasyfikowany jako inwazyjny proces raka płaskonabłonkowego.
Początkowy lub rozwijający się rak błony śluzowej przełyku z powodu intensywnego rogowacenia jest czasami podobny do leukoplakii. Biorąc to pod uwagę, każda osoba z podejrzeniem tej choroby jest kierowana na badania histologiczne i inne w celu terminowej diagnozy stanu przedrakowego lub złośliwego.
Warto zauważyć, że leukoplakia przełyku jest niezwykle rzadką patologią w porównaniu z leukoplakią jamy ustnej. Można powiedzieć, że te dwie choroby są często identyfikowane ze względu na wspólność objawów klinicznych. W niektórych krajach, dla dokładniejszego sformułowania diagnozy, termin „leukoplakia przełyku” jest zastępowany terminem „metaplazja naskórkowa przełyku”.
Przyczyny leukoplakia przełyku
Eksperci nie ustalili jeszcze dokładnej etiologii rozwoju leukoplakii przełyku. Można już jednak z pewnością stwierdzić, że patologia powstaje pod wpływem przeważających zewnętrznych czynników uszkadzających – w szczególności podrażnienia termicznego, mechanicznego lub chemicznego. Ryzyko zachorowania znacznie wzrasta przy jednoczesnym oddziaływaniu kilku takich czynników. Na przykład leukoplakia przełyku i jamy ustnej często występuje u „złośliwych” palaczy: ich błona śluzowa jest regularnie narażona zarówno na działanie termiczne, jak i chemiczne żywic nikotynowych i dymu papierosowego. [ 2 ]
Jeśli przyjrzymy się temu bliżej, to do rozwoju leukoplakii przełyku mogą prowadzić następujące przyczyny:
- zaburzenia neurodystroficzne dotyczące tkanek śluzowych;
- przewlekłe procesy zapalne skóry i błon śluzowych, układu pokarmowego;
- predyspozycje genetyczne (tzw. dyskeratoza „rodzinna”);
- hipowitaminoza witaminy A;
- zanik tkanek śluzowych;
- zaburzenia hormonalne, długotrwała lub ciężka nierównowaga hormonalna;
- zmiany zakaźne jamy ustnej i przewodu pokarmowego;
- szkodliwe czynniki zawodowe, w tym przewlekłe choroby zawodowe;
- palenie, nadużywanie alkoholu;
- spożywanie zbyt gorących potraw, nadużywanie ostrych przypraw i ziół;
- systematyczne spożywanie suchej karmy, regularne spożywanie grubej, suchej karmy;
- choroby zębów, obecność implantów zębowych;
- problemy z zębami lub braki w uzębieniu, które uniemożliwiają prawidłowe żucie pokarmu;
- patologicznie osłabiona odporność.
Czynniki ryzyka
Osoby powyżej 30 roku życia mogą być uważane za narażone na leukoplakię przełyku. W dzieciństwie patologia ta występuje znacznie rzadziej.
Eksperci wyróżniają szereg czynników, które mogą przyczyniać się do wystąpienia tego zaburzenia:
- choroby wirusowe, nosicielstwo infekcji wirusowych (w szczególności wirusa opryszczki itp.);
- patologie zakaźne i zapalne, zwłaszcza o długotrwałym i przewlekłym przebiegu;
- regularne urazy mechaniczne, chemiczne lub termiczne (częste powtarzanie zabiegów gastroduodenoskopii, spożywanie zbyt grubego, suchego pokarmu lub gorącego jedzenia, picie agresywnych płynów – na przykład mocnego alkoholu itp.);
- systematyczne palenie;
- regularne wywoływanie wymiotów (np. w zaburzeniach odżywiania);
- szkodliwe skutki i patologie zawodowe (wdychanie par substancji chemicznych, pyłów, praca z kwasami i zasadami);
- upośledzone wchłanianie witamin, niewystarczająca podaż witamin w organizmie;
- ostre lub poważne osłabienie układu odpornościowego (w szczególności u pacjentów zakażonych wirusem HIV i innymi niedoborami odporności);
- czynnik dziedziczny (obecność podobnej patologii u bliskich krewnych).
Oprócz bezpośrednich przyczyn leukoplakii przełyku lekarze podkreślają szczególne znaczenie czynników ryzyka, które są związane z predyspozycjami genetycznymi, cechami indywidualnymi i stylem życia pacjenta. Wczesna korekta lub eliminacja tych czynników może stać się skutecznym krokiem w zapobieganiu tej patologii: systematyczna konsultacja z terapeutą lub gastroenterologiem pomaga pacjentom nie tylko dowiedzieć się więcej o swoim zdrowiu, ale także wykryć patologię tak wcześnie, jak to możliwe. W razie potrzeby lekarz natychmiast zaleci odpowiednie procedury diagnostyczne i przeprowadzi ukierunkowane leczenie. [ 3 ]
Patogeneza
Na powstawanie ognisk patologicznych leukoplakii przełyku wpływają różne czynniki etiologiczne, które negatywnie oddziałują na tkanki śluzowe i organizm jako całość. Jednak mechanizm patogenetyczny choroby nie został dokładnie zbadany: udział interferonów i innych mediatorów immunologicznych w patogenezie nie dowodzi swoistości rozwoju leukoplakii.
Przypuszczalnie pod wpływem pewnych czynników drażniących dochodzi do zaburzenia ekspresji białka adhezyjnego specyficznego dla tkanki nabłonkowej. Prowadzi to do zwiększonej interakcji międzykomórkowej komórek nabłonkowych, co aktywuje procesy hiperdyferencjacji komórkowej.
W rezultacie dochodzi do nadmiernego keratynizacji, fizjologicznie nieprawidłowej, a jednocześnie wraz z tłumieniem apoptozy wzrasta „dojrzałość” komórkowa. W wyniku tych procesów zrogowaciałe „długowieczne” komórki „połączone” ze sobą nie złuszczają się, a tworzą się gęste warstwy hiperkeratotyczne. [ 4 ]
Z biegiem czasu, w wyniku różnych wpływów zewnętrznych, w tkankach zachodzą zmiany destrukcyjne, co prowadzi do zwiększonej proliferacji komórkowej w warstwie podstawnej. Warto zauważyć, że wszystkie powyższe procesy zachodzą bez aktywacji reaktywności immunologicznej, co jest typowe dla leukoplakii. Biorąc to pod uwagę, leczenie patologii powinno opierać się na normalizacji oddziaływań międzykomórkowych.
Objawy leukoplakia przełyku
U wielu chorych leukoplakia przełyku wiąże się ze znacznym obniżeniem jakości życia, a ryzyko złośliwości choroby negatywnie wpływa na ogólny stan psychiczny chorych.
Główne rodzaje leukoplakii przełyku to:
- płaska lub prosta leukoplakia przełyku;
- choroba typu brodawkowatego;
- typ erozyjno-wrzodziejący;
- miękka leukoplakia.
Najczęstsza jest prosta leukoplakia. Podczas badania zewnętrznego zazwyczaj nie można wykryć żadnych patologicznych nieprawidłowości. Nie stwierdza się powiększenia pobliskich węzłów chłonnych podczas palpacji. Podczas badania gardła lekarz zwraca uwagę na błonę śluzową, która normalnie powinna być wystarczająco wilgotna, błyszcząca i jasnoróżowa. Gdy leukoplakia przełyku rozprzestrzenia się na gardło i jamę ustną, powstają ograniczone jasne plamy o wyraźnych konfiguracjach, bez wybrzuszeń (rodzaj białawej warstwy, której nie można oddzielić). Często strefy rogowacenia rozprzestrzeniają się dalej - na wewnętrzną powierzchnię policzków, warg. Ważne: białawej plamy nie można usunąć, nawet siłą.
Brodawkowaty typ leukoplakii przełyku może rozwinąć się z prostego (płaskiego) typu patologii. Pacjenci skarżą się na pieczenie za mostkiem, stałe podrażnienie lub suchość w gardle, dyskomfort przy połykaniu pokarmu (szczególnie przy jedzeniu na sucho). Nie stwierdza się bólu ani innych objawów. Podczas badania pacjentów ujawnia się obecność złych nawyków (palenie tytoniu, nadużywanie alkoholu), współistniejących chorób układu pokarmowego, endokrynologicznego lub sercowo-naczyniowego.
Leukoplakia brodawkowata może występować w dwóch wariantach:
- leukoplakia blaszkowa przełyku (towarzyszy jej powstawanie białych zmian przypominających blaszki);
- leukoplakia brodawkowata przełyku (tworzą się gęste narośla przypominające brodawki).
Tego typu zmiany w błonie śluzowej można zauważyć tylko podczas badania endoskopowego lub gdy proces rozprzestrzenia się na tylną część języka i jego powierzchnie boczne, do jamy ustnej, wyrostka zębodołowego i podniebienia.
W przypadku postaci blaszkowej ogniska patologiczne są ograniczone, nieznacznie wystają ponad powierzchnię błony śluzowej, charakteryzują się nieregularnym układem i wyraźnymi konturami.
W odmianie brodawkowatej guzek pojawia się nad błoną śluzową, jest gęsty, nie można na nim utworzyć fałdu. Kolor wzniesienia waha się od białawego do ciemnożółtego.
Erozyjny typ leukoplakii przełyku charakteryzuje się powstawaniem ubytków erozyjnych i pęknięć, co jest konsekwencją braku leczenia prostych lub brodawkowatych wariantów patologii. Z powodu widocznego uszkodzenia tkanek pacjent odczuwa ból, pieczenie, zagęszczenie i ucisk. Ból występuje po narażeniu na absolutnie każdy czynnik drażniący - w szczególności podczas jedzenia i picia. Możliwe jest krwawienie ran.
Pierwsze objawy leukoplakii przełyku nie są takie same u wszystkich osób. Dość często problem pojawia się bez wyraźnych objawów, ponieważ może istnieć niezauważony przez wiele lat.
W innych przypadkach leukoplakia daje o sobie znać poprzez pewne odczucia dyskomfortu – na przykład trudności w przełykaniu, ból gardła i uczucie pieczenia za mostkiem itp. Jednak objawy te pojawiają się zwykle w stosunkowo późnym stadium choroby. [ 5 ]
Gradacja
Stopnie zaawansowania leukoplakii przełyku i jamy ustnej zależą od rodzaju choroby:
- W pierwszym etapie na błonie śluzowej pojawiają się lekkie naloty, których nie można usunąć wacikiem. Inne objawy patologiczne są zazwyczaj nieobecne. Leczenie na tym etapie jest najskuteczniejsze, ponieważ dotyczy tylko warstwy podśluzowej przełyku.
- Drugi etap charakteryzuje się pojawieniem się wypukłych guzków, które mogą się rozprzestrzeniać i łączyć. Jednocześnie mogą zostać dotknięte najbliższe węzły chłonne.
- W trzecim etapie w okolicy guzków tworzą się mikrouszkodzenia w postaci pęknięć lub nadżerek. Pojawiają się dodatkowe objawy bólowe, takie jak ból, pieczenie, wywoływane przez przedostawanie się do ran cząstek jedzenia i napojów. Na tle stałego dyskomfortu zaburzony jest stan psychoneurologiczny pacjenta, występuje drażliwość i bezsenność. Możliwe jest znaczne zwężenie światła przełyku.
Obraz kliniczny na jednym lub drugim etapie leukoplakii przełyku może objawiać się zarówno kompleksowo, jak i pojedynczo, ponieważ zależy od wielu czynników: obecności innych patologii, indywidualnych cech pacjenta, rozpowszechnienia procesu chorobowego itp. Dlatego też, jeśli dyskomfort występuje podczas lub po jedzeniu, konieczna jest profesjonalna konsultacja z lekarzem o odpowiednim profilu - w szczególności gastroenterologiem lub stomatologiem.
Formularze
Nowoczesna klasyfikacja przedstawiona przez Światową Organizację Zdrowia dzieli leukoplakię na formy jednorodne i niejednorodne. Forma niejednorodna jest również dzielona na typy erytroplakii, guzkowe, plamiste i brodawkowate.
Istnieją informacje, że niektóre przypadki leukoplakii niejednorodnej, w co drugim przypadku są dysplazją nabłonkową i mają wysokie ryzyko złośliwości.
Istnieje inna klasyfikacja, która obejmuje takie pojęcie jak „nabłonkowy stan przedrakowy”: obejmuje ona erytroplakię i leukoplakię. Zgodnie z tym podziałem histologicznym leukoplakię dzieli się na ogniskową hiperplazję nabłonka bez oznak atypowości komórek, a także dysplazję niską, umiarkowaną i ciężką. Dysplazja z kolei charakteryzuje się dysplazją śródnabłonkową płaskonabłonkową (ma trzy stopnie nasilenia).
Podana klasyfikacja służy do opisu patomorfologicznego i uzupełnienia diagnostyki klinicznej.
Komplikacje i konsekwencje
W przypadku braku niezbędnego leczenia lub niewłaściwej terapii leukoplakii proces patologiczny narasta, dochodzi do zagęszczenia tkanek, co może następnie wywołać zwężenie przełyku (uporczywe zwężenie światła). Typowymi objawami pogorszenia stanu są:
- pojawienie się chrypki, świszczącego oddechu;
- uporczywy kaszel bez wyraźnego powodu;
- stałe uczucie ciała obcego w gardle;
- ból, szczególnie przy próbie połykania pokarmu.
U chorego zaczynają pojawiać się trudności z jedzeniem, następuje utrata masy ciała, staje się on rozdrażniony, występują zaburzenia snu, spada zdolność do pracy.
Jednak najbardziej złożoną i niebezpieczną konsekwencją leukoplakii przełyku może być proces nowotworowy o etiologii złośliwej. Najczęściej powikłanie rozwija się na tle brodawkowatych i erozjno-wrzodziejących postaci choroby. Wyróżnia się dwie postacie raka przełyku:
- rak płaskonabłonkowy, który rozwija się z komórek nabłonkowych wyściełających przełyk;
- gruczolakorak, który występuje w dolnym odcinku przełyku.
Inne rodzaje procesów złośliwych w przełyku zdarzają się stosunkowo rzadko.
Jednak we wczesnym stadium rozwoju leukoplakia dobrze reaguje na terapię, którą przeprowadza się jednocześnie z eliminacją potencjalnych czynników drażniących, w tym złych nawyków.
Diagnostyka leukoplakia przełyku
Ogólna diagnostyka chorób przełyku obejmuje zazwyczaj:
- zbiór wywiadu;
- badanie wizualne (inspekcja);
- ezofagoskopia;
- elektrokardiografia (w celu diagnostyki różnicowej bólu w klatce piersiowej);
- Badanie rentgenowskie przełyku;
- esofagomanometria.
Badania obejmują ogólne badania krwi i moczu. Jeśli podejrzewa się zwyrodnienie złośliwe, można wykonać badanie krwi na obecność markerów nowotworowych – substancji, które są wytwarzane przez komórki nowotworowe i wydzielane do płynów biologicznych. Markery nowotworowe najczęściej znajdują się we krwi pacjentów cierpiących na patologie onkologiczne. [ 6 ]
Diagnostyka instrumentalna jest zawsze skuteczna, gdy jest stosowana w połączeniu z innymi metodami diagnostycznymi. Za główną procedurę uważa się badanie endoskopowe przełyku: do jego jamy wprowadza się miękki endoskop, za pomocą którego wykonuje się pełne badanie całej tkanki śluzowej, a nawet, jeśli to konieczne, pobiera się biopsję – fragment tkanki do analizy histologicznej.
Obraz endoskopowy zależy od rodzaju leukoplakii przełyku:
- W formie płaskiej obserwuje się akantozę ze zmianami proliferacyjnymi w warstwie podstawnej i kolczystej, a także dysplazję z przewagą parakeratozy w komórkach nabłonkowych. Zewnętrznie objawia się to powstawaniem ograniczonych białawych plam, które wyglądają jak sklejone błony.
- W postaci brodawkowatej, w odróżnieniu od postaci płaskiej, dominuje hiperkeratoza. Obserwuje się typowe powiększenie komórkowe warstw kolczystej i podstawnej na tle niewielkiej atypii i polimorfizmu. W strukturach podścielających sieć naczyń włosowatych rozszerza się, występują objawy ogniskowego nacieku limfoidalnego z obecnością nielicznych eozynofilów i komórek plazmatycznych. Na błonie śluzowej występują wyniosłości o różnych kształtach i rozmiarach, zwarte, jasne (w postaci blaszek lub brodawkowatych narośli).
- W postaci erozjno-wrzodziejącej stwierdza się wszystkie objawy przewlekłego procesu zapalnego z tworzeniem nacieku histiocytarno-limfoidalnego. W warstwie uszkodzonego nabłonka rozwija się intensywna hiperkeratoza, występuje dysplazja warstwy podstawnej, pojawiają się ogniska owrzodzeń. Podścielająca tkanka ulega naciekom komórkowym. Badanie endoskopowe ujawnia nadżerki i/lub pęknięcia, czasami krwawiące. Ogniska erozyjne mogą mieć średnicę od jednego milimetra do dwóch centymetrów. [ 7 ], [ 8 ]
Specjaliści uważają zmiany hiperplastyczne, parakeratotyczne, hiperkeratotyczne, zwiększoną liczbę mitoz, zaburzenia polaryzacji podstawowej, polimorfizm jądrowy, keratynizację komórkową, hiperchromatyzm i inne objawy za stan przednowotworowy. Zauważa się nieprawidłowy stosunek triady, w tym aktywności proliferacyjnej, różnicowania komórkowego i procesów anaplazji biochemicznej. [ 9 ]
Diagnostyka różnicowa
Płaski typ leukoplakii wymaga różnicowania z typowym przebiegiem liszaja płaskiego, w którym stwierdza się charakterystyczną strukturę morfologiczną, symetryczne zjednoczenie wielokątnych grudek. Dominującą lokalizacją elementów patologicznych w liszaju płaskim jest strefa retromolarna i czerwona granica wargowa.
Typowy typ leukoplakii odróżnia się od ograniczonej hiperkeratozy, w której tworzy się płaski obszar pokryty gęstymi łuskami i otoczony cienkim, jasnym wzniesieniem.
Typ brodawkowaty leukoplakii odróżnia się od zakażenia drożdżakowego. Choroba ta charakteryzuje się pojawieniem się białawo-szarego filmu, ściśle „siedzącego” na tkance śluzowej. Przy próbie siłowego usunięcia filmu ujawnia się jasno krwawiąca powierzchnia wrzodu. W celu dodatkowej diagnostyki wykonuje się analizę cytologiczną.
Typ erozjno-wrzodziejący leukoplakii wymaga różnicowania z podobnym typem liszaja płaskiego, w którym drobne guzki pojawiają się wzdłuż krawędzi zmian patologicznych (mogą być również obecne na skórze).
Ponadto chorobę należy odróżnić od objawów kiły wtórnej, przewlekłego mechanicznego uszkodzenia błony śluzowej i refluksowego zapalenia przełyku, oparzeń chemicznych i termicznych przełyku. Aby zidentyfikować te patologie, ważne jest uwzględnienie konfiguracji zmian, ich wyniesienia ponad powierzchnię błony śluzowej, obecności połysku, oddzielania się cząstek przy zeskrobaniu i obecności zmian tła.
Nie zawsze można postawić diagnozę na podstawie badania zewnętrznego i zebrania wywiadu od pacjenta. Nie należy zapominać o takiej odmianie patologii, jak idiopatyczna leukoplakia przełyku, która rozwija się bez wyraźnej przyczyny. W tym przypadku szczególnie ważna jest diagnostyka różnicowa.
Nie wszyscy specjaliści zauważają potrzebę rozdzielenia takich pojęć jak leukoplakia przełyku i jamy ustnej: w wielu przypadkach terminy te są powielane. A w histologicznym odkodowaniu taki znak sprawozdawczy jak „leukoplakia przełyku” może być zupełnie nieobecny: o wiele ważniejsze jest, aby lekarz prowadzący znał charakter procesów histologicznych - to znaczy, w wyniku których powstały ogniska zagęszczenia - w wyniku zaniku, obrzęku, nacieku, akantozy środkowego obszaru nabłonkowego, nadmiernego rogowacenia powierzchniowych obszarów tkanki nabłonkowej płaskiej przełyku. Niezbędna jest również informacja o obecności komórek atypowych, dysplazji. W tym celu konieczne jest zastosowanie rozszerzonego podejścia do badania pacjentów.
Z kim się skontaktować?
Leczenie leukoplakia przełyku
Leukoplakię przełyku najskuteczniej leczy się chirurgicznie, stosując ciekły azot, laser lub koagulator elektryczny. Krioterapia jest uważana za najbardziej optymalną metodę, ponieważ wiąże się z minimalnym ryzykiem nawrotu patologii.
Podczas leczenia należy stosować kompleksową taktykę. Oprócz wypalania ognisk patologicznych należy przejść kurację antybiotykową, a także przez odpowiednio długi czas stosować ścisłą dietę z całkowitym wykluczeniem napojów alkoholowych, potraw ciężkostrawnych, ostrych, kwaśnych.
Ogólnie rzecz biorąc, leczenie leukoplakii przełyku ma charakter miejscowy i ogólny.
Warunkiem koniecznym skutecznego działania miejscowego jest neutralizacja czynnika uszkadzającego. Na przykład pacjent musi zaprzestać palenia i picia alkoholu. Jeśli tego nie zrobi, choroba nie tylko będzie postępować, ale ryzyko nowotworu złośliwego również znacznie wzrośnie. Inne ważne punkty to przestrzeganie wszystkich zasad higieny jamy ustnej, dodatkowe środki dezynfekujące, stosowanie leków i, w razie potrzeby, pomoc chirurga.
Specjaliści praktykują różne metody oddziaływania terapeutycznego na dotknięte obszary w leukoplakii przełyku. Za najbardziej powszechny i dostępny sposób uważa się aplikację aplikatora olejowego roztworu witaminy A do ognisk patologii, a także wewnętrzne stosowanie złożonego leku Aevit (kombinacja witamin A i E).
Leczenie radykalne zaleca się w przypadku, gdy leukoplakia przełyku osiągnęła stadium krytyczne lub w przypadkach, gdy stosowanie leków nie daje pożądanego efektu terapeutycznego. [ 10 ]
Leczenie chirurgiczne polega na wycięciu dotkniętych obszarów za pomocą skalpela, wiązki laserowej (CO2 lub helowo-neonowej), elektrokoagulatora, kriodestruktora. Można stosować kilka metod naświetlania. Jednak takie leczenie ma swoje wady: powstają zmiany bliznowaciejące, tkanki ulegają deformacji, upośledzona jest wydolność funkcjonalna przełyku. Rekonwalescencja tkanek jest zwykle długa, średni okres epitelializacji wynosi około 2 miesięcy. W operowanych miejscach rozwija się obrzęk surowiczy, tworzy się mokry strup, a aktywność komórkowa, procesy metabolizmu białek i węglowodanów ulegają spowolnieniu. Wszystko to bezpośrednio wpływa na czas trwania okresu rekonwalescencji. Kolejny ważny punkt: nawet interwencja chirurgiczna nie gwarantuje braku nawrotów i nie zmniejsza prawdopodobieństwa rozwoju nowotworu złośliwego. [ 11 ]
Stosowane są również inne radykalne techniki, w szczególności ultradźwięki niskiej częstotliwości, leczenie fotodynamiczne oparte na selektywnym niszczeniu zmienionych tkanek za pomocą stymulacji elementów światłoczułych.
Należy wziąć pod uwagę, że możliwości leczenia operacyjnego są ograniczone: chodzi tu przede wszystkim o specyfikę dostępu do przełyku, urazowość zabiegu itp. [ 12 ]
Leczenie farmakologiczne leukoplakii przełyku
Do stosowania wewnętrznego zaleca się retinol, tokoferol w postaci roztworów olejowych i witaminy z grupy B (w szczególności ryboflawinę, 0,25 g dwa razy dziennie przez miesiąc).
Można stosować środki tonizujące o działaniu ogólnym, stymulanty biogenne i środki keratoplastyczne.
Aevit |
Przyjmować przez długi czas, około 1,5 miesiąca, 1 kapsułkę dziennie. Powtórzyć kurację - po 3 miesiącach. Możliwe skutki uboczne: zmęczenie, zaburzenia snu, utrata apetytu. |
Plazmol |
Podawać podskórnie 1 ml dziennie lub co drugi dzień. Jeden cykl leczenia wymaga 10 zastrzyków. U niektórych pacjentów mogą wystąpić reakcje nadwrażliwości na lek (swędzenie, wysypka, podwyższona temperatura ciała). |
Longidaza |
Podawany podskórnie lub domięśniowo w ilości 3 tys. IU. Kuracja wymaga od pięciu do 25 zastrzyków. Odstęp między zastrzykami wynosi 3-10 dni. Powtórna kuracja jest możliwa po 2-3 miesiącach. Możliwe działania niepożądane: ból w miejscu wstrzyknięcia, lekkie zaczerwienienie skóry. |
Lavomax (Tiloron) |
Pierwsze dwa dni przyjmuje się w dawce 125 mg raz dziennie, a następnie 125 mg co drugi dzień. Lek ma działanie immunomodulujące i przeciwwirusowe. U niektórych pacjentów może rozwinąć się alergia na składniki leku. |
Solcoseryl |
Stosowany do wlewów dożylnych z roztworem chlorku sodu lub 5% glukozą. Dawkowanie i częstotliwość podawania ustala lekarz prowadzący. Działania niepożądane są niezwykle rzadkie, możliwy jest niewielki ból w miejscu wstrzyknięcia. |
Objętość terapii ustala lekarz prowadzący, w zależności od postaci leukoplakii przełyku, wielkości zmian i szybkości rozwoju procesu chorobowego. Witaminę A przyjmuje się doustnie w postaci 3,4% roztworu olejowego octanu retinolu lub 5,5% palmitynianu retinolu, 10 kropli trzy razy dziennie przez 6-8 tygodni. Kurację powtarza się co 4-6 miesięcy.
Leczenie fizjoterapeutyczne
Metody fizjoterapeutyczne obejmują eliminację stref leukoplakii przełyku za pomocą diatermokoagulacji lub kriodestrukcji. Diatermokoagulację wykonuje się okresowo, aż do całkowitego skrzepnięcia stref hiperkeratozy. Proces gojenia trwa 1-1,5 tygodnia.
Kriodestrukcja jest obecnie aktywnie stosowana w kompleksowej terapii stanów przednowotworowych. Zabieg ten praktycznie nie ma przeciwwskazań, może być również przepisywany pacjentom cierpiącym na złożone patologie układowe. Podczas kriodestrukcji można stosować zamrażanie kontaktowe w obszarach trudno dostępnych chirurgicznie. Wskaźniki ekspozycji na temperaturę wynoszą 160-190 ° C, czas trwania wynosi 1-1,5 minuty. Okres rozmrażania wynosi około trzech minut, okres gojenia wynosi do 10 dni.
Leczenie fotodynamiczne pacjentów z leukoplakią przełyku jest uważane za jedną z najnowocześniejszych metod. Polega na aplikacji fotosensybilizatorów na chorobowo zmienione obszary. Podczas ekspozycji na światło fal o określonej długości (zgodnie z granicą absorpcji barwnika) następuje cząsteczkowa koncentracja energii. Po jej uwolnieniu wpływa ona na przejście tlenu cząsteczkowego ze środowiska zewnętrznego w aktywne niestabilne formy - w szczególności w tlen singletowy, który jest zdolny do niszczenia komórek drobnoustrojów. Jest to stosunkowo nowa technika fizjoterapeutyczna, która nie jest jeszcze dostępna we wszystkich placówkach medycznych.
Leczenie ziołowe
Tradycyjne metody leczenia leukoplakii przełyku nie zawsze są właściwe i skuteczne. Ich stosowanie jest dozwolone wyłącznie po uzyskaniu zgody lekarza prowadzącego. Faktem jest, że przedwczesne i nieprawidłowe stosowanie roślin leczniczych może pogorszyć przebieg procesu patologicznego, zaostrzyć istniejące problemy z przewodem pokarmowym i spowodować rozwój powikłań.
Tymczasem następujące ludowe przepisy są najskuteczniejsze w leczeniu leukoplakii przełyku:
- Hemlock. [ 13 ] Kwiatostany rośliny rozgniata się, luźno wsypuje do półlitrowego słoika po brzegi, zalewa wódką i zamyka pokrywką. Przechowywać w lodówce przez trzy tygodnie. Następnie nalewkę filtruje się i przyjmuje według następującego schematu: pierwszego dnia przyjmuje się 2 krople nalewki w 150 ml wody, następnie dawkę produktu zwiększa się codziennie o jedną kroplę, doprowadzając ją do 40 kropli na dawkę. Następnie ilość produktu ponownie zmniejsza się, do pierwotnych 2 kropli.
- Napar z igieł sosnowych. Zbierz świeże igły sosnowe, włóż je do termosu i zalej wrzątkiem (130 g igieł na 500 ml wrzątku). Zaparzaj przez 8 godzin (optymalnie pozostaw na noc). Następnie przefiltruj lek i zacznij go przyjmować, popijając kilka łyków w ciągu dnia na kilka sposobów. Zaleca się przygotowywanie świeżego naparu każdego dnia.
- Sok z marchwi i buraków. Przygotuj i pij świeżo wyciśnięty sok z marchwi i buraków codziennie (w przybliżeniu 50:50), na pusty żołądek, godzinę przed posiłkiem, 150 ml.
Tradycyjną medycynę najlepiej stosować jako uzupełnienie tradycyjnych metod leczenia. Nie należy polegać wyłącznie na tradycyjnych recepturach, zwłaszcza w przypadku zaawansowanych stadiów leukoplakii przełyku.
Zapobieganie
Zapobieganie rozwojowi leukoplakii przełyku polega na rzuceniu palenia, piciu alkoholu, ograniczeniu w diecie pikantnych i kwaśnych potraw, regularnym wykonywaniu zabiegów higienicznych w celu oczyszczenia jamy ustnej oraz terminowym leczeniu wszelkich patologii przewodu pokarmowego. Wymieniony zestaw środków uzupełnia się długotrwałym stosowaniem olejowego roztworu witaminy A lub innych preparatów witaminowych:
- Aevit to kompleks olejowych roztworów witamin A i E;
- Asepta to złożona kompozycja witamin, wapnia z koralowców, koenzymu Q10 i ekstraktów roślinnych.
Wyciągi z ziół leczniczych i olejki eteryczne pochodzenia naturalnego korzystnie wpływają na stan jamy ustnej i całego organizmu. Zaleca się stosowanie wysokiej jakości past do zębów o działaniu antybakteryjnym, które zapewniają ochronę błony śluzowej przed bakteriami chorobotwórczymi i nie mają negatywnego wpływu na pożyteczną mikroflorę.
Warto regularnie płukać usta i pić herbatki ziołowe na bazie rumianku, szałwii, nagietka i innych roślin o działaniu przeciwzapalnym i regenerującym.
Ekstrakt z rokitnika zwyczajnego i olejek eteryczny z geranium są uważane za doskonałe środki zapobiegawcze. Produkty te pomagają utrzymać prawidłowy stan błony śluzowej przełyku, a także mają dość silne właściwości antyseptyczne.
Prognoza
Leczenie leukoplakii przełyku odbywa się różnymi metodami. W łagodnych przypadkach można stosować leczenie zachowawcze, polegające na przyjmowaniu witamin rozpuszczalnych w tłuszczach (w szczególności witaminy A), a także wzmacnianiu naturalnych mechanizmów obronnych organizmu. Sam przebieg patologii jest nieprzewidywalny i indywidualny dla każdego pacjenta: niektórzy pacjenci żyją z początkowym stadium choroby do końca życia, nie skarżąc się na dyskomfort lub pogorszenie stanu. U innych pacjentów rak płaskonabłonkowy może rozwinąć się w ciągu roku.
W przypadku podejrzenia, że leczenie zachowawcze jest nieskuteczne, lekarz zleca interwencję chirurgiczną z usunięciem ognisk patologicznych i ich dokładnym badaniem histologicznym.
Bez leczenia ryzyko rozwoju złośliwej patologii znacznie wzrasta. Dlatego leukoplakia przełyku jest klasyfikowana jako stan przednowotworowy. Szczególnie niebezpieczny w tym sensie jest wrzodziejący i brodawkowaty typ leukoplakii, a także rozprzestrzenianie się patologii na obszar języka.

