Zespół policystycznych jajników.
Last reviewed: 25.06.2018

Stosujemy ścisłe wytyczne dotyczące źródeł i linkujemy wyłącznie do renomowanych stron medycznych, placówek badawczych oraz, w miarę możliwości, do badań recenzowanych przez specjalistów medycznych. Należy pamiętać, że liczby w nawiasach ([1], [2] itd.) to klikalne linki do tych badań.
Jeśli uważasz, że którakolwiek z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, zaznacz ją i naciśnij Ctrl + Enter.
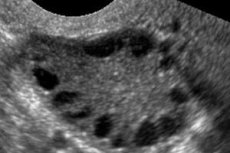
Zespół policystycznych jajników to wieloczynnikowa, heterogenna patologia charakteryzująca się zaburzeniami cyklu miesiączkowego, przewlekłą anowulacją, hiperandrogenizmem, zmianami torbielowatymi w jajnikach i niepłodnością. Zespół policystycznych jajników charakteryzuje się umiarkowaną otyłością, nieregularnymi miesiączkami lub brakiem miesiączki oraz objawami nadmiaru androgenów (hirsutyzm, trądzik). Jajniki zwykle zawierają wiele torbieli. Diagnozę stawia się na podstawie testów ciążowych, poziomu hormonów i badania w celu wykluczenia guza wirylizującego. Leczenie jest objawowe.
Przyczyny zespół policystycznych jajników
Zespół policystycznych jajników jest częstą patologią endokrynologiczną układu rozrodczego, występującą u 5-10% pacjentów; charakteryzuje się brakiem owulacji i nadmiarem androgenów o nieznanej etiologii. Jajniki mogą być normalnej wielkości lub powiększone, z gładką, pogrubioną torebką. Z reguły jajniki zawierają wiele małych, 26 mm torbieli pęcherzykowych; czasami spotykane są duże torbiele zawierające komórki atretyczne. Poziom estrogenów wzrasta, co prowadzi do zwiększonego ryzyka hiperplazji endometrium i ostatecznie raka endometrium. Poziom androgenów jest często podwyższony, co zwiększa ryzyko zespołu metabolicznego i hirsutyzmu.
 [ 13 ]
[ 13 ]
Patogeneza
Kobiety z zespołem policystycznych jajników (PCOS) mają nieprawidłowości w metabolizmie androgenów i estrogenów oraz upośledzoną syntezę androgenów. Chorobie towarzyszą wysokie stężenia hormonów androgenowych w surowicy, takich jak testosteron, androstenedion, siarczan dehydroepiandrosteronu i (DHEA-S). Jednak czasami można określić prawidłowe poziomy androgenów.
PCOS jest również związany z insulinoopornością, hiperinsulinemią i otyłością. Hiperinsulinemią może również prowadzić do zahamowania syntezy SHBG, co z kolei może nasilać cechy androgeniczne.
Ponadto insulinooporność w PCOS wiąże się z adiponektyną, hormonem wydzielanym przez adipocyty, który reguluje metabolizm lipidów i poziom glukozy we krwi.
Zwiększone poziomy androgenów są powiązane ze wzrostem stymulującego działania hormonu luteinizującego (LH) wydzielanego przez przedni płat przysadki mózgowej, co prowadzi do wzrostu komórek osłonki jajnika. Komórki te z kolei zwiększają syntezę androgenów (testosteronu, androstenedionu). Ze względu na obniżony poziom hormonu folikulotropowego (FSH) w stosunku do LH, komórki ziarniste jajnika nie mogą aromatyzować androgenów do estrogenów, co prowadzi do spadku poziomu estrogenów i późniejszej anowulacji.
Niektóre dowody wskazują na to, że u pacjentów występuje upośledzenie czynnościowe cytochromu P450c17, 17-hydroksylazy, która hamuje biosyntezę androgenów.
Zespół policystycznych jajników jest genetycznie heterogenicznym zespołem. Badania członków rodziny z PCOS dowodzą dziedziczenia autosomalnego dominującego. Niedawno potwierdzono powiązanie genetyczne między PCOS a otyłością. Wariant genu FTO (rs9939609, który predysponuje do ogólnej otyłości) jest istotnie związany z podatnością na rozwój PCOS. Zidentyfikowano polimorfizmy locus 2p16 (2p16.3, 2p21 i 9q33.3) związane z zespołem policystycznych jajników, a także gen kodujący receptor hormonu luteinizującego (LH) i gonadotropiny kosmówkowej (hCG).
Objawy zespół policystycznych jajników
Objawy zespołu policystycznych jajników zaczynają się w okresie dojrzewania i z czasem zanikają. Regularne miesiączki przez jakiś czas po menarche wykluczają rozpoznanie zespołu policystycznych jajników. Badanie zwykle ujawnia obfity śluz szyjkowy (odzwierciedlający wysoki poziom estrogenu). Rozpoznanie zespołu policystycznych jajników można podejrzewać, jeśli kobieta ma co najmniej dwa typowe objawy (umiarkowana otyłość, hirsutyzm, nieregularne miesiączki lub brak miesiączki).
Najczęstszą kombinacją objawów klinicznych jest:
- zaburzenia cyklu miesiączkowego (skąpe miesiączki, nieprawidłowe krwawienia maciczne, wtórny brak miesiączki);
- brak owulacji;
- bezpłodność;
- hirsutyzm;
- zaburzenia metabolizmu tłuszczów (otyłość i zespół metaboliczny);
- cukrzyca;
- zespół obturacyjnego bezdechu sennego.
Co Cię dręczy?
Diagnostyka zespół policystycznych jajników
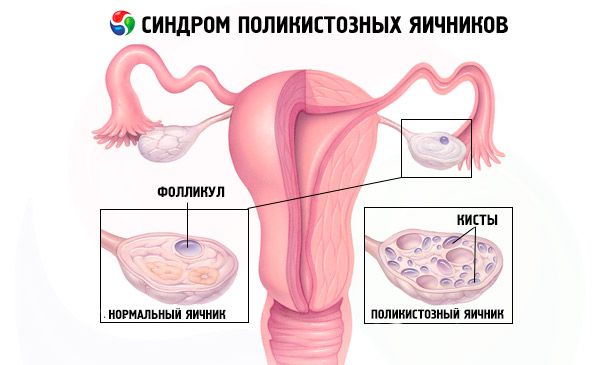
Diagnozę stawia się na podstawie wykluczenia ciąży (test ciążowy) i zbadania estradiolu, FSH, TSH i prolaktyny w surowicy krwi. Diagnozę potwierdza się badaniem ultrasonograficznym, które ujawnia obecność ponad 10 pęcherzyków w jajniku; pęcherzyki zwykle znajdują się na obwodzie i przypominają sznur pereł. Jeśli zauważone zostaną pęcherzyki w jajnikach i hirsutyzm, należy oznaczyć poziom testosteronu i DHEAS. Poziomy patologiczne ocenia się jak w przypadku braku miesiączki.
 [ 23 ], [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ]
[ 23 ], [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ]
Wywiad i badanie fizykalne
Poprzez staranne zbieranie wywiadu, identyfikuje się czynniki dziedziczne rozwoju zespołu policystycznych jajników. Podczas badania oblicza się wskaźnik masy ciała (BMI) i stosunek talia-biodra (normalnie ≤ 0,8), aby zdiagnozować nadwagę i otyłość.
Zespół policystycznych jajników charakteryzuje się polimorfizmem objawów klinicznych i laboratoryjnych.
Specjalne metody diagnostyczne zespołu policystycznych jajników
Badanie hormonalne jest obowiązkowe w 3–5 dniu reakcji przypominającej miesiączkę: oznacza się poziom LH, FSH, prolaktyny, testosteronu, androgenów nadnerczowych - DHEAS, 17-hydroksyprogesteronu we krwi. Zespół policystycznych jajników charakteryzuje się wysokim wskaźnikiem LH/FSH -> 2,5–3 (z powodu wzrostu poziomu LH) i hiperandrogenizmem.
W celu wyjaśnienia źródła hiperandrogenizmu wykonuje się test ACTH w celu diagnostyki różnicowej z hiperandrogenizmem spowodowanym mutacją genu kodującego enzym 21-hydroksylazy w nadnerczach (diagnostyka utajonych i utajonych postaci zespołu adrenogenitalnego). Technika: o godzinie 9 rano pobiera się krew z żyły łokciowej, następnie domięśniowo podaje się 1 mg leku Synacthen-Depot, a po 9 godzinach ponownie pobiera się krew. W obu porcjach krwi oznacza się stężenie kortyzolu i 17-hydroksyprogesteronu, a następnie oblicza się współczynnik za pomocą specjalnego wzoru, którego wartości nie powinny przekraczać 0,069. W takich przypadkach test jest ujemny, a kobieta (lub mężczyzna) nie jest nosicielem mutacji genu 21-hydroksylazy.
Test difeninowy wykonuje się w celu wykrycia centralnych form zespołu policystycznych jajników i możliwości leczenia lekami neuroprzekaźnikowymi. Technika badania: początkowe stężenie LH i testosteronu jest oznaczane we krwi, następnie difenin jest przyjmowany 1 tabletka 3 razy dziennie przez 3 dni, po czym ponownie oznacza się stężenie tych samych hormonów we krwi. Test uważa się za pozytywny, jeśli poziom LH i testosteronu spada.
- Badanie USG narządów płciowych ujawnia powiększone jajniki (10 cm3 lub więcej), liczne pęcherzyki o średnicy do 9 mm, pogrubienie podścieliska jajnika i pogrubienie torebki.
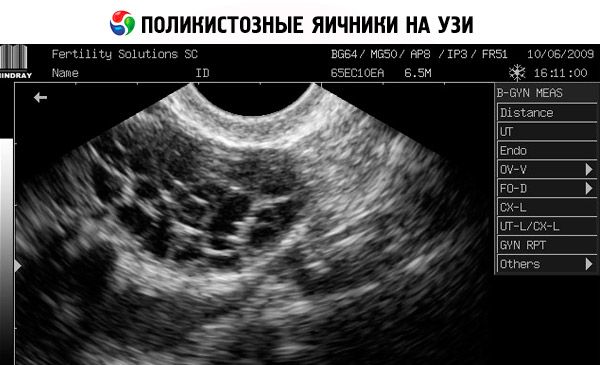
- Ponadto w przypadku podejrzenia insulinooporności wykonuje się test tolerancji glukozy w celu określenia poziomu insuliny i glukozy przed i po wysiłku fizycznym.
- W przypadku podejrzenia nadnerczowego pochodzenia zespołu policystycznych jajników zaleca się poradnictwo genetyczne i genotypowanie HLA.
- Histerosalpingografia.
- Laparoskopia.
- Ocena płodności plemników małżonka.
W listopadzie 2015 r. Amerykańskie Stowarzyszenie Endokrynologów Klinicznych (AACE), Amerykańskie Kolegium Endokrynologii (ACE) i Androgen Excess and PCOS Society (AES) opublikowały nowe wytyczne dotyczące diagnozy PCOS. Wytyczne te są następujące:
- Kryteria diagnostyczne PCOS muszą spełniać jedno z następujących trzech kryteriów: przewlekły brak owulacji, kliniczny hiperandrogenizm i zespół policystycznych jajników.
- Oprócz badań klinicznych, w celu rozpoznania PCOS należy oznaczyć stężenie 17-hydroksyprogesteronu w surowicy oraz hormonu antymüllerowskiego.
- Poziom wolnego testosteronu jest bardziej czułym wskaźnikiem wykrywania nadmiaru androgenów niż poziom całkowitego testosteronu.
Co trzeba zbadać?
Z kim się skontaktować?
Leczenie zespół policystycznych jajników
Kobietom z cyklami menstruacyjnymi bezowulacyjnymi (w wywiadzie brak lub nieregularne miesiączki i brak dowodów na produkcję progesteronu), bez hirsutyzmu i bez chęci zajścia w ciążę podaje się przerywany progesteron (np. medroksyprogesteron 5 do 10 mg doustnie raz dziennie przez 10 do 14 dni w każdym miesiącu przez 12 miesięcy) lub doustne środki antykoncepcyjne w celu zmniejszenia ryzyka przerostu endometrium i raka oraz obniżenia poziomu krążących androgenów.
Kobiety z zespołem policystycznych jajników z cyklami bezowulacyjnymi, z hirsutyzmem i nieplanujące ciąży, leczenie ma na celu zmniejszenie hirsutyzmu i regulację poziomu testosteronu i DHEAS w surowicy. Kobiety, które chcą zajść w ciążę, przechodzą leczenie niepłodności.
Leczenie niepłodności w zespole policystycznych jajników przeprowadza się w 2 etapach:
- Etap 1 - przygotowawczy;
- Etap 2 – stymulacja owulacji.
Leczenie w fazie przygotowawczej uzależnione jest od postaci klinicznej i patogenetycznej zespołu policystycznych jajników.
- W przypadku zespołu policystycznych jajników i otyłości zaleca się przepisywanie leków pomagających zmniejszyć insulinooporność: lekiem pierwszego wyboru jest metformina, przyjmowana doustnie w dawce 500 mg 3 razy dziennie przez okres 3–6 miesięcy.
- W przypadku postaci jajnikowej zespołu policystycznych jajników i wysokiego poziomu LH stosuje się leki, które pomagają zmniejszyć wrażliwość układu podwzgórzowo-przysadkowego na całkowite zahamowanie czynności jajników (stężenie estradiolu w surowicy < 70 pmol/l):
- buserelina w sprayu, 150 mcg do każdego otworu nosowego 3 razy dziennie od 21. lub 2. dnia cyklu miesiączkowego, kuracja 1–3 miesiące lub
- buserelin depot domięśniowo 3,75 mg raz na 28 dni od 21. lub 2. dnia cyklu miesiączkowego, cykl 1–3 miesiące lub
- leuprorelina podskórnie 3,75 mg raz na 28 dni od 21. lub 2. dnia cyklu miesiączkowego, cykl 1–3 miesiące lub
- triptorelina podskórnie 3,75 mg raz na 28 dni lub 0,1 mg raz na dobę od 21. lub 2. dnia cyklu miesiączkowego, cykl 1–3 miesiące.
Zasadniczo nie ma znaczenia od którego dnia (21. czy 2.) cyklu miesiączkowego przepisuje się agonisty GnRH, jednak korzystniejsze jest przepisywanie od 21. dnia, ponieważ w tym przypadku nie tworzą się torbiele jajników. Przy przepisywaniu od 2. dnia cyklu faza aktywacji poprzedzająca fazę supresji w mechanizmie działania agonisty GnRH pokrywa się z fazą folikularną cyklu i może powodować powstawanie torbieli jajników.
Alternatywne leki:
- etynyloestradiol/dienogest doustnie 30 mcg/2 mg raz dziennie od 5 do 25 dnia cyklu miesiączkowego, cykl 3–6 miesięcy lub
- etynyloestradiol/octan cyproteronu doustnie 35 mcg/2 mg raz na dobę od 5. do 25. dnia cyklu miesiączkowego, cykl 3–6 miesięcy.
- W przypadku postaci nadnerczowej zespołu policystycznych jajników wskazane jest podawanie leków glikokortykosteroidowych:
- deksametazon doustnie 0,25–1 mg raz na dobę, cykl 3–6 miesięcy lub
- metyloprednizolon doustnie 2–8 mg raz dziennie, cykl 3–6 miesięcy lub
- prednizolon doustnie 2,5–10 mg raz dziennie, kuracja 3–6 miesięcy.
- W przypadku zespołu policystycznych jajników w postaci centralnej stosuje się leki przeciwdrgawkowe:
- difenina 1 tabletka doustnie 1-2 razy dziennie;
- karbamazepina doustnie 100 mg 2 razy dziennie, kuracja 3-6 miesięcy.
W II etapie przeprowadzana jest stymulacja owulacji.
Wybór leków i schematy ich podawania ustalane są na podstawie danych klinicznych i laboratoryjnych. Podczas indukcji owulacji przeprowadza się dokładne badanie ultrasonograficzne i monitorowanie hormonalne cyklu stymulowanego.
Niedopuszczalne jest wywoływanie owulacji za pomocą jakichkolwiek leków bez monitorowania ultrasonograficznego. Niewłaściwe jest rozpoczynanie indukcji owulacji w przypadku obecności torbielowatych formacji w jajnikach o średnicy > 15 mm i grubości endometrium > 5 mm.
Indukcja owulacji za pomocą klomifenu jest wskazana u młodych kobiet z krótką historią choroby i wystarczającym poziomem estrogenu (estradiol w surowicy < 150 pmol/l) oraz niskim poziomem LH (> 15 IU/l).
Klomifen przepisuje się doustnie w dawce 100 mg raz na dobę od 5. do 9. dnia cyklu miesiączkowego, o tej samej porze dnia.
Kontrolne USG wykonuje się 10. dnia cyklu, ocenia się średnicę pęcherzyka dominującego i grubość endometrium. Badania wykonuje się co drugi dzień, w okresie okołoowulacyjnym - codziennie. Nie dzień cyklu jest istotny, ale wielkość pęcherzyka wiodącego: jeśli jego średnica jest większa niż 16 mm, to USG należy wykonywać codziennie, aż osiągnie on wielkość 20 mm.
Alternatywne schematy leczenia (o wyraźnym działaniu antyestrogenowym):
Schemat 1:
- klomifen doustnie 100 mg 1 raz dziennie od 5 do 9 dnia cyklu miesiączkowego o tej samej porze dnia +
- etynyloestradiol (EE) doustnie 50 mcg 2 razy dziennie od 10. do 15. dnia cyklu miesiączkowego lub
- estradiol doustnie 2 mg 2 razy dziennie od 10. do 15. dnia cyklu miesiączkowego.
Schemat 2:
- klomifen doustnie 100 mg 1 raz dziennie od 3 do 7 dnia cyklu miesiączkowego o tej samej porze dnia +
- menotropiny domięśniowo 75–150 IU raz dziennie o tej samej porze od 7.–8. dnia cyklu miesiączkowego lub
- folitropina alfa domięśniowo 75–150 IU raz dziennie o tej samej porze, począwszy od 7.–8. dnia cyklu miesiączkowego.
Indukcja owulacji cytrynianem klomifenu nie jest wskazana w następujących sytuacjach:
- w hipoestrogenizmie (stężenie estradiolu w surowicy < 150 pmol/l);
- po wstępnym przygotowaniu agonistami GnRH (w wyniku zmniejszonej wrażliwości układu podwzgórzowo-przysadkowo-jajnikowego rozwija się hipoestrogenizm);
- u kobiet w zaawansowanym wieku rozrodczym, z długą historią choroby i wysokim poziomem LH w surowicy (> 15 IU/l). Niewłaściwe jest zwiększanie dawki klomifenu do 150 mg/dobę podczas powtarzanych cykli stymulacji, ponieważ wzrasta negatywny obwodowy efekt antyestrogenowy.
Nie zaleca się przeprowadzania więcej niż 3 kolejnych cykli stymulacji klomifenem; jeśli leczenie jest nieskuteczne, należy zastosować gonadotropiny.
Stymulacja owulacji gonadotropinami jest wskazana w przypadku braku odpowiedniej folikulogenezy po stymulacji klomifenem, przy wyraźnym obwodowym działaniu antyestrogenowym, niewystarczającym wysyceniu estrogenem. Może być wykonywana zarówno u młodych pacjentek, jak i w późnym wieku rozrodczym.
Leki z wyboru:
- menotropiny domięśniowo 150–225 IU raz dziennie od 3–5 dnia cyklu miesiączkowego o tej samej porze, kurs 7–15 dni lub
- urofolitropina domięśniowo 150–225 IU raz dziennie od 3–5 dnia cyklu miesiączkowego o tej samej porze, kurs 7–15 dni.
Leki alternatywne (w przypadku dużego ryzyka wystąpienia zespołu hiperstymulacji jajników):
- folitropina alfa domięśniowo 100–150 IU raz dziennie od 3–5 dnia cyklu miesiączkowego o tej samej porze, kurs 7–15 dni. Indukcja owulacji gonadotropinami z zastosowaniem analogów GnRH wskazana jest w przypadku zespołu policystycznych jajników z wysokim poziomem LH w surowicy krwi (> 15 IU/l).
Leki z wyboru:
- buserelina w postaci aerozolu 150 mcg do każdego otworu nosowego 3 razy dziennie od 21 dnia cyklu miesiączkowego lub
- buserelina depot domięśniowo 3,75 mg jednorazowo w 21 dniu cyklu miesiączkowego;
- leuprorelina podskórnie 3,75 mg jednorazowo w 21 dniu cyklu miesiączkowego;
- triptorelina podskórnie 3,75 mg raz na dobę od 21 dnia cyklu miesiączkowego lub 0,1 mg raz na dobę od 21 dnia cyklu miesiączkowego +
- menotropiny domięśniowo 225–300 IU raz dziennie od 2.–3. dnia kolejnego cyklu miesiączkowego o tej samej porze.
Leki alternatywne (w przypadku dużego ryzyka wystąpienia zespołu hiperstymulacji jajników):
- menotropiny domięśniowo 150–225 IU raz dziennie od 2. do 3. dnia cyklu miesiączkowego o tej samej porze lub
- folitropina alfa domięśniowo 150–225 IU raz dziennie od 2.–3. dnia cyklu miesiączkowego o tej samej porze +
- ganireliks podskórnie 0,25 mg raz na dobę, począwszy od 5–7 dnia stosowania gonadotropiny (gdy dominujący pęcherzyk osiągnie wielkość 13–14 mm);
- cetroreliks podskórnie 0,25 mg raz na dobę, począwszy od 5–7 dnia stosowania gonadotropiny (gdy dominujący pęcherzyk osiągnie wielkość 13–14 mm).
Indukcja owulacji u pacjentek w późnym wieku rozrodczym (ze słabą odpowiedzią jajników na leki gonadotropowe).
Leki z wyboru:
- menotropina domięśniowo 225 IU raz dziennie od 3 do 5 dnia cyklu miesiączkowego o tej samej porze +
- triptorelina podskórnie 0,1 mg raz na dobę od 2 dnia cyklu miesiączkowego.
Alternatywne leki:
- triptorelina podskórnie 0,1 mg raz dziennie od 2 dnia cyklu miesiączkowego +
- folitropina alfa domięśniowo 200–225 IU raz dziennie od 3. do 5. dnia cyklu miesiączkowego o tej samej porze.
We wszystkich schematach z zastosowaniem gonadotropin adekwatność dawki tych ostatnich ocenia się na podstawie dynamiki wzrostu pęcherzyków (normalnie 2 mm/dzień). Przy wolnym wzroście pęcherzyków dawkę zwiększa się o 75 IU, przy zbyt szybkim wzroście zmniejsza się o 75 IU.
We wszystkich schematach, jeśli dojrzały pęcherzyk ma średnicę 18–20 mm, a grubość endometrium wynosi co najmniej 8 mm, leczenie zostaje przerwane i podaje się domięśniowo gonadotropinę kosmówkową w pojedynczej dawce 10 000 IU.
Po potwierdzeniu owulacji, faza lutealna cyklu jest wspierana.
Leki z wyboru:
- dydrogesteron doustnie 10 mg 1-3 razy dziennie, cykl 10-12 dni lub
- progesteron doustnie 100 mg 2-3 razy dziennie, lub dopochwowo 100 mg 2-3 razy dziennie, lub domięśniowo 250 mg 1 raz dziennie, kurs 10-12 dni. Lek alternatywny (w przypadku braku objawów hiperstymulacji jajników):
- gonadotropina kosmówkowa ludzka domięśniowo 1500–2500 IU raz dziennie w 3,5 i 7 dniu fazy lutealnej.
Inne leki stosowane w leczeniu PCOS:
- Antyandrogeny (np. spironolakton, leuprolid, finasteryd).
- Leki hipoglikemizujące (np. metformina, insulina).
- Selektywne modulatory receptora estrogenowego (np. cytrynian klomifenu).
- Leki na trądzik (np. nadtlenek benzoilu, krem z tretinoiną (0,02-0,1%)/żel (0,01-0,1%)/roztwór (0,05%), krem z adapalenem (0,1%)/żel (0,1%, 0,3%)/roztwór (0,1%), erytromycyna 2%, klindamycyna 1%, sulfetamid sodu 10%).
Skutki uboczne leczenia
Podczas stosowania klomifenu u większości pacjentek występuje obwodowy efekt antyestrogenowy, który polega na opóźnionym wzroście endometrium w stosunku do wzrostu pęcherzyków i zmniejszeniu ilości śluzu szyjkowego. Podczas stosowania gonadotropin, zwłaszcza ludzkiej gonadotropiny menopauzalnej (menotropiny), może rozwinąć się zespół hiperstymulacji jajników (OHSS); podczas stosowania rekombinowanego FSH (folitropiny alfa) ryzyko zespołu hiperstymulacji jajników jest niższe. Podczas stosowania schematów leczenia obejmujących agonistów GnRH (tryptorelina, buserelina, leuprorelina) wzrasta ryzyko zespołu hiperstymulacji jajników, a stosowanie agonistów GnRH może powodować objawy niedoboru estrogenu - uderzenia gorąca, suchość skóry i błon śluzowych.
Prognoza
Skuteczność leczenia niepłodności w zespole policystycznych jajników zależy od cech klinicznych i hormonalnych przebiegu choroby, wieku kobiety, adekwatności leczenia przygotowawczego oraz prawidłowego doboru schematu indukcji owulacji.
U 30% młodych kobiet z krótkim przebiegiem choroby możliwe jest zajście w ciążę po leczeniu przygotowawczym bez indukcji owulacji.
Skuteczność stymulacji owulacji klomifenem nie przekracza 30% u jednej kobiety; 40% pacjentek z zespołem policystycznych jajników jest opornych na klomifen.
Stosowanie menotropiny i urofolitropiny pozwala na zajście w ciążę u 45–50% kobiet, jednak leki te zwiększają ryzyko wystąpienia zespołu hiperstymulacji jajników.
Najskuteczniejsze są schematy z wykorzystaniem agonistów GnRH, które pozwalają uniknąć „pasożytniczych” szczytów LH: do 60% ciąż na kobietę. Jednak przy stosowaniu tych leków notuje się najwyższe ryzyko powikłań - ciężkie postacie zespołu hiperstymulacji jajników, ciąża mnoga. Stosowanie antagonistów GnRH nie jest mniej skuteczne, ale nie wiąże się z wysokim ryzykiem zespołu hiperstymulacji jajników.
 [ 34 ]
[ 34 ]
