Ekspert medyczny artykułu
Nowe publikacje
EKG dla patologii
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
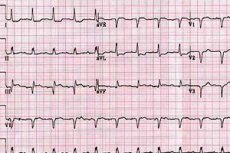
Aktywność elektryczną przedsionków ocenia się za pomocą fali P. Fala ta jest zwykle dodatnia (skierowana w górę) w większości odprowadzeń (oprócz odprowadzenia aVR).
Powiększenie lewego przedsionka i jego przerost charakteryzują się następującymi objawami: załamek P zwiększa się, rozszerza i staje się poszarpany w odprowadzeniach I i II (załamek mitralny P).
EKG po wysiłku
Zapis EKG po wysiłku fizycznym służy do wykrywania zmian, których nie ma w spoczynku. W tym celu stosuje się obciążenie na ergometrze rowerowym lub bieżni (bieżni). Obciążenie wykonuje się do momentu submaksymalnego wzrostu częstości akcji serca, pojawienia się bólu dławicowego lub znacznego obniżenia odcinka ST, wystąpienia różnych arytmii i zaburzeń przewodzenia. Obciążenie przerywa się również w przypadku wystąpienia objawów zaburzeń krążenia ze spadkiem napełniania tętna, spadkiem ciśnienia tętniczego. Najczęstszą, pozytywną reakcją na obciążenie, wskazującą na obecność zmian niedokrwiennych, jest poziome lub zstępujące obniżenie, rzadziej wzrost odcinka ST. Czułość tego testu wynosi około 50%, a swoistość 90%. Oznacza to, że wśród pacjentów ze zwężoną miażdżycą i niedokrwieniem mięśnia sercowego (u co drugiego pacjenta) test ten będzie dodatni. Przy dodatnim teście z wysiłkiem fizycznym, u 9 na 10 pacjentów występuje zwężenie tętnic wieńcowych.
Badanie z wysiłkiem fizycznym pozwala na różnicową diagnostykę bólów serca, potwierdzając lub wykluczając z dużym prawdopodobieństwem ich niedokrwienną genezę. Badanie pozwala również na ocenę wydolności funkcjonalnej pacjenta cierpiącego na chorobę niedokrwienną serca, a w szczególności po zawale mięśnia sercowego. Szybkie, w ciągu 6 minut, pojawienie się objawów niedokrwienia wskazuje na niekorzystne rokowanie. W takim przypadku oblicza się moc rozwijaną przez pacjenta i wykonaną przez niego pracę. Zwykle przy wysiłku fizycznym wzrasta częstość akcji serca, wzrasta ciśnienie skurczowe i rozkurczowe. Na EKG załamki T pozostają dodatnie, a odcinek ST w poszczególnych odprowadzeniach ulega jedynie niewielkiemu obniżeniu, ale w granicach 1 mm. Zmiany patologiczne w EKG podczas wysiłku charakteryzują się obniżeniem odcinka ST o więcej niż 1 mm. Wyraźnym objawem patologii mogą być również zaburzenia rytmu. Oprócz wcześniej wymienionych objawów niedokrwiennych, w szczytowym momencie wysiłku fizycznego może pojawić się również rytm galopowy, a także szmer skurczowy spowodowany dysfunkcją mięśni brodawkowatych. EKG po wysiłku ma mniejszą wartość diagnostyczną u pacjentów z wcześniej istniejącymi zmianami odcinka ST, przerostem lewej komory i w trakcie leczenia digoksyną. Testu wysiłkowego nie należy wykonywać w niestabilnej dusznicy bolesnej, w ostrym okresie zawału mięśnia sercowego, w ciężkim zwężeniu aorty, ciężkim nadciśnieniu, niewydolności serca i innych poważnych zmianach kardiologicznych, a także w uprzednio potwierdzonym zwężającym stwardnieniu tętnic wieńcowych.
Monitorowanie EKG
Długotrwały zapis EKG ( monitoring Holtera ) służy do wykrywania przejściowych zaburzeń rytmu, w szczególności do oceny skuteczności terapii antyarytmicznej, a także do diagnostyki niedokrwienia mięśnia sercowego. Częstość występowania epizodów arytmii lub dodatkowych skurczów oraz ich charakter można ocenić ilościowo i porównać z objawami klinicznymi. W tym przypadku EKG rejestruje się w warunkach normalnej aktywności fizycznej, nawykowej dla pacjenta. Zmiany odcinka ST i załamka T wykrywane podczas monitorowania są istotne dla diagnozy niedokrwienia, zwłaszcza gdy jest ono związane ze stresem.
Wskazaniem do monitorowania EKG jest obecność objawów takich jak kołatanie serca, omdlenia lub stany przedomdleniowe, zawroty głowy, wskazujące na możliwość występowania arytmii, a w przypadku braku tych ostatnich w zarejestrowanym EKG. Jeśli opisane objawy występują, a podczas monitorowania nie występuje arytmia, należy poszukiwać innych przyczyn tych objawów.
Magnetyczny zapis EKG podczas monitorowania Holtera przeprowadza się przez 6-24 godzin. W tym czasie badany prowadzi normalne życie. Następnie magnetyczny zapis jest odczytywany na specjalnym urządzeniu z dużą prędkością, a poszczególne sekcje tego zapisu można odtworzyć na papierze.
Dekodowanie wyników
Fala P staje się dwufazowa w odprowadzeniu V1. Powiększenie i przerost prawego przedsionka można stwierdzić na podstawie pojawienia się wysokiej, spiczastej fali P o amplitudzie przekraczającej 2,5 mm w odprowadzeniach II, III (P pulmonale). W normalnych warunkach najpierw następuje pobudzenie prawego przedsionka, a nieco później lewego. Procesy te są jednak zbliżone w czasie, dlatego fala P wydaje się tylko nieznacznie rozwidlona. Przy przeroście prawego przedsionka jego aktywność elektryczna wzrasta, a procesy pobudzenia obu przedsionków zdają się sumować, co wyraża się pojawieniem fali P o większej amplitudzie. Przy przeroście lewego przedsionka składowa fali P z nią związana zwiększa się w czasie i amplitudzie, co wyraża się pojawieniem poszerzonej i dwugarbnej fali P w odprowadzeniach I i II.
Fala P może zaniknąć i zostać zastąpiona kilkoma mniejszymi falami, co obserwuje się w przypadku arytmii przedsionkowych.
Przerost i powiększenie komór serca można zdiagnozować analizując EKG, ale nie zawsze wystarczająco dokładnie. Przerost lewej komory ustala się na podstawie następujących objawów: oś elektryczna serca odchyla się w lewo, amplituda fali R1 + S3 jest większa niż 2,5 mV. RV5 (lub RV6) + SV6 jest większa niż 3,5 mV. Dodatkowo istotne jest zmniejszenie odcinka ST w odprowadzeniach I, II i V5,6.
Przerost prawej komory rozpoznaje się na podstawie następujących objawów: wysoka fala R w prawym odprowadzeniu piersiowym i głęboka fala S w lewym odprowadzeniu piersiowym (stosunek R:S w odprowadzeniu V1 jest większy niż 1); odchylenie osi serca w prawo; zmniejszenie odcinka ST; ujemna fala T w prawym odprowadzeniu piersiowym.
U osób młodych możliwe jest zwiększenie napięcia zespołu QRS i jest to zjawisko normalne.
Zaburzenia przewodzenia wewnątrzsercowego są diagnozowane najpewniej za pomocą EKG. Odstęp PQ, odzwierciedlający przewodzenie przedsionkowo-komorowe, ulega wydłużeniu, gdy jest upośledzony. W zaburzeniach przewodzenia wewnątrzkomorowego związanych z uszkodzeniem odnóg pęczka Hisa obserwuje się deformację zespołu QRS i jego wydłużenie do 0,12 s i więcej.
EKG jest ważne dla diagnozy i monitorowania pacjentów z chorobą niedokrwienną serca. Najbardziej charakterystycznym objawem niedokrwienia mięśnia sercowego jest poziome obniżenie (obniżenie) odcinka ST o 1 mm lub mniej w odprowadzeniach I, II i odprowadzeniach piersiowych. W typowych przypadkach jest to wyraźnie widoczne podczas wysiłku fizycznego. Innym objawem jest obecność ujemnej fali T w tych samych odprowadzeniach, podczas gdy może nie występować obniżenie odcinka ST. Jednak zmiany te są w zasadzie niespecyficzne i dlatego należy je oceniać w połączeniu z danymi klinicznymi, przede wszystkim z charakterem zespołu bólowego w sercu.
Pojawieniu się ogniska martwiczego w mięśniu sercowym (zawał mięśnia sercowego) towarzyszą charakterystyczne zmiany w EKG, przede wszystkim w tych odprowadzeniach, które najlepiej odzwierciedlają aktywność elektryczną dotkniętego obszaru serca. Jednocześnie w odprowadzeniach, które odzwierciedlają aktywność obszarów mięśnia sercowego położonych naprzeciwko dotkniętych (na przykład ściana przednia lewej komory jest naprzeciwko ściany tylnej), występują zmiany przeciwne, przede wszystkim w odcinku ST. Przy ognisku transmuralnym pojawia się wyraźny załamek Q, czasami ze spadkiem załamka R i charakterystycznym wzrostem odcinka ST. Obserwując proces w dynamice, zauważa się stopniowy powrót odcinka ST do linii izoelektrycznej z dynamiką zespołu QRS. W zawale mięśnia sercowego ściany przedniej zmiany te najlepiej widać w odprowadzeniach klatki piersiowej V4-6, jako spadek załamka R. W przypadku zawału tylnej ściany lewej komory najlepiej widoczne są w odprowadzeniach wykorzystujących elektrodę w lewej nodze, tj. II, III i aVF.
U wielu pacjentów z różnymi patologiami serca występują niespecyficzne zmiany odcinka ST i załamka T, które należy oceniać w porównaniu z danymi klinicznymi. Różne zmiany EKG są związane z zaburzeniami metabolicznymi, równowagą elektrolitową i wpływem leków. Hiperkaliemia charakteryzuje się wysoką symetryczną szczytową załamką T o wąskiej podstawie, hipokaliemia - obniżeniem odcinka ST, spłaszczeniem załamka T, pojawieniem się wyraźnej załamka U. Hiperkalcemia wyraża się skróceniem odstępu QT. Długotrwałemu leczeniu glikozydami nasercowymi może towarzyszyć obniżenie odcinka ST, zmniejszenie załamka T i skrócenie odcinka QT. Wyraźne zaburzenia repolaryzacji, tj. ST-T, mogą wystąpić w zawale mózgu lub krwotoku mózgowym.
 [ 9 ]
[ 9 ]

