Ekspert medyczny artykułu
Nowe publikacje
Cukrzyca w ciąży
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
Cukrzyca w ciąży to grupa chorób metabolicznych charakteryzujących się hiperglikemią, która wynika z defektów wydzielania insuliny, działania insuliny lub obu. Przewlekła hiperglikemia w cukrzycy prowadzi do uszkodzenia i niewydolności różnych narządów, szczególnie oczu, nerek, układu nerwowego i układu sercowo-naczyniowego.
Cukrzycę ciążową można sklasyfikować jako A1GDM i A2GDM. Cukrzyca ciążowa leczona bez leków i reagująca na dietę to cukrzyca ciążowa kontrolowana dietą lub A1GDM. Z drugiej strony cukrzyca ciążowa leczona lekami w celu uzyskania odpowiedniej kontroli glikemii to A2GDM. [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ]
Epidemiologia
Cukrzyca (DM) to zaburzenie metaboliczne wynikające z upośledzonej produkcji insuliny, upośledzonego działania insuliny lub obu tych zaburzeń. Jest to poważna choroba niezakaźna, która rozprzestrzenia się na całym świecie, powodując 4,8 miliona zgonów i zachorowań u 371 milionów ludzi rocznie. W ostatnich latach zaobserwowano wzorce zmian w wieku zachorowań na DM, przy czym młodsze populacje są obecnie nieproporcjonalnie dotknięte. Szacuje się, że obecnie 28 milionów kobiet w wieku rozrodczym ma DM na całym świecie. Większość z tych kobiet ma DM typu 2, a 80% tego obciążenia występuje w krajach o niskich i średnich dochodach. [ 6 ]
Według różnych danych od 1 do 14% wszystkich ciąż (w zależności od badanej populacji i zastosowanych metod diagnostycznych) jest powikłanych cukrzycą ciążową.
Częstość występowania cukrzycy typu 1 i 2 wśród kobiet w wieku rozrodczym wynosi 2%, w 1% wszystkich ciąż kobieta początkowo choruje na cukrzycę, w 4,5% przypadków rozwija się cukrzyca ciążowa, z czego w 5% przypadków cukrzyca ujawnia się pod postacią cukrzycy ciążowej.
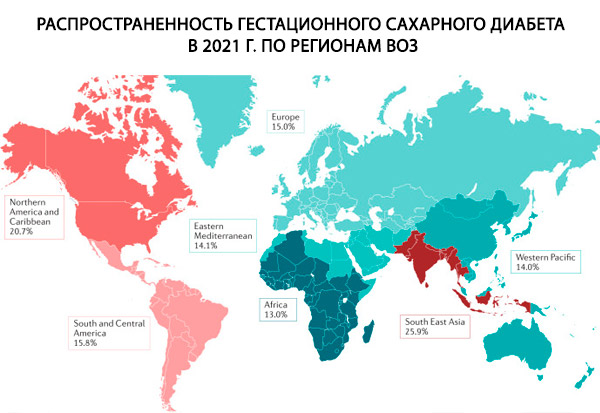
W czasie ciąży cukrzyca może być albo wcześniej istniejąca (typu 1 lub 2), albo cukrzycą ciążową (GDM). W przypadku cukrzycy wcześniej istniejącej, czynniki ryzyka, takie jak predyspozycje genetyczne, rodzinna historia cukrzycy typu 1 i choroby autoimmunologiczne odgrywają kluczową rolę w rozwoju cukrzycy typu 1. [ 7 ] Czynniki, które odgrywają znaczącą rolę zarówno w cukrzycy typu 2, jak i GDM, obejmują otyłość, niezdrową dietę, brak aktywności fizycznej, rodzinną historię cukrzycy typu 2, wiek matki i pochodzenie etniczne. [ 8 ] Inne zmiany stylu życia, takie jak nadużywanie alkoholu i palenie, są również związane z etiologią cukrzycy typu 2.
Przyczynami zwiększonej zachorowalności płodu są makrosomia, hipoglikemia, wady wrodzone, zespół niewydolności oddechowej, hiperbilirubinemia, hipokalcemia, policytemia, hipomagnezemia. Poniżej znajduje się klasyfikacja P. White'a, która charakteryzuje liczbowe (p, %) prawdopodobieństwo urodzenia żywego dziecka w zależności od czasu trwania i powikłań cukrzycy u matki.
- Klasa A. Upośledzona tolerancja glukozy i brak powikłań - p=100;
- Klasa B. Czas trwania cukrzycy krótszy niż 10 lat, początek w wieku powyżej 20 lat, brak powikłań naczyniowych - p=67;
- Klasa C. Czas trwania od 10 do 19 lat, wystąpiło w wieku 10-19 lat, brak powikłań naczyniowych - p=48;
- Klasa D. Czas trwania powyżej 20 lat, wystąpił przed upływem 10 lat; retinopatia lub zwapnienie naczyń nóg - p=32;
- Klasa E. Wapnienie naczyń miednicy mniejszej - p=13;
- Klasa F. Nefropatia - p=3.
Przyczyny cukrzyca w ciąży
Cukrzyca ciążowa, czyli cukrzyca gestagenna (GDM), to zaburzenie nietolerancji glukozy (GT), które występuje w czasie ciąży i ustępuje po porodzie. Kryterium diagnostycznym tego typu cukrzycy jest przekroczenie dwóch z następujących trzech poziomów glukozy we krwi włośniczkowej, mmol/l: na czczo - 4,8, 1 godzinę po - 9,6 i 2 godziny po - 8 po doustnym obciążeniu 75 g glukozy.
Zaburzona tolerancja glukozy w czasie ciąży odzwierciedla fizjologiczne skutki przeciwwyspowych hormonów łożyska i insulinooporności i występuje u około 2% kobiet w ciąży. Wczesne wykrycie zaburzonej tolerancji glukozy jest ważne z dwóch powodów: po pierwsze, u 40% kobiet z historią cukrzycy ciążowej rozwija się kliniczna cukrzyca w ciągu 6-8 lat i dlatego wymagają one dalszej opieki; po drugie, zaburzona tolerancja glukozy zwiększa ryzyko śmiertelności okołoporodowej i fetopatii, podobnie jak cukrzyca.
Wydaje się, że etiologia cukrzycy ciążowej jest związana z
- dysfunkcja komórek beta trzustki lub opóźniona reakcja komórek beta na poziom glikemii i
- ciężka insulinooporność wtórna w wyniku uwalniania hormonów łożyska.
Ludzki laktogen łożyskowy jest głównym hormonem związanym ze zwiększoną insulinoopornością w GDM. Inne hormony związane z rozwojem tej choroby to hormon wzrostu, prolaktyna, hormon uwalniający kortykotropinę i progesteron; hormony te przyczyniają się do stymulacji insulinooporności i hiperglikemii w czasie ciąży.
Czynniki ryzyka
Podczas pierwszej wizyty kobiety w ciąży u lekarza konieczne jest oszacowanie ryzyka wystąpienia cukrzycy ciążowej, ponieważ od tego zależą dalsze taktyki diagnostyczne. Grupa niskiego ryzyka wystąpienia cukrzycy ciążowej obejmuje kobiety poniżej 25 roku życia, z prawidłową masą ciała przed ciążą, bez historii cukrzycy u krewnych pierwszego stopnia, bez historii zaburzeń metabolizmu węglowodanów (w tym glukozurii) i niepowikłanym wywiadem położniczym. Aby zakwalifikować kobietę do grupy niskiego ryzyka wystąpienia cukrzycy ciążowej, muszą być obecne wszystkie wymienione objawy. W tej grupie kobiet nie wykonuje się testów obciążeniowych i ogranicza się je do rutynowego monitorowania glikemii na czczo.
Zgodnie z jednomyślną opinią ekspertów krajowych i zagranicznych, do grupy wysokiego ryzyka zachorowania na cukrzycę ciążową zalicza się kobiety ze znaczną otyłością (BMI ≥30 kg/m2 ), cukrzycą u krewnych pierwszego stopnia, wskazaniami cukrzycy ciążowej w wywiadzie lub zaburzeniami metabolizmu węglowodanów poza ciążą. Aby zakwalifikować kobietę do grupy wysokiego ryzyka, wystarczy mieć jeden z wymienionych objawów. Kobiety te bada się podczas pierwszej wizyty u lekarza (zaleca się oznaczenie stężenia glukozy we krwi na czczo i test ze 100 g glukozy, patrz metoda poniżej).
Do grupy o średnim ryzyku wystąpienia cukrzycy ciążowej zalicza się kobiety, które nie należą do grup niskiego i wysokiego ryzyka: na przykład z niewielkim nadmiarem masy ciała przed ciążą, ze skomplikowanym wywiadem położniczym (duży płód, wielowodzie, poronienia samoistne, gestoza, wady rozwojowe płodu, urodzenia martwych płodów) itp. W tej grupie badanie wykonuje się w krytycznym dla rozwoju cukrzycy ciążowej momencie - 24-28. tygodniu ciąży (badanie rozpoczyna się od testu przesiewowego).
Zgłoszono kilka innych czynników ryzyka klinicznego rozwoju cukrzycy ciążowej. Czynniki te obejmują: [ 12 ]
- Nadwaga (wskaźnik masy ciała powyżej 25)
- Zmniejszona aktywność fizyczna
- Krewny pierwszego stopnia z cukrzycą
- Występowanie cukrzycy ciążowej lub makrosomii u noworodka, towarzyszących chorób metabolicznych, takich jak nadciśnienie tętnicze.
- Niski poziom HDL
- Triglicerydy powyżej 250
- Zespół policystycznych jajników
- Hemoglobina A1C jest większa niż 5,7.
- Nieprawidłowości w doustnym teście tolerancji glukozy
- Jakikolwiek istotny marker oporności na insulinę (rogowacenie ciemne)
- Historia chorób układu krążenia
Patogeneza
Ludzki laktogen łożyskowy to hormon wydzielany przez łożysko w czasie ciąży. Ma skład porównywalny do hormonu wzrostu i powoduje ważne zmiany metaboliczne w czasie ciąży, aby utrzymać stan odżywienia płodu. Hormon ten jest zdolny do indukowania zmian i modyfikacji w receptorach insuliny. Następujące zmiany molekularne wydają się być związane ze zmniejszonym wychwytem glukozy przez tkanki obwodowe:
- molekularna zmiana podjednostki beta receptora insuliny,
- zmniejszona fosforylacja kinazy tyrozynowej,
- przebudowa substratu receptora insuliny-1 i kinazy fosfatydyloinozytolu 3.
Wysoki poziom glukozy u matki przenika przez łożysko i powoduje hiperglikemię u płodu. Trzustka płodu jest stymulowana w odpowiedzi na hiperglikemię. Anaboliczne właściwości insuliny stymulują wzrost tkanki płodu w szybszym tempie.
Istnieją doniesienia, że wyższy wskaźnik masy ciała i otyłość mogą prowadzić do stanów zapalnych o niskim stopniu nasilenia. Przewlekły stan zapalny indukuje syntezę kwasu ksanturenowego, który jest związany z rozwojem stanu przedcukrzycowego i cukrzycy ciążowej. [ 15 ]
Objawy cukrzyca w ciąży
Cukrzyca przedciążowa
Objawy u kobiet w ciąży chorych na cukrzycę typu 1 i 2 zależą od stopnia wyrównania i czasu trwania choroby i zależą przede wszystkim od obecności i stadium przewlekłych powikłań naczyniowych cukrzycy (nadciśnienia tętniczego, retinopatii cukrzycowej, nefropatii cukrzycowej, polineuropatii cukrzycowej itp.).
 [ 16 ], [ 17 ], [ 18 ], [ 19 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ]
Cukrzyca ciążowa
Objawy cukrzycy ciążowej zależą od stopnia hiperglikemii. Może objawiać się jako lekka hiperglikemia na czczo, hiperglikemia poposiłkowa lub rozwija się klasyczny obraz kliniczny cukrzycy z wysokimi wskaźnikami glikemii. W większości przypadków objawy kliniczne są nieobecne lub niespecyficzne. Z reguły występuje otyłość różnego stopnia, często - szybki przyrost masy ciała w czasie ciąży. Przy wysokich wskaźnikach glikemii pojawiają się skargi na wielomocz, pragnienie, zwiększony apetyt itp. Największe trudności diagnostyczne stwarzają przypadki cukrzycy ciążowej z umiarkowaną hiperglikemią, gdy często nie wykrywa się glukozurii i hiperglikemii na czczo.
W naszym kraju nie ma ujednoliconych podejść do diagnostyki cukrzycy ciążowej. Według współczesnych zaleceń diagnostyka cukrzycy ciążowej powinna opierać się na określeniu czynników ryzyka jej rozwoju i wykorzystaniu testów obciążenia glukozą w grupach średniego i wysokiego ryzyka.
Formularze
Wśród zaburzeń gospodarki węglowodanowej u kobiet w ciąży należy wyróżnić:
- Cukrzyca, która występowała u kobiety przed ciążą (cukrzyca przedciążowa) – cukrzyca typu 1, cukrzyca typu 2, inne rodzaje cukrzycy.
- Cukrzyca ciążowa, czyli cukrzyca kobiet w ciąży, to każde zaburzenie metabolizmu węglowodanów (od izolowanej hiperglikemii na czczo do klinicznie oczywistej cukrzycy), które ujawnia się i zostaje po raz pierwszy wykryte w czasie ciąży.
Klasyfikacja cukrzycy przedciążowej
Ze względu na stopień zaawansowania choroby:
- odszkodowanie;
- dekompensacja.
Klasyfikacja cukrzycy ciążowej
Cukrzycę ciążową różnicujemy ze względu na zastosowaną metodę leczenia:
- kompensowane dietoterapią;
- kompensowane przez terapię insulinową.
Ze względu na stopień zaawansowania choroby:
- odszkodowanie;
- dekompensacja.
- E10 Cukrzyca insulinozależna (według współczesnej klasyfikacji - cukrzyca typu 1)
- E11 Cukrzyca insulinoniezależna (według współczesnej klasyfikacji - cukrzyca typu 2)
- E10(E11).0 - ze śpiączką
- E10(E11).1 - z kwasicą ketonową
- E10(E11).2 - z uszkodzeniem nerek
- E10(E11).3 - z uszkodzeniem oka
- E10(E11).4 - z powikłaniami neurologicznymi
- E10(E11).5 - z zaburzeniami krążenia obwodowego
- E10(E11).6 - z innymi określonymi powikłaniami
- E10(E11).7 - z wieloma powikłaniami
- E10(E11).8 - z powikłaniami nieokreślonymi
- E10(E11).9 - brak powikłań
- 024.4 Cukrzyca w ciąży.
Komplikacje i konsekwencje
Kobieta w ciąży z cukrzycą i jej nienarodzone dziecko są narażone na zwiększone ryzyko powikłań ciążowych, takich jak stan przedrzucawkowy, infekcje, utrudniony poród, krwotok poporodowy, przedwczesny poród, martwe urodzenie, makrosomia, poronienie, wewnątrzmaciczne zahamowanie wzrostu, wady wrodzone, urazy okołoporodowe i śmierć w najgorszym przypadku. Kobiety są również narażone na długotrwałe powikłania cukrzycowe, w tym retinopatię, nefropatię i neuropatię.
Po 42-dniowym okresie poporodowym można również zaobserwować skutki cukrzycy w czasie ciąży. Szacuje się, że u 30–50% kobiet z historią GDM rozwinie się ona ponownie w kolejnych ciążach, a u 50% tych kobiet rozwinie się cukrzyca typu 2 w ciągu 5–10 lat. Ponadto dzieci urodzone z ciąż z cukrzycą mają zwiększone ryzyko rozwoju otyłości w dzieciństwie, zaburzeń metabolicznych w okresie dojrzewania i cukrzycy typu 2 w wieku dorosłym, ze względu na zaburzenia metaboliczne obserwowane w macicy.
Diagnostyka cukrzyca w ciąży
Eksperci krajowi i zagraniczni oferują następujące podejścia do diagnozowania cukrzycy ciążowej. Podejście jednoetapowe jest najbardziej opłacalne dla kobiet z wysokim ryzykiem wystąpienia cukrzycy ciążowej. Polega ono na przeprowadzeniu testu diagnostycznego z 100 g glukozy. Podejście dwuetapowe jest zalecane dla grupy o średnim ryzyku. W tej metodzie najpierw wykonuje się test przesiewowy z 50 g glukozy, a jeśli jest nieprawidłowy, wykonuje się test z 100 gramami.
Badanie przesiewowe wykonuje się w następujący sposób: kobieta wypija 50 g glukozy rozpuszczonej w szklance wody (w dowolnym momencie, nie na pusty żołądek), a po godzinie określa się poziom glukozy w osoczu żylnym. Jeśli po godzinie poziom glukozy w osoczu wynosi mniej niż 7,2 mmol/l, test uznaje się za ujemny i badanie przerywa się. (Niektóre wytyczne sugerują poziom glikemii 7,8 mmol/l jako kryterium dodatniego testu przesiewowego, ale wskazują, że poziom glikemii 7,2 mmol/l jest bardziej czułym markerem zwiększonego ryzyka cukrzycy ciążowej.) Jeśli poziom glukozy w osoczu jest równy lub większy niż 7,2 mmol/l, wskazane jest wykonanie badania z 100 g glukozy.
Test 100 g glukozy wymaga bardziej rygorystycznego protokołu. Test wykonuje się rano na czczo, po całonocnym poście trwającym 8-14 godzin, na tle normalnej diety (co najmniej 150 g węglowodanów dziennie) i nieograniczonej aktywności fizycznej przez co najmniej 3 dni przed testem. Podczas testu należy siedzieć; palenie jest zabronione. Test określa glikemię żylną na czczo, po 1 godzinie, po 2 godzinach i po 3 godzinach po wysiłku. Cukrzycę ciążową rozpoznaje się, jeśli 2 lub więcej wartości glikemii jest równych lub przekracza następujące wartości: na czczo - 5,3 mmol/l, po 1 godzinie - 10 mmol/l, po 2 godzinach - 8,6 mmol/l, po 3 godzinach - 7,8 mmol/l. Alternatywnym podejściem może być zastosowanie 2-godzinnego testu z 75 g glukozy (protokół jest podobny). Aby ustalić rozpoznanie cukrzycy ciążowej w tym przypadku konieczne jest, aby poziom glukozy we krwi żylnej w 2 lub więcej oznaczeniach był równy lub przekraczał następujące wartości: na czczo - 5,3 mmol/l, po 1 godzinie - 10 mmol/l, po 2 godzinach - 8,6 mmol/l. Jednak według ekspertów z American Diabetes Association podejście to nie ma ważności próbki 100-gramowej. Zastosowanie czwartego (trzygodzinnego) oznaczenia glikemii w analizie przy wykonywaniu testu ze 100 g glukozy pozwala na bardziej wiarygodne badanie stanu metabolizmu węglowodanów u kobiety w ciąży. Należy zauważyć, że rutynowe monitorowanie glikemii na czczo u kobiet z ryzykiem cukrzycy ciążowej w niektórych przypadkach nie może całkowicie wykluczyć cukrzycy ciążowej, ponieważ prawidłowy poziom glikemii na czczo u kobiet w ciąży jest nieco niższy niż u kobiet niebędących w ciąży. Tak więc normoglikemia na czczo nie wyklucza obecności glikemii poposiłkowej, która jest objawem cukrzycy ciążowej i może być wykryta jedynie w wyniku testów wysiłkowych. Jeśli w osoczu żylnym kobiety w ciąży zostaną wykryte wysokie wartości glikemii: ponad 7 mmol/l na czczo i ponad 11,1 w losowej próbce krwi, a wartości te zostaną potwierdzone następnego dnia, nie są wymagane badania diagnostyczne, a rozpoznanie cukrzycy ciążowej uważa się za ustalone.
Co trzeba zbadać?
Z kim się skontaktować?
Leczenie cukrzyca w ciąży
Kobiety w ciąży z cukrzycą są narażone na następujące powikłania położnicze i okołoporodowe: poronienie samoistne, gestoza, wielowodzie, poród przedwczesny, niedotlenienie i wewnątrzmaciczna śmierć płodu, makrosomia płodu, wewnątrzmaciczne zahamowanie wzrostu i powstawanie nieprawidłowości rozwojowych płodu, uraz okołoporodowy matki i płodu, wysoka śmiertelność wewnątrzporodowa i poporodowa. Dlatego leczenie kobiet w ciąży z cukrzycą, zarówno w fazie ambulatoryjnej, jak i szpitalnej, powinno być zorganizowane z punktu widzenia racjonalnej profilaktyki i monitorowania powyższych powikłań. Główne zasady racjonalnego leczenia kobiet w ciąży z cukrzycą i cukrzycą ciążową obejmują:
Ścisła kontrola glikemii i utrzymanie stabilnej kompensacji metabolizmu węglowodanów
Leczenie cukrzycy w czasie ciąży obejmuje zarówno regularną ocenę wyrównania cukrzycy przez endokrynologa (prowadzenie dzienniczka, oznaczanie hemoglobiny glikowanej, dostosowywanie diety i terapii insulinowej), jak i samokontrolę poziomu glukozy we krwi przez samą kobietę w ciąży. Samokontrola glikemii odbywa się na czczo, przed, 1 i 2 godziny po głównych posiłkach oraz przed snem. Jeśli hiperglikemia zostanie wykryta po posiłku, jest ona natychmiast korygowana poprzez wstrzyknięcie krótko działającej insuliny. Samokontrola stężenia glukozy w moczu nie jest obecnie zalecana ze względu na niską zawartość informacji. Kobieta samodzielnie monitoruje również ketonurię (w porannej porcji moczu, a także przy glikemii powyżej 11–12 mmol/l), prowadzi dzienniczek cukrzycy, w którym odnotowuje się poziom glikemii, dawki insuliny, liczbę jednostek chlebowych, epizody hipoglikemii, acetonurię, masę ciała, ciśnienie krwi itp.
Monitorowanie powikłań cukrzycowych
Przynajmniej raz na trymestr przeprowadzana jest konsultacja okulistyczna w celu podjęcia decyzji o konieczności wykonania laserowej fotokoagulacji siatkówki. Szczególną uwagę zwraca się na dynamiczne monitorowanie nerek. Częstotliwość badań laboratoryjnych ustala się indywidualnie. Jako orientacyjny można zaproponować następujący schemat: białkomocz codziennie - raz na trymestr, kreatynina we krwi - przynajmniej raz w miesiącu, test Reberga - przynajmniej raz na trymestr, ogólne badanie moczu - raz na 2 tygodnie. Monitoruje się ciśnienie krwi, w razie potrzeby przepisuje się (lub koryguje) terapię przeciwnadciśnieniową.
- Profilaktyka i leczenie powikłań położniczych (niewydolność płodowo-łożyskowa, poronienie, gestoza itp.) polega na stosowaniu preparatów progesteronu, leków przeciwpłytkowych lub przeciwzakrzepowych, stabilizatorów błony komórkowej, antyoksydantów zgodnie z ogólnie przyjętymi schematami postępowania położniczego.
- Monitorowanie stanu płodu
Wykonuje się je w celu terminowej diagnostyki i leczenia takich powikłań jak wady rozwojowe, niedotlenienie, makrosomia, wewnątrzmaciczne zahamowanie wzrostu płodu. W 7–10 tygodniu wykonuje się badanie USG płodu (w celu określenia żywotności, obliczenia długości ciemieniowo-siedzeniowej i wyjaśnienia wieku ciążowego). W 16–18 tygodniu wykonuje się analizę stężenia alfa-fetoproteiny w surowicy (diagnostyka wad rozwojowych cewy nerwowej), β-CG i estriolu. W 16–20 tygodniu powtarza się badanie USG płodu (diagnostyka poważnych wad rozwojowych płodu). W 22–24 tygodniu wykonuje się echokardiogram płodu w celu diagnozy wad rozwojowych układu sercowo-naczyniowego płodu. Od 28. tygodnia co 2 tygodnie biometria ultrasonograficzna płodu (w celu oceny wzrostu płodu i zgodności jego wielkości z wiekiem ciążowym), USG Dopplera, ocena kompleksu płodowo-łożyskowego. Od 32. tygodnia – cotygodniowa kardiotokografia (częściej jeśli jest wskazana, w zależności od sytuacji położniczej). W późniejszych etapach ciąży konieczna jest codzienna rejestracja aktywności ruchowej płodu przez samą ciężarną, a dane wprowadzane są do dzienniczka cukrzycowego.
Cele leczenia cukrzycy w ciąży
- Stabilna kompensacja metabolizmu węglowodanów przez cały okres ciąży.
- Zapobieganie rozwojowi i leczenie istniejących powikłań cukrzycowych i położniczych.
Cukrzyca przedciążowa
- Docelowe wartości glikemii (krew włośniczkowa): na czczo - 4,0–5,5 mmol/l, 2 godziny po jedzeniu < 6,7 mmol/l.
- Docelowe wartości HbA1c (przynajmniej raz na trymestr) - mieszczące się w granicach wartości referencyjnych dla kobiet niebędących w ciąży lub niższe.
- Ketonuria nie występuje.
Cukrzyca ciążowa
- Docelowe wartości glikemii (krew włośniczkowa): na czczo - < 5,0 mmol/l, 2 godziny po jedzeniu - < 6,7 mmol/l.
- Docelowe wartości HbA1c (przynajmniej raz na trymestr) - mieszczące się w granicach wartości referencyjnych dla kobiet niebędących w ciąży lub niższe.
- Ketonuria nie występuje.
Wskazania do hospitalizacji
Cukrzyca przedciążowa
Kobietom w ciąży z cukrzycą typu 1 i 2 zaleca się zazwyczaj 3 planowe hospitalizacje. Pierwsza - we wczesnym okresie ciąży - w celu kompleksowego badania klinicznego i laboratoryjnego, podjęcia decyzji o przedłużeniu ciąży, przejścia szkoły diabetologicznej (dla kobiet z cukrzycą nieprzygotowanych do ciąży), określenia wieku ciążowego, wyrównania cukrzycy. Druga - w 21-24 tygodniu ciąży - w krytycznym momencie dekompensacji cukrzycy, wyrównania metabolizmu węglowodanów i zapobiegania postępowi powikłań cukrzycowych i położniczych. Trzecia - w 32 tygodniu ciąży w celu dalszego monitorowania i leczenia powikłań położniczych i cukrzycowych, uważnej obserwacji płodu, określenia czasu i sposobu porodu.
Cukrzyca ciążowa
Hospitalizacja wskazana jest przy pierwszym wykryciu cukrzycy ciążowej w celu przeprowadzenia badań i doboru leczenia, następnie w razie pogorszenia przebiegu cukrzycy oraz ze wskazań położniczych.
Metody leczenia cukrzycy w ciąży
Cukrzyca przedciążowa
Najważniejszym środkiem w przypadku ciąży u kobiet z cukrzycą jest modyfikacja terapii hipoglikemicznej. „Złotym standardem” terapii hipoglikemicznej w czasie ciąży jest zintensyfikowana terapia genetycznie modyfikowanymi ludzkimi insulinami. Jeśli ciąża kobiety była planowana, to w momencie zajścia w ciążę powinna ona już przyjmować ten rodzaj insulinoterapii. Jeśli ciąża nie była planowana i występuje u kobiety z cukrzycą typu 2 przyjmującej doustne leki hipoglikemizujące (leki sulfonylomocznikowe, akarbozę, metforminę, glitazony, glinidy), należy je przerwać i przepisać terapię insulinową. U kobiet z cukrzycą typu 2, które są na diecie, terapia insulinowa jest zwykle konieczna również w przypadku zajścia w ciążę. Jeśli kobieta była na tradycyjnej insulinoterapii (w przypadku cukrzycy typu 1 i 2), powinna zostać przeniesiona na intensywną insulinoterapię w schemacie pięciu zastrzyków (krótko działająca insulina 3 razy dziennie przed głównymi posiłkami i średnio działająca insulina rano przed śniadaniem i przed snem). Dane na temat stosowania analogów insuliny ludzkiej w czasie ciąży są obecnie ograniczone (insulina lispro, insulina aspart, insulina glargine itp.).
W warunkach stale zmieniającego się zapotrzebowania na insulinę w czasie ciąży, w celu terminowej korekty dawek insuliny, konieczna jest konsultacja endokrynologa z analizą dziennika cukrzycy raz na 2 tygodnie we wczesnym stadium, a co tydzień - od 28. tygodnia ciąży. W takim przypadku konieczne jest uwzględnienie wzorców zmian wrażliwości na insulinę i cech terapii insulinowej na różnych etapach ciąży i okresu poporodowego.
W pierwszym trymestrze ciąży wzrasta wrażliwość tkanek na insulinę, co prowadzi do zmniejszenia zapotrzebowania kobiety ciężarnej na insulinę. Ryzyko hipoglikemii znacznie wzrasta, dlatego dawkę insuliny należy w odpowiednim czasie zmniejszyć. Nie należy jednak dopuszczać do hiperglikemii, ponieważ w tym okresie płód nie syntetyzuje własnej insuliny, a glukoza matki łatwo przenika przez łożysko do jej narządów i tkanek. Nadmierne zmniejszenie dawki insuliny szybko prowadzi do rozwoju kwasicy ketonowej, która jest szczególnie niebezpieczna, ponieważ ciała ketonowe łatwo pokonują barierę łożyskową i mają silne działanie teratogenne. Dlatego utrzymanie normoglikemii i zapobieganie kwasicy ketonowej we wczesnych stadiach ciąży są konieczne, aby zapobiec nieprawidłowościom rozwojowym płodu.
Od 13 tygodnia ciąży pod wpływem hormonów łożyska o działaniu przeciwwyspowym wzrasta zapotrzebowanie na insulinę, dlatego dawka insuliny niezbędna do osiągnięcia normoglikemii jest stopniowo zwiększana. W tym okresie płód syntetyzuje już własną insulinę. Przy niewystarczającej kompensacji cukrzycy hiperglikemia u matki prowadzi do hiperglikemii i hiperinsulinemii w krwiobiegu płodu. Hiperinsulinemia płodu jest przyczyną powikłań takich jak makrosomia (fetopatia cukrzycowa), upośledzone dojrzewanie płuc płodu, zespół niewydolności oddechowej noworodka, hipoglikemia noworodkowa.
Począwszy od 32. tygodnia ciąży aż do porodu ryzyko hipoglikemii wzrasta ponownie. W tym okresie dawkę insuliny można zmniejszyć o 20-30%. Poprawa przebiegu cukrzycy w tym okresie ciąży wiąże się ze zwiększonym zużyciem glukozy przez rosnący płód i „starzenie się” łożyska.
Podczas porodu mogą wystąpić znaczne wahania poziomu glukozy we krwi. Mogą rozwinąć się hiperglikemia i kwasica ketonowa (na tle uwalniania hormonów przeciwwyspowych pod wpływem bólu i strachu) oraz ciężka hipoglikemia związana z dużym wysiłkiem fizycznym podczas porodu.
Bezpośrednio po porodzie zapotrzebowanie na insulinę gwałtownie spada, osiągając u niektórych kobiet 0-5 U dziennie. Najniższy poziom glikemii występuje w 1-3 dniu po porodzie, w tym czasie dawka insuliny powinna być minimalna. W 7-10 dniu połogu zapotrzebowanie na insulinę stopniowo powraca do poziomu, jaki kobieta miała przed ciążą.
Cukrzyca ciążowa
Pierwszym etapem leczenia cukrzycy ciążowej jest dieta lecznicza połączona z umiarkowaną aktywnością fizyczną. Główne zasady diety leczniczej to wykluczenie węglowodanów łatwo przyswajalnych (cukru, miodu, dżemu, słodyczy, soków owocowych itp.), a także ułamkowe, równomierne spożycie węglowodanów złożonych w ciągu dnia (3 posiłki główne i 3 posiłki pośrednie), co pozwala kontrolować glikemię poposiłkową i zapobiegać ketozie głodowej. Głównymi źródłami węglowodanów są zboża, makarony, przaśne produkty piekarnicze, kukurydza, rośliny strączkowe, ziemniaki itp. Dieta powinna być bogata w białko (1,5 g/kg masy ciała), błonnik, witaminy i składniki mineralne. Tłuszcze są umiarkowanie ograniczone (aby zapobiec nadmiernemu przyrostowi masy ciała). Przeciwwskazane jest ostre ograniczenie kaloryczności diety i całkowity post w czasie ciąży!
Jeśli docelowe wartości glikemii nie zostaną osiągnięte podczas diety przez 1-2 tygodnie, zaleca się insulinoterapię. Często małe dawki krótko działającej insuliny przed głównymi posiłkami wystarczają do normalizacji metabolizmu węglowodanów. Jednak w miarę postępu ciąży zapotrzebowanie na insulinę może się zmieniać. Należy szczególnie zauważyć, że jeśli dieta jest nieskuteczna, absolutnie niedopuszczalne jest przepisywanie doustnych leków hipoglikemizujących kobietom w ciąży! Objawy makrosomii w biometrii ultrasonograficznej płodu mogą być wskazaniem do przepisania insulinoterapii kobiecie w ciąży z cukrzycą ciążową. Kobiety w ciąży z cukrzycą ciążową, które są na insulinoterapii, muszą prowadzić dziennik, w którym odnotowuje się: wyniki samokontroli poziomu glukozy we krwi (6-8 razy dziennie), ilość węglowodanów na posiłek, obliczoną za pomocą systemu jednostek chlebowych (BU), dawki insuliny, masę ciała (tygodniowo), notatki (epizody hipoglikemii, acetonurii, ciśnienia krwi itp.). Aby ocenić skuteczność leczenia cukrzycy ciążowej (dietetyka, insulinoterapia), co najmniej raz na trymestr należy zbadać poziom hemoglobiny glikowanej.
Powikłania i skutki uboczne leczenia
U kobiet w ciąży z cukrzycą i cukrzycą ciążową, które są na insulinoterapii i dobrze wynagradzane, wystąpienie łagodnej hipoglikemii jest nieuniknione, co jest nieszkodliwe dla matki i płodu. Kobiety powinny być w stanie samodzielnie zatrzymać łagodne formy hipoglikemii, aby zapobiec rozwojowi ciężkich (z upośledzoną świadomością) reakcji hipoglikemicznych.
 [ 32 ], [ 33 ], [ 34 ], [ 35 ]
[ 32 ], [ 33 ], [ 34 ], [ 35 ]
Terminy i metody dostawy
Cukrzyca przedciążowa
Termin i sposób porodu ustalane są indywidualnie. Optymalny termin to 37–38 tydzień, preferowaną metodą jest planowany poród drogą naturalną. Przebieg porodu u kobiet z cukrzycą może być skomplikowany ze względu na występowanie w większości przypadków niewydolności płodowo-łożyskowej, gestozy, a często makrosomii i wielowodzia płodu. Należy zadbać o to, aby cięcie cesarskie było wykonywane wyłącznie ze wskazań położniczych, ale w praktyce częstość zabiegów operacyjnych przez cesarskie cięcie u kobiet z cukrzycą często sięga 50% lub więcej. Dodatkowymi wskazaniami do cesarskiego cięcia w cukrzycy mogą być postęp przewlekłej i rozwój ostrych powikłań cukrzycowych. Wczesny poród podejmuje się w przypadku gwałtownego pogorszenia stanu płodu, postępu gestozy, retinopatii (pojawienie się wielu świeżych krwotoków w dnie macicy), nefropatii (rozwój objawów niewydolności nerek). W noc poprzedzającą cesarskie cięcie ciężarnej z cukrzycą podaje się regularną dawkę insuliny o pośrednim działaniu. W dniu operacji przerywa się podskórne wstrzyknięcia insuliny i rozpoczyna się dożylny wlew mieszanki glukozy i potasu z insuliną pod kontrolą glikemii co 1–2 godziny, stosując metodę ekspresową. Docelowy poziom glikemii podczas porodu lub cięcia cesarskiego (we krwi włośniczkowej) wynosi 4–7 mmol/l. Antybiotykoterapia jest stosowana w celu zmniejszenia ryzyka powikłań infekcyjnych w okresie poporodowym.
Cukrzyca ciążowa
Sama cukrzyca ciążowa nie jest wskazaniem do cięcia cesarskiego ani do wcześniejszego porodu przed ukończeniem 38 pełnych tygodni ciąży. Optymalny czas porodu przypada na 38. tydzień ciąży (chyba że sytuacja położnicza wymaga inaczej). Przedłużanie ciąży powyżej 38. tygodnia nie jest wskazane, ponieważ zwiększa ryzyko makrosomii. Sposób porodu jest ustalany na podstawie wskazań położniczych.
Dalsze zarządzanie
Cukrzyca przedciążowa
W przypadku cukrzycy typu 2 w okresie karmienia piersią zaleca się kontynuowanie insulinoterapii, ponieważ stosowanie doustnych leków hipoglikemizujących w okresie laktacji może powodować hipoglikemię u dziecka. Po zaprzestaniu laktacji kobiety z cukrzycą typu 1 i 2 powinny skonsultować się z endokrynologiem w celu modyfikacji leczenia hipoglikemicznego i objawowego [przepisanie nowoczesnych analogów insuliny ludzkiej, doustnych leków hipoglikemizujących (w cukrzycy typu 2), statyn itp.], a także kontynuowania monitorowania i leczenia powikłań cukrzycowych. Przed wypisaniem ze szpitala (po porodzie) wskazane jest omówienie możliwych metod antykoncepcji.
Cukrzyca ciążowa
Po porodzie 98% kobiet, które miały cukrzycę ciążową, ma normalizowany metabolizm węglowodanów. Jeśli tak się nie stanie, należy pomyśleć o cukrzycy typu 1, która rozwinęła się po raz pierwszy w czasie ciąży (jeśli nadal istnieje potrzeba stosowania insuliny) lub cukrzycy typu 2 (jeśli nie jest wymagana insulinoterapia). Wszystkie kobiety, które miały cukrzycę ciążową, są w grupie zwiększonego ryzyka wystąpienia cukrzycy typu 2, dlatego 1,5–3 miesiące po porodzie powinny skonsultować się z endokrynologiem w celu dokładnej oceny stanu metabolizmu węglowodanów (przeprowadzenie doustnego testu tolerancji glukozy z 75 g glukozy) i określenia częstotliwości obserwacji dynamicznej.
Więcej informacji o leczeniu
Zapobieganie
Profilaktyka cukrzycy przedciążowej zależy od jej formy patogenetycznej (cukrzyca typu 1, cukrzyca typu 2, inne typy cukrzycy) i stanowi jeden z najbardziej palących i wciąż całkowicie nierozwiązanych problemów współczesnej medycyny.
Zapobieganie powikłaniom cukrzycy przedciążowej (dla matki i płodu) opiera się na szeroko zakrojonej promocji przygotowania przedciążowego u kobiet z cukrzycą. Obecnie udowodniono, że planowanie ciąży jest najbardziej obiecującym kierunkiem w poprawie rokowania ciąży u kobiet z cukrzycą typu 1 i typu 2. Główne zasady przygotowania przedciążowego obejmują:
- informowanie kobiet o zagrożeniach związanych z nieplanowaną ciążą na tle złej kontroli metabolicznej (wysokie ryzyko wystąpienia wad rozwojowych i utraty płodu, powikłana ciąża, rozwój przewlekłych powikłań naczyniowych cukrzycy aż do utraty wzroku i konieczności hemodializy);
- osiągnięcie ścisłej kompensacji cukrzycy (osiągnięcie poziomu hemoglobiny glikowanej poniżej 7% bez zwiększania częstości występowania hipoglikemii) co najmniej 2–3 miesiące przed ciążą i w trakcie ciąży;
- badania przesiewowe i leczenie przewlekłych powikłań cukrzycowych przed ciążą;
- identyfikacja i leczenie współistniejących chorób ginekologicznych i pozagenitalnych przed zajściem w ciążę.
Wdrożenie podstawowych zasad przygotowania przedciążowego odbywa się następującymi metodami:
- zmiana stylu życia: zaleca się zdrową dietę, rzucenie palenia, suplementację kwasem foliowym (4–5 mg/dobę), spożywanie soli jodowanej;
- kompleksowe badanie i leczenie przez doświadczony, wielodyscyplinarny zespół specjalistów (endokrynolog, położnik-ginekolog, terapeuta, okulista, neurolog, genetyk i inni);
- włączenie kobiet do leczenia cukrzycy (szkolenie w szkole diabetologicznej);
- antykoncepcja przez cały okres wyrównania cukrzycy i leczenia współistniejących patologii;
- modyfikacja leczenia hipoglikemizującego i innych leków: w przypadku cukrzycy typu 2 należy przerwać podawanie doustnych leków hipoglikemizujących i przepisać terapię insuliną; należy przerwać podawanie inhibitorów ACE, statyn itp.
Najważniejsze punkty podczas badania przez specjalistów o różnych profilach są następujące. Podczas badania układu sercowo-naczyniowego konieczne jest wyjaśnienie obecności i nasilenia nadciśnienia tętniczego, choroby wieńcowej, makroangiopatii cukrzycowej, innych chorób serca i naczyń krwionośnych. Szczegółowe badanie nerek powinno odpowiedzieć na pytanie o obecność i stadium nefropatii cukrzycowej, bezobjawowej bakteriurii, przewlekłego odmiedniczkowego zapalenia nerek itp. Konsultacja z neurologiem jest konieczna w celu rozpoznania neuropatii czuciowo-ruchowej, różnych postaci autonomicznej neuropatii cukrzycowej (sercowo-naczyniowej, żołądkowo-jelitowej, moczowo-płciowej), zespołu stopy cukrzycowej. Konieczna jest również ocena stanu innych narządów układu hormonalnego: przede wszystkim tarczycy. Badanie dna oka z rozszerzoną źrenicą przez doświadczonego okulistę jest obowiązkowe w celu ustalenia stadium retinopatii cukrzycowej i wskazań do fotokoagulacji laserowej siatkówki. Jeśli takie wskazania zostaną wykryte, należy wykonać laserową fotokoagulację siatkówki przed zajściem w ciążę. Konieczne jest kompleksowe badanie przez ginekologa-położnika w celu oceny stanu funkcji rozrodczych, obecności specyficznych i niespecyficznych infekcji narządów płciowych. Jeśli zostaną wykryte ogniska infekcji (zakażenie układu moczowo-płciowego, odontogenne, laryngologiczne), należy je odkazić przed zajściem w ciążę, ponieważ obecność przewlekłego procesu zapalnego w organizmie komplikuje kompensację cukrzycy.
Po otrzymaniu wyników badania, w trybie konsultacyjnym, ustala się względne i bezwzględne przeciwwskazania do donoszenia ciąży.
Bezwzględnymi przeciwwskazaniami do ciąży w przypadku cukrzycy są:
- ciężka nefropatia cukrzycowa z białkomoczem i objawami początku przewlekłej niewydolności nerek;
- postępująca, oporna na leczenie retinopatia proliferacyjna;
- ciężka choroba niedokrwienna serca;
- ciężka neuropatia autonomiczna (niedociśnienie ortostatyczne, gastropareza, enteropatia, utrata zdolności rozpoznawania hipoglikemii).
Należy wziąć pod uwagę względne przeciwwskazania do zajścia w ciążę u kobiet chorych na cukrzycę:
- dekompensacja choroby we wczesnym okresie ciąży (rozwój kwasicy ketonowej cukrzycowej w tym okresie zwiększa ryzyko wystąpienia nieprawidłowości rozwojowych płodu);
- połączenie cukrzycy z poważnymi chorobami współistniejącymi (na przykład przewlekłym, ciągle nawracającym odmiedniczkowym zapaleniem nerek, czynną gruźlicą, chorobami krwi, chorobą serca itp.).
Profilaktyka cukrzycy ciążowej polega na korygowaniu usuwalnych czynników ryzyka jej rozwoju (głównie otyłości). Profilaktyka powikłań cukrzycy ciążowej (dla matki i płodu) polega na wczesnym wykrywaniu i aktywnym leczeniu (rozszerzaniu wskazań do insulinoterapii) tej choroby.
Od dawna wiadomo, że aktywność fizyczna poprawia homeostazę glukozy poprzez bezpośrednie lub pośrednie oddziaływanie na wrażliwość na insulinę za pośrednictwem wielu mechanizmów. Na przykład aktywność fizyczna ma niezależny wpływ na utylizację glukozy, zwiększając zarówno utylizację glukozy zależną od insuliny, jak i niezależną od insuliny. [ 36 ], [ 37 ] Aktywność fizyczna może również mieć długoterminowy wpływ na poprawę wrażliwości na insulinę poprzez zwiększenie masy beztłuszczowej. [ 38 ] Ponadto korzyści w zapobieganiu lub opóźnianiu rozwoju cukrzycy typu 2 były wielokrotnie zgłaszane wśród kobiet niebędących w ciąży. [ 39 ], [ 40 ] Tak więc aktywność fizyczna może mieć potencjał zapobiegania GDM i jej powiązanym niekorzystnym konsekwencjom zdrowotnym.
Prognoza
Mimo że ciąża u kobiet chorych na cukrzycę wiąże się z dużym ryzykiem powikłań położniczych i okołoporodowych, planowanie ciąży i jej racjonalne prowadzenie przyczyniają się do znacznego zmniejszenia ryzyka niekorzystnych skutków ciąży u matki chorej na cukrzycę i jej potomstwa.

