Ekspert medyczny artykułu
Nowe publikacje
Azoospermia
Ostatnia recenzja: 29.06.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
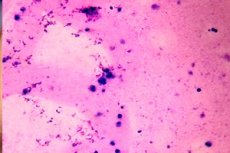
Gdy analiza męskiego ejakulatu ujawnia brak plemników, nazywa się to azoospermią. Przyczyny tego zaburzenia mogą być różne: od pierwotnej i wtórnej niewydolności gonad (wnętrostwo, zwyrodnienie nabłonka kanalików jąder, niedorozwój jąder itp.) po inne bariery mechaniczne, które mogą blokować transport plemników z jąder do pęcherzyków nasiennych. Jakość libido może nie zostać naruszona. Azoospermię diagnozuje się poprzez wielokrotne badanie mikroskopowe nasienia. [ 1 ]
Terapia jest długotrwała, patogenetyczna.
Epidemiologia
Niepłodność u mężczyzn to niemożność zapłodnienia kobiety. Do tej pory lekarze dysponują wynikami licznych badań, według których w 40% niepłodnych małżeństw „winowajcą” niemożności poczęcia jest mężczyzna. Inny wskaźnik statystyczny: około 15-20% małżeństw ma podobne trudności związane z niepłodnością.
Współczesna koncepcja „niepłodnego małżeństwa” zakłada, że małżonkowie nie są w stanie zajść w ciążę przez okres od 12 do 24 miesięcy regularnej aktywności seksualnej bez stosowania środków antykoncepcyjnych.
Zdolność mężczyzny do zapłodnienia kobiety jest determinowana przez właściwości jego płynu nasiennego oraz liczbę i jakość plemników w nim obecnych. Ejakulat jest mieszaną wydzieliną jąder i przydatków, a także układu gruczołowego reprezentowanego przez pęcherzyki nasienne, prostatę, gruczoły Littre'a i Coopera. Płyn nasienny ma odczyn zasadowy, a jego pH waha się między 7,0 a 7,6. W tym zakresie plemniki czują się najbardziej komfortowo. Ponadto środowisko zasadowe sprawia, że plemniki są bardziej odporne na kwaśne środowisko pochwy (średnie pH w pochwie wynosi 4,5, a w kanale szyjki macicy 7,5).
Według statystyk azoospermię rozpoznaje się u około 2% niepłodnych par.
Przyczyny azoospermia
Azoospermia jest zaburzeniem formowania plemników, w wyniku którego płyn nasienny nie zawiera plemników. W zależności od przyczyn leżących u podłoża, eksperci wyróżniają wariant obturacyjny i nieobturacyjny patologii.
Azoospermia oznacza utratę przez mężczyznę zdolności do naturalnego poczęcia dziecka, a u niektórych pacjentów metody wspomaganego rozrodu okazują się nieskuteczne.
Azoospermia może mieć początek obturacyjny i nieobturacyjny. W pierwszym przypadku przyczyną jest zablokowanie przewodów nasiennych, w drugim przypadku upośledzona jest bezpośrednia produkcja plemników. [ 2 ]
Problemy z transportem plemników mogą wystąpić z następujących powodów:
- Procesy zakaźne i zapalne wpływające na męski układ rozrodczy i negatywnie oddziałujące na zdolność mężczyzny do zapłodnienia;
- Urazy pourazowe, zabiegi operacyjne w obrębie kręgosłupa (odcinek lędźwiowo-krzyżowy), jamy brzusznej, narządów płciowych;
- Rozszerzenie i poszerzenie naczyń żylnych moszny ( żylaki powrózka nasiennego );
- Konkretne metody antykoncepcji, takie jak wazektomia – zabieg, podczas którego przewody wytryskowe zostają przecięte i podwiązane;
- Wrodzony brak lub zrośnięcie się przewodów nasiennych.
Nieobturacyjny typ azoospermii nie jest związany z zablokowaniem wydalania plemników, ale ma związek z zaburzeniem produkcji plemników w organizmie. Przyczyny, które wywołują taką nieprawidłowość, są następujące:
- Przyjmowanie niektórych leków, zwłaszcza antybiotyków, hormonów steroidowych i chemioterapii;
- Nadużywanie alkoholu, palenie tytoniu i zażywanie narkotyków;
- Niekorzystne dziedziczenie (np. zespół Klinefeltera lub Kallmana);
- Zaburzenia hormonalne wpływające na funkcjonowanie jąder;
- Wytrysk wsteczny, w którym plemniki trafiają do pęcherza zamiast do cewki moczowej (występuje na tle urazów rdzenia kręgowego, cukrzycy itp.);
- Narażenie na promieniowanie radioaktywne, radioterapia;
- Silne lub długotrwałe podwyższenie temperatury ciała, przewlekłe zatrucie, zatrucie pestycydami, metalami ciężkimi;
- Niewydolność jąder.
Czynniki ryzyka
Ponieważ zaburzenia spermatogenezy i azoospermia są dość powszechnymi problemami wśród mężczyzn, naukowcy rozpoczęli badanie, w którym udało im się zidentyfikować podstawowe czynniki ryzyka rozwoju niepłodności męskiej:
- Złe nawyki (palenie, picie alkoholu);
- Nieprawidłowa dieta (spożywanie głównie tłustych, słonych i pikantnych potraw);
- Zagrożenia zawodowe trwające pięć lat lub dłużej (narażenie na wysokie i zbyt niskie temperatury, powietrze pełne gazów i pyłów, zatrucie chemiczne);
- Niekorzystne warunki środowiskowe;
- Ignorowanie chorób, przedwczesne szukanie pomocy lekarskiej, przewlekanie się patologii;
- Hipodynamia, przeważnie siedzący tryb życia i siedzący tryb życia;
- Nadmierny stres psycho-emocjonalny, częste konflikty, zmartwienia, lęki;
- Nadmierne ćwiczenia.
Za jeden z głównych czynników rozwoju azoospermii uważa się niezdrowy tryb życia współczesnych przedstawicieli silniejszej płci. Szkodliwe nawyki mają dość wyraźny negatywny wpływ na zdrowie i zdolność reprodukcyjną mężczyzn, a tym bardziej w połączeniu z innymi istniejącymi czynnikami. [ 3 ]
Do grup ryzyka zaliczają się:
- Pacjenci, u których w przeszłości występowały choroby przenoszone drogą płciową;
- Mężczyźni, którzy byli narażeni na działanie promieni jonizujących lub substancji chemicznie aktywnych;
- Osoby, których najbliżsi członkowie rodziny cierpieli na zaburzenia hormonalne;
- Mężczyźni z historią urazów zewnętrznych narządów płciowych.
Patogeneza
Azoospermia jest zazwyczaj wywoływana przez jedną z trzech podstawowych przyczyn:
- Zaburzenie funkcji przewodów, przez które wydalane są plemniki.
- Zaburzona funkcjonalność jąder.
- Inne choroby i schorzenia.
Pierwsza przyczyna, zakłócone kanały wyjściowe, wynika z takich czynników jak:
- Urazowe uszkodzenia rdzenia kręgowego, w których dochodzi do wypływu wydzieliny plemników do jamy pęcherza moczowego;
- Operacje prostaty (chirurgiczne leczenie zapalenia gruczołu krokowego, gruczolaków gruczołu krokowego itp.);
- Cukrzyca;
- Choroby zakaźno-zapalne, takie jak gruźlica czy choroby weneryczne;
- Patologie genetyczne połączone z niewydolnością metaboliczną (np. mukowiscydoza);
- Wrodzone wady nasieniowodów.
Drugą przyczyną jest upośledzenie funkcji jąder, które jest konsekwencją:
- O niezstąpionych jądrach (wnętrostwo);
- O niskiej produkcji męskich hormonów płciowych;
- Urazy i inne zmiany jąder;
- Narażenie na promieniowanie, złe nawyki;
- Reakcje zapalne obejmujące okolicę jąder;
- Choroby przenoszone drogą płciową, zapalenie jąder;
- Wady genetyczne, wady wrodzone.
Wśród innych patologii, które mogą wywołać rozwój azoospermii, eksperci wymieniają takie choroby jak:
- Uszkodzenie podwzgórza, obszaru mózgu kontrolującego produkcję hormonów płciowych;
- Uszkodzenie przysadki mózgowej – oddziału „podporządkowanego” podwzgórzu, który może zostać uszkodzony na skutek długotrwałego zatrucia (w tym alkoholem i narkotykami), procesów nowotworowych i krwotoków.
Proces spermatogenezy to powstawanie i dojrzewanie plemników: rozpoczyna się w okresie dojrzewania i trwa do starości. Męskie komórki płciowe powstają w krętych przewodach nasiennych jąder. Dzieje się to sekwencyjnie: od proliferacji spermatogonium do procesów mejozy i spermiogenezy. Szczytową aktywność procesu obserwuje się w reżimie temperaturowym około 34°C. Taki reżim jest utrzymywany, ze względu na anatomiczne umiejscowienie jąder nie w jamie brzusznej, ale w mosznie. Plemniki dojrzewają całkowicie w przydatku jądra. Cały cykl powstawania plemników w organizmie mężczyzny trwa około 74 dni.
Objawy azoospermia
Głównym objawem azoospermii jest niezdolność pary do poczęcia dziecka. Z reguły to właśnie z tym problemem mężczyźni szukają pomocy medycznej, ponieważ na ogół funkcje seksualne najczęściej nie są upośledzone. Inne objawy mogą pojawić się tylko wtedy, gdy są spowodowane przez główną, pierwotną chorobę. Na przykład niedostateczna funkcja jąder - hipogonadyzm - objawia się niedorozwojem wtórnego obrazu płciowego, co objawia się niedoświetlonymi włosami, żeńską budową ciała, ginekomastią. Azoospermia wydzielnicza jest często wykrywana na tle hipoplazji jąder, zmniejszonej sprawności seksualnej, zaburzeń erekcji, zespołu małego penisa.
Różnym typom azoospermii obturacyjnej czasami towarzyszy uczucie dyskomfortu, ciągnący ból w okolicy narządów płciowych, obrzęk lub puchnięcie moszny. Zaburzenia palpacyjne jąder często nie są wykrywane, ale przydatki mogą być powiększone - ze względu na gromadzenie się w nich męskich komórek rozrodczych. Obstrukcja często występuje równocześnie z wytryskiem wstecznym.
W zdecydowanej większości przypadków mężczyzna cierpiący na azoospermię nie zauważa żadnych patologicznych objawów. Pierwszy „dzwonek” pojawia się, gdy małżonkowie zaczynają planować ciążę, ale regularne kontakty seksualne bez zabezpieczenia nie prowadzą do długo oczekiwanego rezultatu: kobieta nie zachodzi w ciążę.
Lekarze wyróżniają szereg objawów, na które należy zwrócić uwagę, gdyż mogą one świadczyć o występowaniu nieprawidłowości na długo zanim pacjent zacznie podejrzewać niepłodność męską i azoospermię:
- Łagodny, okresowy ból w okolicy pachwiny;
- Obrzęk, obrzęk w okolicy moszny;
- Osłabienie erekcji i libido;
- Stałe uczucie zmęczenia;
- Obrzęk, powiększenie gruczołów piersiowych (ginekomastia);
- Przewlekłe i częste procesy infekcyjne;
Słaby porost włosów na twarzy i ciele oraz inne objawy prawdopodobnego spadku produkcji męskich hormonów płciowych.
Nasienie w azoospermii
Ocenę nasienia przeprowadza się w następujący sposób:
- Normosemia – 1 do 6 ml płynu plemnikowego.
- Multisemia – objętość płynu plemnikowego przekracza 6 ml.
- Normospermia – liczba męskich komórek płciowych w 1 ml nasienia wynosi 60–120 milionów.
- Polispermia – liczba męskich komórek płciowych przypadająca na 1 ml płynu plemnikowego przekracza 120 milionów.
- Aspermia – brak plemników i komórek spermatogenezy.
- Oligozoospermia – liczba męskich komórek płciowych w płynie plemnikowym nie przekracza 20 milionów na 1 ml.
- Hipospermia – liczba plemników wynosi od 20 do 60 milionów na 1 ml.
- Azoospermia – w nasieniu nie ma plemników, występują natomiast niedojrzałe formy spermatogenezy.
Formularze
Azoospermia to rodzaj niepłodności u mężczyzn, w którym w analizie ejakulatu nie wykrywa się plemników. Androlodzy i urolodzy wskazują na obecność kilku form nieprawidłowej spermatogenezy: jest to nie tylko azoospermia, ale także oligozoospermia, astenozoospermia, teratozoospermia.
Ponadto możliwe jest połączenie różnych patologii – często spotykane są na przykład diagnozy takie jak oligoastenozoospermia, astenoteratozoospermia, oligoteratozoospermia itp.
Astenozoospermia |
Obecność mniej niż połowy plemników o ruchu typu I (postępowy liniowy) i typu II (powolny liniowy lub postępowy nieliniowy) lub obecność mniej niż 25% komórek o ruchu typu I. Liczba i kształt męskich komórek rozrodczych mieszczą się w granicach normy. |
Oligozoospermia |
Zmniejszenie liczby żywych męskich komórek rozrodczych - poniżej 20 milionów na 1 ml płynu nasiennego. |
Teratozoospermia |
Ponad 50% męskich komórek rozrodczych charakteryzuje się nieprawidłowościami w budowie (głowa i ogon). |
Azoospermia |
Brak plemników w wydzielinie plemników. |
Ze względu na czynnik etiologiczny (przyczynowy) specjaliści dzielą następujące rodzaje naruszeń:
- Nieobturacyjna azoospermia to zaburzenie niezwiązane z niedrożnością dróg nasiennych. Patologia jest najczęściej zaburzeniem typu wydzielniczego.
- Azoospermia obturacyjna jest związana z niedrożnością przewodów nasiennych. Prowadzi to do tego, że męskie komórki płciowe nie mogą dostać się z jąder do narządu płciowego. Ten wariant azoospermii występuje w 40% przypadków. Niedrożność przewodów może być nabyta lub wrodzona.
- Azoospermia obturatorowa jest spowodowana niedrożnością przewodów nasiennych. Patologia ta może być wynikiem całkowitej lub częściowej aplazji przydatków, przewodów lub pęcherzyków nasiennych, nabytej niedrożności przewodów w wyniku niedrożności pozapalnej, procesów torbielowatych i nowotworowych, które uciskają przewód przydatka. Możliwa jest również niedrożność jatrogenna spowodowana interwencjami chirurgicznymi w tym obszarze.
- Azoospermia wydzielnicza charakteryzuje się zaburzeniami wytwarzania plemników spowodowanymi obustronnym wnętrostwem, zapaleniem przyusznicy, procesami nowotworowymi, działaniem promieniowania lub toksyn.
- Czasowa azoospermia to stan przejściowy, w którym plemniki nie są zawsze nieobecne w wydzielinie nasiennej, ale tylko okresowo. Na przykład zaburzenie to jest zauważane w zaostrzeniu niektórych chorób, po silnym stresie, na tle leczenia niektórymi lekami (hormonami, antybiotykami, lekami chemioterapeutycznymi). Czasowa dysfunkcja często występuje, gdy mężczyzna nadużywa odwiedzania łaźni i sauny lub zbyt często odbywa stosunki seksualne.
- Azoospermia genetyczna jest spowodowana czynnikiem dziedzicznym i jest wrodzoną patologią. Przyczynami są aberracje liczbowe lub strukturalne chromosomów płciowych. Nosiciele mutacji genu CFTR (mukowiscydoza) często mają obturacyjną azoospermię związaną z brakiem lub niedrożnością przewodów nasiennych. [ 4 ]
- Wrodzona azoospermia, która rozwija się u płodu w trakcie rozwoju płodowego, może być spowodowana niedoczynnością przysadki, zespołem Cullmana lub Pradera-Williego, innymi zaburzeniami powodującymi niedobór gonadotropiny lub GnRH oraz zespołem Klinefeltera. Ponad 10% pacjentów ze zdiagnozowaną azoospermią ma nieprawidłową spermatogenezę z powodu nieprawidłowości chromosomu Y. Takie nieprawidłowości najczęściej obejmują długie ramię chromosomu: sekcja ta jest określana przez specjalistów jako AZF (czynnik azoospermii).
Ze względu na czynnik etiologiczny wyróżnia się następujące postacie azoospermii:
- Postać przedjądrowa związana jest z zaburzeniami hormonalnymi i stanowi wtórny brak funkcji jąder.
- Postać jąderkowa to pierwotna dysfunkcja jąder spowodowana nieprawidłowościami samych jąder.
- Postać pozajądrowa jest spowodowana zaburzeniami wytrysku lub zablokowaniem przewodów wytryskowych.
Pierwsza i trzecia forma choroby są najłatwiejsze do leczenia. Wariant jąder jest często nieodwracalny (wyjątek - żylaki powrózka nasiennego).
Komplikacje i konsekwencje
Azoospermia sama w sobie jest już uważana za powikłanie chorób endokrynologicznych o podłożu infekcyjno-zapalnym, wpływających na układ moczowo-płciowy.
Do czego jednak może doprowadzić azoospermia, jeśli nie podejmie się leczenia tej patologii?
Często w społeczeństwie panuje stereotypowe myślenie: jeśli w rodzinie nie ma dzieci, problem leży w kobiecie. Jednak statystyki mówią zupełnie co innego: zdrowie kobiet nie pozwala na zajście w ciążę tylko w 1/3 przypadków. Kolejna 1/3 to naruszenia ze strony męskiego zdrowia reprodukcyjnego. Pozostałe 33% to problemy po stronie obojga partnerów jednocześnie lub przypadki, gdy nie można ustalić przyczyny braku ciąży. Tak więc, jeśli kobieta nie zajdzie w ciążę przez 1-2 lata przy regularnym współżyciu bez zabezpieczenia, należy zdiagnozować oboje partnerów.
U niektórych mężczyzn azoospermia jest wywołana poważnymi schorzeniami, które z czasem mogą powodować równie poważne powikłania:
- Przeludnienie;
- Patologie zapalne (zapalenie gruczołu krokowego, zapalenie jąder, zapalenie pęcherzyków, zapalenie najądrza).
Ponadto bezpośredni fakt niemożności zajścia w ciążę staje się często przyczyną zaburzeń depresyjnych u mężczyzn, sytuacji stresowych, prowadzi do konfliktów rodzinnych i nieporozumień.
Niepłodność męska z azoospermią
Jeśli w trakcie diagnozy nie wykryto męskich komórek płciowych w płynie nasiennym, nie oznacza to, że organizm mężczyzny w ogóle takich komórek nie produkuje. Często zdarza się, że jądra są w pełni sprawne, ale na drodze do wyjścia pojawia się przeszkoda, która blokuje plemnikom przedostanie się do płynu nasiennego.
Istnieje pewna liczba progowa plemników, które muszą zostać wyprodukowane w jądrach, aby komórki mogły dotrzeć do plemników. Jeśli plemniki są produkowane w mniejszej liczbie, mogą nie dotrzeć do ejakulatu, ale mogą być obecne bezpośrednio w jądrach.
Aby ustalić przyczynę azoospermii i ocenić prawdopodobieństwo przywrócenia płodności i dalszego stosowania metod wspomaganego rozrodu, lekarz zaleca pacjentowi wykonanie diagnostyki - w szczególności biopsji jąder. Zabieg ten często pomaga znaleźć dojrzałe plemniki w tkankach, a także pozwala ustalić taktykę leczenia.
Diagnostyka azoospermia
Aby leczenie azoospermii zakończyło się sukcesem, konieczne jest ustalenie przyczyny leżącej u podłoża zaburzenia. Wywiad z pacjentem rozpoczyna się od zebrania wywiadu: lekarz musi poznać niektóre cechy życia seksualnego pacjenta, na przykład stopień i jakość aktywności seksualnej, czas trwania okresu, w którym nie jest możliwe poczęcie dziecka. Ponadto ważnymi informacjami stają się takie punkty, jak przeniesione lub istniejące patologie, złe nawyki, zatrucie zawodowe itp. Następnie specjalista ocenia zewnętrzne dane mężczyzny: cechy budowy ciała, stan narządów płciowych, stopień drugorzędnych cech płciowych.
W wielu ośrodkach diagnostycznych rozpoznanie azoospermii stawia się dopiero po co najmniej dwóch badaniach mikroskopowych nasienia potwierdzających brak męskich komórek płciowych. W razie potrzeby zaleca się dodatkową diagnostykę:
- USG prostaty, pęcherzyków nasiennych, jąder itp.;
- Pomiar jąder za pomocą orchidometru i innych urządzeń pomiarowych;
- Spermografia (wykonywana minimum dwa razy w odstępie 2-3 tygodni);
- Badanie krwi wykazujące poziom hormonu folikulotropowego (FSH), testosteronu, prolaktyny, inhibiny B;
- Badania genetyczne (kariotyp, gen CFTR, czynnik AZF).
Ponadto wykonuje się testy w celu wykrycia chorób przenoszonych drogą płciową. Nieobturacyjna azoospermia jest wskazana, jeśli poziom FSH wzrasta do 7,6 MF/l lub więcej, przy ogólnym zaburzeniu rozwoju jąder.
Diagnostykę instrumentalną można rozszerzyć. Wykonuje się przezodbytnicze USG gruczołu krokowego, USG Doppler naczyń mosznowych.
Uzupełnieniem spermogramu jest badanie MAR, któremu towarzyszy ocena zawartości przeciwciał przeciwplemnikowych we krwi.
Szczególnie istotne jest określenie stanu hormonalnego, co pozwala ocenić jakość regulacji przysadkowo-podwzgórzowej czynności gruczołów płciowych.
Jak wiemy, infekcje przenoszone drogą płciową mogą również negatywnie wpływać na jakość nasienia u mężczyzn. Aby wykluczyć takie patologie, wykonuje się testy ELISA, RIF lub reakcję łańcuchową polimerazy (PCR).
Aby wykluczyć przedostanie się płynu plemnikowego nie do cewki moczowej, lecz do pęcherza moczowego (tzw. wytrysk wsteczny), wykonuje się badanie moczu po wytrysku.
Biopsja jąder w celu wykrycia azoospermii.
Jeśli nie ma przeciwwskazań, biopsję wykonuje się standardowo: nakłucie ściany jądra wykonuje się cienką igłą, po wstępnym znieczuleniu ogólnym lub miejscowym. Cały zabieg trwa zaledwie kilka minut. Jeśli znieczulenie było miejscowe, pacjent jest wypisywany do domu w ciągu godziny.
W niektórych przypadkach konieczne jest wykonanie tzw. biopsji „otwartej”: tę metodę stosuje się, gdy do badania trzeba pobrać większą ilość tkanki. Podczas zabiegu wykonuje się nacięcie skóry w mosznie (do 10 mm), a następnie pobiera się pożądaną ilość tkanki. Manipulację kończy się założeniem jednego lub więcej szwów (zwykle przy użyciu wchłanialnych nici). Pacjent może wrócić do domu po 2-3 godzinach lub pozostać w szpitalu (jeśli wymagany jest dalszy nadzór medyczny).
Mikrochirurgiczna metoda biopsji jąder, która polega na wykonaniu większego nacięcia skóry w mosznie, jest rzadziej stosowana. Technika ta umożliwia całkowitą rewizję przy użyciu mikroskopu chirurgicznego.
Wszystkie te metody wymagają prostego, ale specjalnego przygotowania pacjenta. Lekarz zbiera wcześniej wyniki badań przedzabiegowych, omawia z anestezjologiem możliwe metody znieczulenia. Rozmawia z pacjentem, wyjaśnia istotę zabiegu, dowiaduje się, czy ma implanty, sztuczne zastawki, rozruszniki serca, pyta o leki, zwłaszcza te rozrzedzające krew (kwas acetylosalicylowy, warfaryna itp.).
Bezpośredni etap przygotowawczy wygląda następująco:
- Wieczorem poprzedzającym zabieg nie należy się przejadać, wskazane jest niejedzenie kolacji, ewentualnie zjedzenie czegoś lekkiego (twaróg, jakieś warzywa itp.);
- W dniu biopsji nie należy pić ani jeść;
- Rano umyj się pod prysznicem, zgol włosy w okolicach moszny i przedniej części uda.
Materiały uzyskane podczas biopsji trafiają bezpośrednio do embriologa. Ocenia on szanse mężczyzny na pomyślne poczęcie dziecka, przeprowadza dodatkowe badania, konsultuje się z reproduktorem, genetykiem.
Badanie cytogenetyczne kariotypu mężczyzny z azoospermią
Mężczyźni, którzy mają trudności z zajściem w ciążę i mają odpowiedni kariotyp somatyczny, są narażeni na wystąpienie aneuploidii plemników, czyli zaburzenia liczby chromosomów w zestawie diploidalnym. Częstotliwość występowania defektów chromosomowych w linii zarodkowej waha się od 6 do 18%.
Trudno przecenić rolę chromosomu Y w powstawaniu plemników. Jednak diagnostyka pozwalająca wykryć zmiany chromosomalne i ich wpływ na zmniejszenie liczby męskich komórek rozrodczych jest obecnie trudna. Wiadomo, że rozwój niepłodności jest ściśle związany z brakiem chromosomu Y w materiale genetycznym.
W przypadku azoospermii defekty genetyczne w chromosomie Y stwierdza się w około 35–50% przypadków.
Następujące defekty chromosomowe mogą prowadzić do zaburzeń spermatogenezy:
- Zaburzenie liczby chromosomów (XXY, YYY);
- Nieprawidłowości strukturalne chromosomów;
- Translokacje chromosomowe.
Kariotyp w azoospermii i innych podobnych zaburzeniach bada się w takich przypadkach:
- W azoospermii wydzielniczej z podwyższonym poziomem FSH w surowicy;
- W oligospermii, gdy liczba plemników w 1 ml nasienia jest mniejsza niż 5 milionów;
- Teratozoospermia (obecność dużej liczby martwych plemników w płynie nasiennym).
W azoospermii często wykrywa się zmianę kariotypu 47,XXY: dodatkowy chromosom X obserwuje się u pacjentów z wnętrostwem i zespołem Klinefeltera. We wszystkich metafazach wykrywa się translokację Robertsona (chromosom 13, 14, a także 47,XY, -13, rob. T. (13,14).
Można przypuszczać, że w takich przypadkach translokacja charakteryzuje się późnym rozwojem, gdyż nie ma dowodów na wrodzony i dziedziczny charakter zaburzeń płodności i nieprawidłowości chromosomowych.
Rodzaje defektów chromosomowych u mężczyzn ze zdiagnozowaną azoospermią przedstawiono w tabeli: [ 5 ]
Kariotyp |
% przypadków pacjentów z azoospermią |
46, XY. |
Ponad 92% |
Nieprawidłowości chromosomowe |
Mniej niż 8% |
Klasyczny 47, XXY |
Około 2% |
Pełny formularz 48, XXYY |
Mniej niż 1% |
Wariant mozaikowy 46, XY/47, XXY |
Mniej niż 1% |
Wariant kliniczny 47, XXY |
Mniej niż 1% |
Diagnostyka różnicowa
Charakterystyczne cechy, które są identyfikowane podczas badania mężczyzny z pierwotną dysfunkcją jąder:
- Niewystarczająca ekspresja drugorzędnych cech płciowych;
- Gynecomastia;
- Jądro zbyt małe (mniej niż 15 cm);
- Jądra są gęste lub ich nie ma;
- Stężenie FSH jest podwyższone lub mieści się w normie.
Azoospermię obturacyjną można wykryć:
- Norma objętości jąder;
- Powiększenie, zagęszczenie wyrostka, obecność w nim guzków;
- Historia operacji usunięcia nowotworów z przydatków lub sterylizacji;
- Obraz zapalenia cewki moczowej i prostaty;
- Wady prostaty, powiększone pęcherzyki nasienne;
- Układ hormonalny i równowaga hormonalna są w normie.
W przypadku wnętrostwa jądro nie schodzi do moszny, objawy można wykryć już przy urodzeniu. Możliwa jest jednostronna lub obustronna patologia. Może rozwinąć się mikroskopijne zwapnienie jądra, które staje się czynnikiem ryzyka rozwoju guza. [ 6 ]
For varicocele:
- Wzrost i rozwój jądra jest zaburzony;
- Naczynia żylne kanału nasiennego są rozszerzone głównie po stronie lewej;
- Odczuwalny jest ból i dyskomfort w jądrze.
Azoospermia |
Varicocele |
External inspection |
|
ULTRASOUND |
|
Spermogram results |
Z kim się skontaktować?
Leczenie azoospermia
Głównym kierunkiem leczenia azoospermii jest stymulacja naturalnego rozwoju męskich komórek rozrodczych. Jednak manipulacje terapeutyczne mogą być różne, co zależy od przyczyn źródłowych zaburzenia. [ 7 ] Najczęściej lekarz zaleca pacjentowi takie techniki terapeutyczne:
- Leczenie hormonalne - polega na przyjmowaniu preparatów estrogenu i LH (hormonu luteinizującego) w celu stymulacji spermatogenezy. Czas trwania takiej terapii jest ustalany indywidualnie i najczęściej trwa kilka miesięcy, do sześciu miesięcy.
- Leczenie chirurgiczne stosuje się w przypadku zaburzeń obturacyjnych, które wywołują azoospermię. Funkcja rozrodcza zostaje przywrócona po korekcie drożności: na przykład chirurg usuwa wrodzone wady rozwojowe, żylaki powrózka nasiennego i tak dalej.
- Ekstrakcję plemników za pomocą biopsji wykonuje się, gdy wszystkie powyższe metody nie rozwiązały problemu. Lekarze pobierają aktywne plemniki z jamy kanału nasiennego i wykorzystują je do sztucznej inseminacji.
Pacjenci z azoospermią spowodowaną takimi patologiami jak żylaki powrózka nasiennego, wnętrostwo, torbiel prostaty, wymagają leczenia operacyjnego.
Jeżeli przyczyną problemu są procesy zapalne w układzie rozrodczym, stosuje się leczenie farmakologiczne o działaniu przeciwzapalnym.
Zaburzenia równowagi hormonalnej stabilizuje się odpowiednią terapią hormonalną.
We wszystkich przypadkach schemat leczenia ustalany jest i dobierany indywidualnie, gdyż ważne jest uwzględnienie wielu cech zarówno pacjenta, jak i ogólnego stanu jego zdrowia. Jeśli leczenie nie przynosi oczekiwanego efektu, można pomóc parze, wykonując mikrochirurgię, która pozwala na pozyskanie męskich komórek płciowych z tkanki jąder. Uzyskany biomateriał trafia do embriologów, którzy wybierają plemniki do późniejszej sztucznej inseminacji. [ 8 ]
Czy azoospermię można leczyć czy nie?
Azoospermię można leczyć, jeśli uda się wyeliminować przyczynę problemu. Na przykład, jeśli patologia jest wywołana przez niedrożność - zablokowanie kanału nasiennego, wykonuje się operację rekonstrukcyjną, która może obejmować plastykę cewki moczowej, zespolenie, chirurgiczne usunięcie żylaków powrózka nasiennego itp.
Skuteczność leczenia po chirurgicznej korekcji niedrożności obserwuje się w około 30-55% przypadków.
Jeśli azoospermia była następstwem zaburzeń endokrynologicznych, hormonalnych, wówczas przeprowadza się terapię hormonalną zastępczą lub stymulującą. Istnieje wiele przypadków, w których w plemnikach po kursie terapii hormonalnej pojawiają się pełnoprawne komórki rozrodcze męskie.
Jeśli mimo wszystkich podjętych środków nie dojdzie do ciąży w azoospermii, pacjentce zaleca się konsultację z reproduktorem w celu wykonania zabiegu sztucznej inseminacji - na przykład ICSI (wstrzyknięcie plemników do cytoplazmy). Technika ta polega na uzyskaniu plemników z jądra lub przydatka za pomocą biopsji otwartej lub aspiracyjnej.
W skomplikowanych przypadkach, gdy wykrycie i wyeliminowanie przyczyny azoospermii jest niemożliwe, jedyną opcją pozostaje wykorzystanie do poczęcia nasienia dawcy. [ 9 ]
Leki
W przypadku wtórnego hipogonadyzmu do leczenia stosuje się preparaty gonadotropiny kosmówkowej: hCG, Choragon, Pregnyl, Profazi itp. w dawce 2 tys. IU trzy razy w tygodniu. Menotropinę podaje się również w ilości 0,5-1 ampułki w postaci zastrzyków domięśniowych trzy razy w tygodniu.
Leki uzupełniające:
- Antybiotyki cefalosporynowe (Cefazolina, Cefotaksym 1,0 dwa razy dziennie;
- Leki uroseptyczne z grupy fluorochinolonów (Ciprofloksacyna 250 mg 2 razy na dobę);
- Miejscowe leki przeciwzapalne (czopki Vitaprost 1 szt. doodbytniczo wieczorem przed snem);
- Środki przeciwbólowe (Ketonal 2.0 domięśniowo, Analgin 1.0, Nospazine 2.0 domięśniowo);
- Leki optymalizujące mikrokrążenie (Pentoksyfilina 5.0 w postaci wlewu dożylnego);
- Leki przeciwgrzybicze (Flukonazol 150 mg raz na dobę, roztwór Intrakonazolu);
- Kwas askorbinowy 2,0 dziennie przez cztery dni.
Wskaźnikiem pozytywnej dynamiki leczenia jest zanik bólów ciągnących w okolicy pachwiny, obecność pojedynczych plemników podczas spermogramu, brak procesów zapalnych. Spermogram i badania hormonalne powtarzane są w odstępie 4 tygodni.
Tribestan
Leczenie endokrynnych form azoospermii często przeprowadza się przy użyciu preparatów pochodzenia roślinnego. Obecnie istnieje szczególne zainteresowanie fitomedycyną, która jest zarówno skuteczna, jak i bezpieczna. Preparaty roślinne zazwyczaj łączą w sobie łagodne kompleksowe działanie i brak wyraźnych skutków ubocznych, a także możliwość stosowania w połączeniu z tradycyjnymi lekami.
Istnieje szereg preparatów ziołowych zawierających saponiny, czyli tzw. glikozydy steroidowe, które są w stanie delikatnie regulować równowagę hormonalną w męskim organizmie. Warto zauważyć, że takie środki korygują zaburzoną pracę gruczołów dokrewnych, nie wpływając na normalnie funkcjonujący układ gruczołowy.
Jednym ze środków, w którego składzie znajdują się saponiny, jest Tribestan. Lek jest aktywnie stosowany w celu korygowania zaburzeń libido i płodności u mężczyzn.
Bogaty, złożony skład Tribestanu zapewnia wieloetapowe działanie leku, co znajduje odzwierciedlenie na poziomie przysadki mózgowej, gruczołów płciowych, kory nadnerczy. Za pomocą saponin i sapogenin stabilizuje się funkcja gruczołów dokrewnych, a alkaloidy pomagają rozszerzać naczynia krwionośne, przyspieszają krążenie krwi w układzie płciowym.
Tribestan wpływa na równowagę hormonalną, ma pośrednie działanie estrogenne, nie zakłócając mechanizmów regulacyjnych.
Ponadto lek ten ma pozytywny wpływ na równowagę psycho-emocjonalną, poprawia stan autonomicznego układu nerwowego, optymalizuje samopoczucie, zmniejsza zmęczenie, zwiększa sprawność fizyczną i umysłową. Ważne jest, że Tribestan jest bezpieczny, nietoksyczny, nie powoduje zmian funkcjonalnych i morfologicznych. Może być stosowany w monoterapii lub w połączeniu z lekami hormonalnymi.
Mężczyznom z azoospermią zaleca się przyjmowanie Tribestanu 1-2 tabletek trzy razy dziennie, przez co najmniej trzy kolejne miesiące. Kurację można powtarzać aż do uzyskania pożądanego pozytywnego efektu.
Z reguły leczenie jest dobrze tolerowane, nie odnotowano przypadków przedawkowania ani wyraźnych skutków ubocznych. Reakcje alergiczne były rzadko wykrywane.
Spermaktyna
Naukowcy odkryli, że przyjmowanie leków zawierających przeciwutleniacze i pierwiastki śladowe w wielu przypadkach pomaga zwiększyć szanse zapłodnienia i zmniejsza ryzyko zaburzeń rozrodczych. Największym zainteresowaniem ze strony specjalistów cieszyły się kompleksy leków, które wpływają na różne rodzaje zaburzeń spermatogenezy (w tym azoospermię). Lekarze zauważyli wpływ Spermaktyny, acetylo-L-karnityny, fumaranu L-karnityny i kompleksu kwasu alfa-liponowego na wartości stresu oksydacyjnego i stopień fragmentacji DNA męskich komórek rozrodczych.
Liczne badania wykazały dodatnią statystycznie istotną dynamikę podstawowych wartości spermogramu, w szczególności ruchliwości i morfologii. Stabilną poprawę zaobserwowano już bliżej trzeciego miesiąca kuracji. Jednocześnie liczba wolnych rodników zmniejszyła się. Główny wniosek został wysunięty: stymulacja spermatogenezy za pomocą złożonego preparatu Spermactin jest skutecznym i bezpiecznym sposobem na korektę męskiej funkcji rozrodczej.
Lek przyjmuje się jedną saszetkę (10 g) rano, bezpośrednio po śniadaniu. Proszek należy rozcieńczyć w 150-200 ml wody lub soku (nie nadaje się mleko, gorąca herbata i napoje zawierające alkohol).
W rzadkich przypadkach Spermactin może powodować indywidualną reakcję nadwrażliwości. Jeśli tak się stanie, złożony środek jest anulowany i zastępowany innymi, bardziej odpowiednimi lekami.
Selcynk
Dla prawidłowego funkcjonowania męskiego układu rozrodczego ważne jest utrzymanie fizjologicznego poziomu stężenia witamin i pierwiastków śladowych, które biorą udział w reakcjach biochemicznych i są ich katalizatorami. Niektóre niezbędne mikroelementy są wytwarzane przez męskie narządy rozrodcze. Za najważniejsze pierwiastki dla prawidłowej płodności uważa się jony cynku i selenu.
Dzisiaj wielu pacjentów ma niedobór witamin i mikroelementów w organizmie. W szczególności wiąże się to z zaburzeniami odżywiania, z wieloma złymi nawykami i niekorzystnymi warunkami środowiskowymi. Jednolite i ograniczone odżywianie dość szybko pociąga za sobą spadek spożycia substancji pożytecznych i w konsekwencji rozwój różnych stanów patologicznych.
Cynk kontroluje ekspresję genów podczas proliferacji i różnicowania komórek oraz bierze udział w uwrażliwianiu na hormony i czynniki wzrostu. Niedobór cynku jest szczególnie dotknięty w początkowych fazach cyklu komórkowego. To jego niedobór powoduje opóźniony rozwój płciowy u nastolatków i zmniejszoną płodność u mężczyzn. Co ciekawe, cynk ma tendencję do gromadzenia się w gruczole krokowym i służy jako jeden ze składników wydzielanego płynu. Pomaga regulować aktywność enzymów spermoplazmatycznych, bierze udział w procesach koagulacji i upłynniania płynu nasiennego. Obecność cynku w męskich komórkach rozrodczych jest najwyższa w całym organizmie i wynosi 1900 µg/kg.
Inny pierwiastek śladowy, selen, ma działanie ochronne przed biochemicznie agresywnymi wolnymi rodnikami. Selen jest niezbędny jako obrońca antyoksydacyjny błon komórkowych, stymuluje pracę innych przeciwutleniaczy. W przypadku niedoboru tego pierwiastka śladowego rozwija się niepłodność męska, ponieważ nie tylko zapewnia ochronę męskim komórkom rozrodczym, ale także odpowiada za ich ruchliwość.
Wiele badań potwierdziło skuteczność Selzinc w odniesieniu do koncentracji, ruchliwości i morfologii plemników u mężczyzn cierpiących na zaburzenia płodności. Lek ten pozostaje całkowicie bezpieczny nawet przy przyjmowaniu dwóch dawek dziennie, nie odnotowano żadnych skutków ubocznych ani objawów. Selzinc przyjmuje się jedną tabletkę dziennie przez kilka miesięcy (według uznania lekarza).
Prostagut forte
Wieloskładnikowy ziołowy środek leczniczy Prostagut forte jest stosowany w leczeniu azoospermii związanej z łagodnym przerostem gruczołu krokowego i zapaleniem gruczołu krokowego. Lek jest uważany za całkowicie bezpieczny, a jednocześnie nie jest gorszy pod względem skuteczności od znanych leków syntetycznych.
W składzie produktu znajduje się wyciąg z owoców pokrzywy zwyczajnej i palmy sabałowej, a także suchy wyciąg z kłącza pokrzywy zwyczajnej.
Prostagut forte charakteryzuje się wyraźnym działaniem przeciwzapalnym, przeciwobrzękowym, zdolnością do hamowania rozwoju komórkowego poprzez tłumienie produkcji RNA. Dodatkowe właściwości leku: stymulacja układu nerwowego, hamowanie zużycia testosteronu przez komórki prostaty. Aktywny skład leku pomaga zmniejszyć u pacjentów bolesne i pieczące odczucia podczas wydalania moczu w łagodnym przeroście prostaty.
Lek nie ma bezpośredniego wpływu na leczenie azoospermii.
Kapsułki leku przyjmuje się doustnie, w całości, popijając wodą. Czas trwania leczenia - co najmniej miesiąc, jedna kapsułka rano i wieczorem. Prostagut jest dobrze tolerowany, działania niepożądane w postaci nieprzyjemnych doznań w okolicy brzucha występują rzadko. U niektórych pacjentów może wystąpić alergia na lek.
Co można wywnioskować? Lek Prostagut forte działa tylko na zewnętrzne objawy zaburzeń, ale bezpośrednio azoospermii, jak również wzrostu nowotworów prostaty, ten lek nie jest w stanie wyleczyć. Jednak w ramach kompleksowego leczenia lek może być stosowany.
Leczenie fizjoterapeutyczne
Metody medyczne i chirurgiczne nie są jedynym sposobem na pozbycie się azoospermii. Lekarze stosują prąd, laser, magnetoterapię jako dodatek do głównych metod terapeutycznych, co pozwala na lepsze przywrócenie męskiej płodności.
Tymczasem skuteczność zabiegów fizycznych nie zawsze jest zauważalna: pomagają one, jeśli zachodzi potrzeba wyleczenia przewlekłych patologii układu moczowo-płciowego lub przyspieszenia rekonwalescencji organizmu po zabiegu operacyjnym. Głównym efektem takich zabiegów jest zwiększenie lub zmniejszenie napięcia mięśni, rozszerzenie naczyń, poprawa mikrokrążenia, zablokowanie powolnych procesów zapalnych.
Fizjoterapii nie zaleca się w przypadku ostrych reakcji zapalnych, procesów zakaźnych, podejrzenia nowotworów złośliwych, a także w okresach gorączki, przy ciężkim przebiegu patologii układowych.
- Masaż próżniowy jest najpopularniejszą procedurą leczenia azoospermii i jest miejscową techniką podciśnienia zwaną terapią LOD. Zabieg polega na umieszczeniu penisa w specjalnej komorze baro, z której powoli wypompowuje się powietrze. W rezultacie obszar penisa aktywnie przepływa krwią, dochodzi do stanu erekcji. Po przywróceniu ciśnienia zabieg jest powtarzany. Taki specyficzny masaż jest przepisywany, jeśli azoospermia u mężczyzny łączy się z zaburzeniami erekcji. Co daje takie leczenie? Zapobiega zastojom krwi, poprawia mikrokrążenie, wzbogaca narządy w tlen, co korzystnie wpływa na pracę prostaty i jąder. Metoda jest przeciwwskazana u pacjentów z wyraźnymi żylakami powrózka nasiennego, przepukliną pachwinową, a także ze zwiększonym ryzykiem zakrzepów krwi.
- Terapia laserowa polega na użyciu lasera o niskiej intensywności, który nie niszczy tkanek: czerwony zakres promieniowania sięga głębokości dwóch milimetrów, a podczerwień – do ośmiu milimetrów. Główną właściwością terapii laserowej jest stymulacja układu odpornościowego, optymalizacja procesów metabolicznych, blokowanie odpowiedzi zapalnej, aktywacja produkcji testosteronu, który bezpośrednio wpływa na aktywność motoryczną plemników.
- Terapia magnetyczna normalizuje sieć naczyniową, stabilizuje produkcję hormonów, działa hipotensyjnie i przeciwnowotworowo.
- Elektrostymulacja polega na stosowaniu impulsowych prądów, które powodują skurcz mięśni. Za pomocą elektroforezy leki są dostarczane do wymaganego obszaru - w szczególności leki enzymatyczne i przeciwobrzękowe. Ta metoda dostarczania leku do tkanek pomaga zwiększyć stężenie leku w wymaganym obszarze ciała, aby zmniejszyć nasilenie działań niepożądanych. Elektrostymulacja nie jest przepisywana pacjentom z procesami nowotworowymi, złożonymi chorobami zapalnymi, a także w przypadku obecności zmian skórnych w obszarze zabiegu.
Inne techniki fizjoterapii stosowane w przypadku azoospermii mogą obejmować:
- Terapia ozonowa;
- Leczenie borowinowe;
- Przezcewkowa terapia mikrofalowa.
Metody te można stosować pojedynczo lub w połączeniu ze sobą.
Leczenie ziołowe
Ludowe sposoby leczenia azoospermii są zazwyczaj nieskuteczne. Jednak w niektórych przypadkach rośliny lecznicze w połączeniu ze zmianami stylu życia i diety pomagają nieznacznie poprawić jakość płynu nasiennego.
W przypadku problemów ze spermatogenezą zaleca się zaparzenie i wypicie naparu z owoców głogu każdego ranka, popołudnia i wieczora zamiast herbaty. Oprócz tego dobrze pomagają herbatki ziołowe z czarnego bzu i ostrokrzewu.
Aby przywrócić jakość nasienia, zetrzyj marchewkę, wyciśnij 100 ml soku i wymieszaj z dwiema tabletkami mumie. Lek przyjmuje się codziennie przed śniadaniem. Dodatkowo w ciągu dnia należy pić napar z ziela sporyszu. Kuracja taka trwa miesiąc.
Zagotuj 2 łyżki korzenia Adama z wrzącą wodą. Po ostudzeniu przefiltruj środek i używaj 1 łyżki dziennie.
Przygotuj ziołową kolekcję na bazie liści orzecha włoskiego, pędów sosny, mchu islandzkiego i białej morwy. Składniki przyjmuje się w równych ilościach. Następnie 2 łyżki. L. mieszanki zalewa się wrzącą wodą (450 ml) i parzy w termosie przez pół godziny. Następnie przecedza się i przyjmuje 150 ml zamiast herbaty trzy razy dziennie. Można dodać miód i sok z cytryny.
Dobrym efektem charakteryzuje się nalewka z lapchatki. Aby ją przygotować, należy wziąć kłącze rośliny (100 g), zalać 0,5 l wódki, odstawić na dwa tygodnie. Następnie nalewkę przecedzić i przyjmować po jednej łyżeczce trzy razy dziennie, między posiłkami, popijając niewielką ilością wody.
Uzdrowiciele ludowi radzą, aby wyeliminować azoospermię, doprawiać jedzeniem z suszoną i świeżą bazylią lub pić napar z liści. Aby przygotować napar, 20 g świeżych liści bazylii zalać 250 ml wrzącej wody, parzyć przez pół godziny. Lek pije się trzy razy dziennie przez pół godziny przed śniadaniem, obiadem i kolacją.
Produkty pszczelarzy - w szczególności mleczko pszczele w połączeniu z miodem - również dobrze się sprawdzają. Taką mieszankę spożywa się jedną łyżkę bezpośrednio po posiłku, trzymając ją w ustach, aż do całkowitego rozpuszczenia. Nie jest konieczne picie wody ani innych płynów.
Leczenie chirurgiczne
W przypadku azoospermii, patologii, w której w ejakulacie brakuje plemników, w celu uzyskania męskich komórek płciowych stosuje się metody chirurgiczne. Do metod tych należą PESA, TESA i TESE.
Pierwsze dwie metody, PESA lub TESA, są najczęściej stosowane przez specjalistów. Technika TESE polegająca na obustronnej biopsji jąder z wykorzystaniem technologii mikrochirurgicznej jest stosowana w leczeniu nieobturacyjnej azoospermii. [ 10 ]
- PESA to biopsja igłowa wykonywana w kilku obszarach przydatków jąder. PESA to biopsja igłowa wykonywana w kilku obszarach przydatków jąder i jest uważana za w 100% skuteczną w przypadku niedrożności nasieniowodów, ale sama procedura może dodatkowo pogorszyć stopień niedrożności nasieniowodów.
- Technika TESA polega na wykonaniu biopsji igłowej w kilku obszarach jąder. Jest to zabieg mało inwazyjny, który skutecznie uzyskuje wymaganą liczbę plemników. Metoda ta ma jednak swoje wady: jest skuteczna tylko wtedy, gdy występują ogniska spermatogenezy, ale nawet istniejące ogniska nie zawsze można wykryć ze względu na brak wizualnej kontroli struktury tkanki. Jeśli lekarz wykona do sześciu nakłuć w każdym jądrze i nie znajdzie męskich komórek rozrodczych, zaleca się mikrochirurgiczne nakłucie TESE.
- TESE to aspiracja tkanki jąder w celu dalszej ekstrakcji plemników. Ta technika jest uważana za najskuteczniejszą. Najpierw wykonuje się biopsję, a plemniki oddziela się od wyekstrahowanego biomateriału. Praktykuje się zamkniętą punkcję, do której używa się specjalnego pistoletu: procedura ta charakteryzuje się częstymi powikłaniami i stosunkowo niską skutecznością. Najczęstszą jest obustronna mikrochirurgiczna wieloogniskowa biopsja jąder, która jest często stosowana u pacjentów z nieobturacyjną azoospermią.
Ciąża z azoospermią
Zanim lekarz dokona prognozy co do możliwości zapłodnienia kobiety z azoospermią u mężczyzny, musi przeanalizować wyniki diagnozy, określić rodzaj i znaleźć przyczynę zaburzenia. Dopiero potem opracowuje się optymalną taktykę kolejnych działań w celu osiągnięcia ciąży i urodzenia zdrowego dziecka dla pary.
Jeśli u pacjenta zdiagnozowano azoospermię obturacyjną, możliwe jest przywrócenie płodności przy pomocy chirurga. Mikrochirurgiczna rekonstrukcja jest wykonywana w celu otwarcia nasieniowodu, którego subtelności zależą od lokalizacji i rozległości obszaru niedrożności.
W przypadku azoospermii wydzielniczej jest nieco gorzej, ponieważ przy takiej diagnozie szanse na skuteczne leczenie, choć są, to jednak nie są aż tak duże. Niemniej jednak niektóre zaburzenia hormonalne można wyeliminować za pomocą leczenia zachowawczego, mającego na celu stabilizację układu hormonalnego i korektę spermatogenezy. Jeśli przyczyną azoospermii było poszerzenie naczyń mosznowych, to niepłodność często można wyleczyć operacyjnie.
Dla wielu pacjentów szanse na wyleczenie są nadal niewielkie. W takiej sytuacji, jeśli lekarz widzi, że nie ma perspektyw na kontynuację terapii, może zostać zalecone zastosowanie metod wspomaganego rozrodu - w szczególności zapłodnienia in vitro. Technologia ta jest z powodzeniem stosowana przez reproduktologów od ponad czterech dekad, a na przestrzeni lat skuteczność tej metody wzrasta.
Zapłodnienie in vitro w przypadku azoospermii
Obecnie specjaliści z powodzeniem wykorzystują technikę ekstrakcji męskich komórek rozrodczych bezpośrednio z jądra w celu ich dalszego wykorzystania w programach zapłodnienia in vitro (ICSI). Techniką ekstrakcji plemników jest biopsja. Zabieg ten skutkuje długo oczekiwaną ciążą w około 30-60% przypadków.
Skuteczność biopsji może być różna, w zależności od stopnia zaawansowania azoospermii. Aby zapewnić jaśniejszą, zindywidualizowaną prognozę leczenia, przeprowadza się dokładne badanie pacjenta. Lekarz otrzymuje wstępne informacje o rodzaju patologii, dzięki czemu ocenia szanse powodzenia zapłodnienia.
Istnieją różne techniki biopsji: lekarz wybiera tę, która będzie najbardziej odpowiednia i skuteczna w konkretnym przypadku.
Zapobieganie
Zapobieganie rozwojowi azoospermii i zapobieganie zaburzeniom zdrowia reprodukcyjnego u mężczyzn polega przede wszystkim na prowadzeniu zdrowego stylu życia. Lekarze powinni motywować swoich pacjentów i wyjaśniać im konieczność unikania złych nawyków.
Lekarze zalecają:
- Odmówić angażowania się w rozwiązłą aktywność seksualną, nie odbywać stosunków seksualnych bez zabezpieczenia z podejrzanym partnerem;
- Odmawiaj picia napojów alkoholowych, zażywania narkotyków i palenia;
- Uprawiaj rozsądną, umiarkowaną aktywność fizyczną, unikaj zarówno hipodynamii, jak i nadmiernej aktywności fizycznej;
- Okresowo odwiedzaj lekarza w celu przeprowadzenia badań profilaktycznych, w porę lecz wszelkie procesy zakaźne i zapalne w organizmie;
- Nie zapominajmy o odpowiedniej ilości snu i odpoczynku;
- Unikaj konfliktów i stresujących sytuacji.
Ponadto należy pamiętać, że w celu utrzymania męskiej płodności niepożądane jest powstrzymywanie się od seksu i zbyt częste odbywanie stosunków seksualnych. Optymalnie jest odbywać stosunki seksualne raz na 3-4 dni.
Prognoza
Sukces leczenia azoospermii zależy od wielu czynników. Przede wszystkim są to wiek i ogólny stan zdrowia pacjenta, jego styl życia. Jeśli zostanie wykryta wada chromosomowa, specjalista może nalegać na dodatkową diagnostykę genetyczną, która jest niezbędna do oceny stopnia ryzyka dla zarodków. Ponadto przepisywanie środków hormonalnych wymaga wyraźnej kontroli leczenia: jeśli nie przestrzegasz schematu przyjmowania takich leków, może to znacząco i negatywnie wpłynąć na skuteczność terapii.
Ogólne rokowanie jest następujące: pacjenci z obturacyjną azoospermią mają większe szanse na poczęcie po leczeniu, zarówno naturalnym, jak i przy użyciu wspomaganych technik rozrodu. Azoospermia wydzielnicza jest trudniejsza do leczenia, ale i tutaj istnieją pewne szanse na powodzenie terapii. Najważniejsze jest wypełnienie wszystkich zaleceń i recept lekarza, dokładne przestrzeganie schematu leczenia. Tylko w tym przypadku możliwe jest osiągnięcie pojawienia się i trwałej obecności męskich komórek płciowych w płynie plemnikowym, a co za tym idzie - i udanego poczęcia.
Za najbardziej beznadziejny rodzaj zaburzenia uważa się azoospermię, rozwijającą się w wyniku zapalenia przyusznicy lub świnki. Najgorsze rokowanie odnotowuje się w przypadku genetycznej lub idiopatycznej formy patologii.

