Ekspert medyczny artykułu
Nowe publikacje
Instrumentalne metody badania serca
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
Fonokardiografia serca pozwala na rejestrację tonów, tonów i szmerów serca na papierze. Wyniki tego badania są podobne do osłuchiwania serca, jednak należy pamiętać, że częstotliwości dźwięków rejestrowanych na fonokardiogramie i odbieranych podczas osłuchiwania nie odpowiadają sobie w pełni. Niektóre szmery, na przykład wysokoczęstotliwościowy szmer rozkurczowy w punkcie V w niewydolności aorty, są lepiej odbierane podczas osłuchiwania. Jednoczesne rejestrowanie PCG, sfigmogramu tętniczego i EKG pozwala na pomiar czasu trwania skurczu i rozkurczu w celu oceny funkcji skurczowej mięśnia sercowego. Czas trwania odstępów tonu QI i tonu II - kliku otwarcia zastawki mitralnej pozwala na ocenę stopnia zwężenia zastawki mitralnej. Rejestracja EKG, PCG i krzywej tętna żyły szyjnej pozwala na obliczenie ciśnienia w tętnicy płucnej.
Badanie rentgenowskie serca
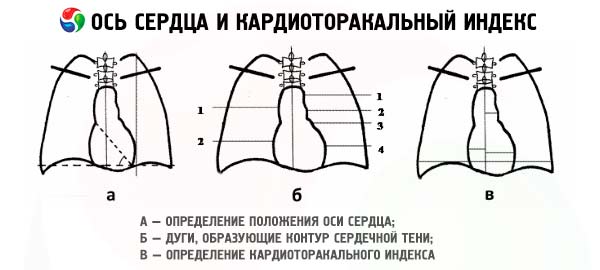
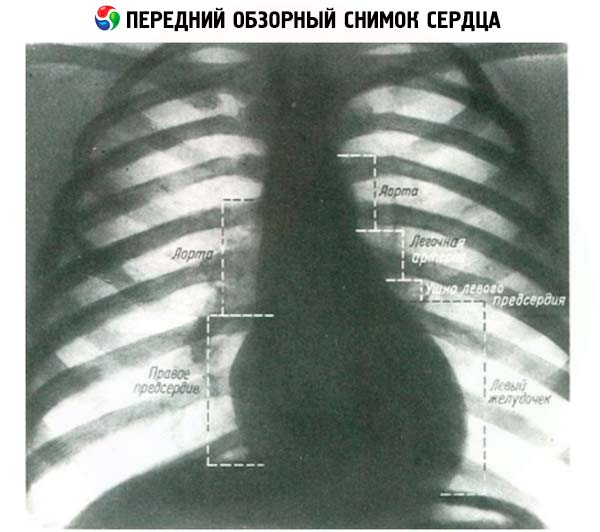
Podczas badania rentgenowskiego klatki piersiowej można dokładnie zbadać cień serca otoczony wypełnionymi powietrzem płucami. Zazwyczaj stosuje się 3 projekcje serca: przednio-tylną lub bezpośrednią oraz 2 skośne, gdy pacjent stoi do ekranu pod kątem 45°, najpierw z prawym ramieniem wysuniętym do przodu (I projekcja skośna), a następnie - lewym (II projekcja skośna). W projekcji bezpośredniej cień serca po prawej stronie tworzą aorta, żyła główna górna i prawy przedsionek. Lewy kontur tworzą aorta, tętnica płucna i stożek lewego przedsionka, a na końcu lewa komora.
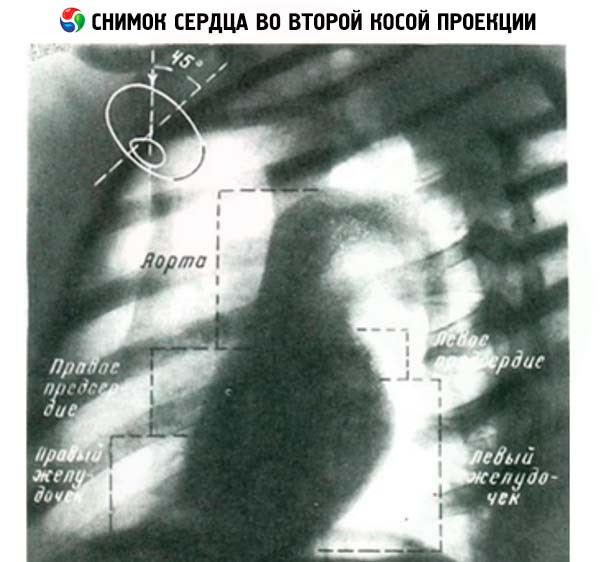
W pierwszej pozycji skośnej przedni kontur tworzą aorta wstępująca, stożek płucny oraz prawa i lewa komora. Tylny kontur cienia serca tworzą aorta, lewy i prawy przedsionek. W drugiej pozycji skośnej prawy kontur cienia tworzą górna żyła główna, aorta wstępująca, prawy przedsionek i prawa komora, a tylny kontur tworzą aorta zstępująca, lewy przedsionek i lewa komora.
Podczas rutynowego badania serca ocenia się wymiary komór serca. Jeśli wymiar poprzeczny serca jest większy niż połowa wymiaru poprzecznego klatki piersiowej, wskazuje to na obecność kardiomegalii. Powiększenie prawego przedsionka powoduje przesunięcie prawej krawędzi serca, podczas gdy powiększenie lewego przedsionka przesuwa lewy kontur między lewą komorą a tętnicą płucną. Tylne powiększenie lewego przedsionka jest wykrywane, gdy bar przechodzi przez przełyk, co ujawnia przesunięcie tylnego konturu serca. Powiększenie prawej komory jest najlepiej widoczne w projekcji bocznej przez zwężenie przestrzeni między sercem a mostkiem. Powiększenie lewej komory powoduje przesunięcie dolnej części lewego konturu serca na zewnątrz. Można również rozpoznać powiększenie tętnicy płucnej i aorty. Często jednak trudno jest określić powiększony odcinek serca, ponieważ serce może obracać się wokół swojej pionowej osi. Zdjęcie rentgenowskie wyraźnie uwidacznia powiększenie komór serca, jednak wraz ze zgrubieniem ich ścian, zmianą konfiguracji i przesunięciem granic może nie być nic widoczne.
Wapnienie struktur serca może być ważną cechą diagnostyczną. Wapnienie tętnic wieńcowych zwykle wskazuje na poważne zmiany miażdżycowe. Wapnienie zastawki aortalnej występuje u prawie 90% pacjentów ze zwężeniem aorty. Jednak w obrazie przednio-tylnym projekcja zastawki aortalnej jest nałożona na kręgosłup, a zwapnienie zastawki aortalnej może być niewidoczne, dlatego lepiej jest określić zwapnienie zastawek w projekcjach skośnych. Wapnienie osierdzia może mieć ważną wartość diagnostyczną.
Stan płuc, zwłaszcza ich naczyń, jest ważny w diagnozowaniu chorób serca. Nadciśnienie płucne można podejrzewać, gdy duże odgałęzienia tętnicy płucnej są rozszerzone, podczas gdy dystalne odcinki tętnicy płucnej mogą być prawidłowe lub nawet zmniejszone. U takich pacjentów przepływ krwi płucnej jest zwykle zmniejszony, a żyły płucne są zwykle prawidłowej wielkości lub zmniejszone. Natomiast gdy przepływ krwi przez naczynia płucne jest zwiększony, na przykład u pacjentów z pewnymi wrodzonymi wadami serca, następuje wzrost zarówno proksymalnych, jak i dystalnych tętnic płucnych oraz wzrost żył płucnych. Szczególnie wyraźny wzrost przepływu krwi płucnej obserwuje się w przypadku shuntu (wypływu krwi) z lewej do prawej, na przykład z ubytkiem przegrody międzyprzedsionkowej z lewego przedsionka do prawego.
Nadciśnienie żylne płucne wykrywa się w zwężeniu zastawki mitralnej, a także w każdej lewokomorowej niewydolności serca. W tym przypadku żyły płucne w górnych partiach płuc są szczególnie rozszerzone. W wyniku ciśnienia w naczyniach włosowatych płuc przekraczającego ciśnienie onkotyczne krwi w tych obszarach dochodzi do obrzęku śródmiąższowego, który radiologicznie objawia się zatarciem brzegów naczyń płucnych, wzrostem gęstości tkanki płucnej otaczającej oskrzela. Wraz ze wzrostem przekrwienia płuc z rozwojem obrzęku pęcherzykowego dochodzi do obustronnego rozszerzenia korzeni płuc, które zaczynają przypominać wyglądem motyla. W przeciwieństwie do tzw. obrzęku sercowego płuc, gdy są one uszkodzone, związane ze wzrostem przepuszczalności naczyń włosowatych płucnych, zmiany radiologiczne są rozproszone i bardziej wyraźne.
Echokardiografia
Echokardiografia to metoda badania serca oparta na wykorzystaniu ultradźwięków. Metoda ta jest porównywalna z badaniem rentgenowskim w swojej zdolności do wizualizacji struktur serca, oceny jego morfologii i funkcji skurczowej. Dzięki możliwości korzystania z komputera, rejestrowania obrazu nie tylko na papierze, ale także na taśmie wideo, wartość diagnostyczna echokardiografii znacznie wzrosła. Możliwości tej nieinwazyjnej metody badania zbliżają się obecnie do możliwości inwazyjnej angiokardiografii rentgenowskiej.
Ultradźwięki stosowane w echokardiografii mają znacznie wyższą częstotliwość (w porównaniu z częstotliwością dostępną dla słuchu). Osiągają one 1-10 milionów drgań na sekundę, czyli 1-10 MHz. Drgania ultradźwiękowe mają krótką długość fali i mogą być uzyskiwane w postaci wąskich wiązek (podobnych do wiązek światła). Po osiągnięciu granicy ośrodków o różnym oporze część ultradźwięków ulega odbiciu, a druga część kontynuuje swoją drogę przez ośrodek. W tym przypadku współczynniki odbicia na granicy różnych ośrodków, na przykład „tkanki miękkie – powietrze” lub „tkanki miękkie – ciecz”, będą się różnić. Ponadto stopień odbicia zależy od kąta padania wiązki na powierzchnię styku ośrodków. Dlatego opanowanie tej metody i jej racjonalne wykorzystanie wymagają pewnych umiejętności i czasu.
Do generowania i rejestrowania drgań ultradźwiękowych stosuje się czujnik zawierający kryształ piezoelektryczny z elektrodami przymocowanymi do jego krawędzi. Czujnik przykłada się do powierzchni klatki piersiowej w obszarze projekcji serca, a wąską wiązkę ultradźwięków kieruje się na badane struktury. Fale ultradźwiękowe odbijają się od powierzchni struktur różniących się gęstością i wracają do czujnika, gdzie są rejestrowane. Istnieje kilka trybów echokardiografii. Jednowymiarowa M-echokardiografia wytwarza obraz struktur serca z przebiegiem ich ruchu w czasie. W trybie M uzyskany obraz serca pozwala zmierzyć grubość ścian i wielkość komór serca podczas skurczu i rozkurczu.
Dwuwymiarowa echokardiografia pozwala uzyskać dwuwymiarowy obraz serca w czasie rzeczywistym. W tym przypadku stosuje się czujniki pozwalające uzyskać dwuwymiarowy obraz. Ponieważ badanie to jest przeprowadzane w czasie rzeczywistym, najpełniejszą metodą rejestrowania jego wyników jest nagrywanie wideo. Wykorzystując różne punkty, w których przeprowadzane jest badanie i zmieniając kierunek wiązki, można uzyskać dość szczegółowy obraz struktur serca. Stosowane są następujące położenia czujników: szczytowe, nadmostkowe, podżebrowe. Podejście szczytowe pozwala uzyskać przekrój wszystkich 4 komór serca i aorty. Ogólnie rzecz biorąc, przekrój szczytowy jest pod wieloma względami podobny do obrazu angiograficznego w projekcji skośnej przedniej.
Echokardiografia Dopplera pozwala ocenić przepływ krwi i turbulencje, które się z nim wiążą. Efekt Dopplera polega na tym, że częstotliwość sygnału ultradźwiękowego odbitego od poruszającego się obiektu zmienia się proporcjonalnie do prędkości lokalizowanego obiektu. Gdy obiekt (na przykład krew) porusza się w kierunku czujnika generującego impulsy ultradźwiękowe, częstotliwość odbitego sygnału wzrasta, a gdy odbity jest od poruszającego się obiektu, częstotliwość maleje. Istnieją dwa rodzaje badań Dopplera: ciągła i pulsacyjna kardiografia Dopplera. Tę metodę można wykorzystać do pomiaru prędkości przepływu krwi w określonym obszarze znajdującym się na głębokości interesującej badacza, na przykład prędkości przepływu krwi w przestrzeni nadzastawkowej lub podzastawkowej, która zmienia się wraz z różnymi defektami. Tak więc rejestrowanie przepływu krwi w określonych punktach i w określonej fazie cyklu sercowego pozwala dość dokładnie ocenić stopień niewydolności zastawki lub zwężenia ujścia. Ponadto ta metoda pozwala również obliczyć rzut serca. Obecnie pojawiły się systemy dopplerowskie, które umożliwiają rejestrację echokardiogramów dopplerowskich w czasie rzeczywistym i obraz kolorowy synchronicznie z dwuwymiarowym echokardiogramem. W tym przypadku kierunek i prędkość przepływu są przedstawiane w różnych kolorach, co ułatwia percepcję i interpretację danych diagnostycznych. Niestety nie wszyscy pacjenci mogą być skutecznie badani za pomocą echokardiografii, na przykład z powodu ciężkiej rozedmy płuc, otyłości. W tym zakresie opracowano modyfikację echokardiografii, w której rejestracja odbywa się za pomocą czujnika wprowadzonego do przełyku.
Echokardiografia pozwala przede wszystkim ocenić rozmiary komór serca i hemodynamikę. Za pomocą M-echokardiografii można zmierzyć rozmiary lewej komory w rozkurczu i rozkurczu, grubość jej tylnej ściany i przegrody międzykomorowej. Uzyskane rozmiary można przeliczyć na jednostki objętości (cm2 ). Oblicza się również frakcję wyrzutową lewej komory, która normalnie przekracza 50% objętości końcoworozkurczowej lewej komory. Echokardiografia dopplerowska pozwala ocenić gradient ciśnienia przez zwężony otwór. Echokardiografia jest z powodzeniem stosowana w diagnostyce zwężenia zastawki mitralnej, a dwuwymiarowy obraz pozwala dość dokładnie określić rozmiar otworu mitralnego. W tym przypadku ocenia się również współistniejące nadciśnienie płucne i ciężkość uszkodzenia prawej komory, jej przerost. Echokardiografia dopplerowska jest metodą z wyboru w ocenie niedomykalności przez otwory zastawkowe. Echokardiogramy są szczególnie cenne w rozpoznawaniu przyczyny niedomykalności zastawki mitralnej, w szczególności w diagnozowaniu wypadania płatka zastawki mitralnej. W tym przypadku tylne przemieszczenie płatka zastawki mitralnej może być widoczne podczas skurczu. Metoda ta pozwala również ocenić przyczynę zwężenia, które występuje na drodze wyrzutu krwi z lewej komory do aorty (zwężenie zastawkowe, nadzastawkowe i podzastawkowe, w tym kardiomiopatia obturacyjna). Metoda ta pozwala na diagnozowanie kardiomiopatii przerostowej z dużym stopniem dokładności w różnych lokalizacjach, zarówno asymetrycznych, jak i symetrycznych. Echokardiografia jest metodą z wyboru w diagnozowaniu wysięku osierdziowego. Warstwa płynu osierdziowego może być widoczna za lewą komorą i przed prawą komorą. Przy dużym wysięku widoczny jest ucisk prawej połowy serca. Możliwe jest również wykrycie pogrubionego osierdzia i zwężenia osierdzia. Jednak niektóre struktury wokół serca, takie jak tłuszcz nasierdziowy, mogą być trudne do odróżnienia od pogrubionego osierdzia. W takim przypadku metody takie jak tomografia komputerowa (rentgenowska i jądrowy rezonans magnetyczny) zapewniają bardziej adekwatny obraz. Echokardiografia pozwala zobaczyć brodawkowate narośla na zastawkach w zapaleniu wsierdzia infekcyjnym, szczególnie gdy wegetacja (spowodowana zapaleniem wsierdzia) ma średnicę większą niż 2 mm. Echokardiografia pozwala zdiagnozować mięśniaki przedsionków i skrzepy wewnątrzsercowe, które są dobrze wykrywane we wszystkich trybach badania.
 [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ]
[ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ]
Badanie serca radionuklidami
Badanie opiera się na wprowadzeniu do żyły albuminy lub erytrocytów z radioaktywnym znacznikiem. Badania radionuklidowe pozwalają na ocenę funkcji skurczowej serca, perfuzji i niedokrwienia mięśnia sercowego, a także wykrycie obszarów martwicy w nim. Sprzęt do badań radionuklidowych obejmuje kamerę gamma w połączeniu z komputerem.
Radionuklidowa wentrykulografia jest wykonywana poprzez dożylne wstrzyknięcie czerwonych krwinek znakowanych technetem-99. Daje to obraz jamy komór serca i dużych naczyń (w pewnym stopniu podobny do danych cewnikowania serca z angiokardiografią rentgenowską). Otrzymane radionuklidowe angiokardiogramy pozwalają ocenić regionalną i ogólną funkcję mięśnia sercowego lewej komory u pacjentów z chorobą niedokrwienną serca, ocenić frakcje wyrzutowe, określić funkcję lewej komory u pacjentów z wadami serca, co jest istotne dla rokowania, a także zbadać stan obu komór, co jest istotne u pacjentów z wrodzonymi wadami serca, kardiomiopatiami i nadciśnieniem tętniczym. Metoda ta pozwala również zdiagnozować obecność przecieku wewnątrzsercowego.
Scyntygrafia perfuzyjna z radioaktywnym talem-201 pozwala ocenić stan krążenia wieńcowego. Tal ma dość długi okres półtrwania i jest drogim pierwiastkiem. Tal wstrzyknięty dożylnie jest dostarczany do komórek mięśnia sercowego z przepływem krwi wieńcowej i przenika przez błonę miocytów serca w perfundowanej części serca, gromadząc się w nich. Można to zarejestrować na scyntygramie. W tym przypadku obszar słabo perfundowany kumuluje tal gorzej, a obszar nieperfundowany mięśnia sercowego pojawia się jako „zimna” plama na scyntygramie. Taką scyntygrafię można również wykonać po wysiłku fizycznym. W tym przypadku izotop podaje się dożylnie w okresie maksymalnego wysiłku, gdy u pacjenta rozwija się atak dusznicy bolesnej lub zmiany w EKG wskazują na niedokrwienie. W tym przypadku wykrywa się obszary niedokrwienia ze względu na ich gorsze ukrwienie i mniejsze gromadzenie się talu w kardiomiocytach. Obszary, w których tal się nie gromadzi, odpowiadają strefom zmian bliznowatych lub świeżego zawału mięśnia sercowego. Scyntygrafia z obciążeniem talem ma czułość około 80% i swoistość 90% w wykrywaniu niedokrwienia mięśnia sercowego. Jest to ważne dla oceny rokowania u pacjentów z chorobą niedokrwienną serca. Scyntygrafię talem wykonuje się w różnych projekcjach. W tym przypadku uzyskuje się scyntygramy mięśnia sercowego lewej komory, które są podzielone na pola. Stopień niedokrwienia ocenia się na podstawie liczby zmienionych pól. W przeciwieństwie do koronarografii rentgenowskiej, która ukazuje zmiany morfologiczne w tętnicach, scyntygrafia talem pozwala ocenić fizjologiczne znaczenie zmian zwężeniowych. Dlatego też scyntygrafię wykonuje się czasami po angioplastyce wieńcowej w celu oceny funkcjonowania pomostowania aortalno-wieńcowego.
Scyntygrafię po wprowadzeniu pirofosforanu technetu-99 wykonuje się w celu identyfikacji obszaru martwicy u pacjentów z ostrym zawałem mięśnia sercowego. Wyniki tego badania ocenia się jakościowo poprzez porównanie ze stopniem wchłaniania pirofosforanu przez struktury kostne, które aktywnie go gromadzą. Metoda ta jest ważna dla rozpoznania zawału mięśnia sercowego w przypadku nietypowego przebiegu klinicznego i trudności w diagnostyce elektrokardiograficznej z powodu upośledzonego przewodzenia śródkomorowego. Po 12-14 dniach od wystąpienia zawału nie rejestruje się objawów gromadzenia się pirofosforanu w mięśniu sercowym.
Tomografia MR serca
Badanie serca metodą jądrowego rezonansu magnetycznego opiera się na fakcie, że jądra niektórych atomów, gdy znajdują się w silnym polu magnetycznym, same zaczynają emitować fale elektromagnetyczne, które można rejestrować. Wykorzystując promieniowanie różnych pierwiastków, a także komputerową analizę powstających drgań, można dobrze uwidocznić różne struktury zlokalizowane w tkankach miękkich, w tym w sercu. Za pomocą tej metody można wyraźnie określić struktury serca na różnych poziomach poziomych, tj. uzyskać tomogramy, a także wyjaśnić cechy morfologiczne, w tym wielkość komór, grubość ścian serca itp. Wykorzystując jądra różnych pierwiastków, można wykryć ogniska martwicy w mięśniu sercowym. Badając widmo promieniowania pierwiastków, takich jak fosfor-31, węgiel-13, wodór-1, można ocenić stan fosforanów bogatych w energię i zbadać metabolizm wewnątrzkomórkowy. Magnetyczny rezonans jądrowy w różnych modyfikacjach jest coraz częściej stosowany do uzyskiwania widocznych obrazów serca i innych organów, a także do badania metabolizmu. Chociaż metoda ta pozostaje dość droga, nie ma wątpliwości, że ma duży potencjał do wykorzystania zarówno w badaniach naukowych, jak i w medycynie praktycznej.

