Ekspert medyczny artykułu
Nowe publikacje
Badanie nerwów czaszkowych. III, IV, VI pary: nerwy okoruchowe, bloczkowe i odwodzące
Ostatnia recenzja: 04.07.2025

Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.

Nerw okoruchowy zawiera włókna ruchowe, które unerwiają mięśnie proste przyśrodkowe, górne i dolne gałki ocznej, mięsień skośny dolny i mięsień podnoszący górną powiekę, a także włókna autonomiczne, które, przerwane w zwoju rzęskowym, unerwiają wewnętrzne mięśnie gładkie oka - zwieracz źrenicy i mięsień rzęskowy. Nerw bloczkowy unerwia mięsień skośny górny, a nerw odwodzący - mięsień prosty zewnętrzny gałki ocznej.
Przyczyny podwójnego widzenia
Podczas zbierania wywiadu ustala się, czy pacjent ma podwójne widzenie i jeśli tak, jak znajdują się podwójne obiekty - poziomo (patologia VI pary), pionowo (patologia III pary) lub patrząc w dół (uszkodzenie IV pary). Podwójne widzenie jednooczne jest możliwe przy patologii wewnątrzgałkowej prowadzącej do rozproszenia promieni świetlnych na siatkówce (przy astygmatyzmie, chorobach rogówki, przy zaćmie początkowej, krwotoku do ciała szklistego), a także przy histerii; przy niedowładzie zewnętrznych (prążkowanych) mięśni oka podwójne widzenie jednooczne nie występuje. Odczucie wyimaginowanego drżenia obiektów (oscylopsia) jest możliwe przy patologii przedsionkowej i niektórych formach oczopląsu.
Ruchy gałek ocznych i ich badanie
Istnieją dwie formy jednoczesnych ruchów gałek ocznych: sprzężone (spojrzenie), w których gałki oczne jednocześnie obracają się w tym samym kierunku; oraz wergencja, zwana też rozsprzężeniem, w której gałki oczne jednocześnie poruszają się w przeciwnych kierunkach (zbieżność lub rozbieżność).
W patologii neurologicznej wyróżnia się cztery główne typy zaburzeń okoruchowych.
- Nieprawidłowe ruchy gałek ocznych spowodowane osłabieniem lub porażeniem jednego lub więcej mięśni prążkowanych oka; powoduje to zeza i podwójne widzenie, ponieważ oglądany obiekt jest rzutowany w prawym i lewym oku nie na podobne, lecz na różne obszary siatkówki.
- Sprzężone zaburzenie sprzężonych ruchów gałek ocznych lub współistniejące porażenia wzrokowe: obie gałki oczne przestają poruszać się dobrowolnie w jednym lub drugim kierunku (w prawo, w lewo, w dół lub w górę) w sposób skoordynowany (łącznie); ten sam deficyt ruchu stwierdza się w obu oczach, podczas gdy podwójne widzenie i zez nie występują.
- Połączenie porażenia mięśni oka i porażenia wzroku.
- Spontaniczne, patologiczne ruchy gałek ocznych, występujące głównie u pacjentów w śpiączce.
Inne rodzaje zaburzeń okulomotorycznych ( zez współistniejący, oftalmoplegia międzyjądrowa ) obserwuje się rzadziej. Wymienione zaburzenia neurologiczne należy odróżnić od wrodzonej nierównowagi napięcia mięśni oka (zez nieporażenny lub zez wrodzony nieporażenny, oftoforia), w której nieprawidłowe ustawienie osi optycznych gałek ocznych obserwuje się zarówno podczas ruchów oczu we wszystkich kierunkach, jak i w spoczynku. Często obserwuje się utajony zez nieporażenny, w którym obrazy nie mogą padać na identyczne miejsca na siatkówce, ale wada ta jest kompensowana przez odruchowe ruchy korekcyjne utajonego zezującego oka (ruch fuzyjny). Przy wyczerpaniu, stresie psychicznym lub z innych przyczyn ruch fuzyjny może osłabnąć, a utajony zez staje się oczywisty; w tym przypadku podwójne widzenie występuje przy braku niedowładu zewnętrznych mięśni oka.
Ocena równoległości osi optycznych, analiza zeza i podwójnego widzenia
Lekarz staje przed pacjentem i prosi go, aby patrzył prosto przed siebie i w dal, skupiając wzrok na odległym obiekcie. Zazwyczaj źrenice obu oczu powinny znajdować się w centrum szpary powiekowej. Odchylenie osi jednej z gałek ocznych do wewnątrz (esotropia) lub na zewnątrz (exotropia) podczas patrzenia prosto przed siebie i w dal wskazuje, że osie gałek ocznych nie są równoległe (zez), co jest przyczyną podwójnego widzenia (diplopia). Aby wykryć niewielkiego zeza, można zastosować następującą technikę: trzymając źródło światła (na przykład żarówkę) w odległości 1 m od pacjenta na wysokości oczu, obserwuj symetrię odbić światła od tęczówek. W oku, którego oś jest odchylona, odbicie nie będzie pokrywać się ze środkiem źrenicy.
Następnie pacjenta prosi się o skupienie wzroku na przedmiocie znajdującym się na wysokości oczu (długopis, własny kciuk) i zamykanie kolejno jednego oka po drugim. Jeśli podczas zamykania „normalnego” oka mrużące oko wykonuje dodatkowy ruch, aby utrzymać fiksację na przedmiocie („ruch wyrównania”), to pacjent najprawdopodobniej ma zeza wrodzonego, a nie paraliż mięśni oka. W przypadku zeza wrodzonego ruchy każdej gałki ocznej, jeśli są badane osobno, są zachowane i wykonywane w całości.
Oceniany jest test płynnego śledzenia. Pacjenta prosi się o śledzenie wzrokiem (bez odwracania głowy) przedmiotu, który jest trzymany w odległości 1 m od twarzy i powoli przesuwany poziomo w prawo, potem w lewo, potem w górę i w dół po każdej stronie (trajektoria ruchów lekarza w powietrzu powinna odpowiadać literze „H”). Ruchy gałek ocznych są monitorowane w sześciu kierunkach: w prawo, w lewo, w dół i w górę, gdy gałki oczne są przekierowywane na zmianę w obie strony. Pacjenta pyta się, czy rozwinęło się podwójne widzenie podczas patrzenia w jednym lub drugim kierunku. Jeśli występuje podwójne widzenie, określa się, w którym kierunku podwójne widzenie nasila się wraz z ruchem. Jeśli przed jednym okiem umieści się kolorowe (czerwone) szkło, pacjentowi z podwójnym widzeniem łatwiej jest odróżnić podwójne obrazy, a lekarzowi dowiedzieć się, który obraz należy do którego oka.
Łagodny niedowład mięśnia zewnętrznego oka nie powoduje zauważalnego zeza, ale subiektywnie pacjent już doświadcza podwójnego widzenia. Czasami zgłoszenie przez pacjenta podwójnego widzenia z określonym ruchem wystarczy, aby lekarz ustalił, który mięsień oka jest dotknięty chorobą. Prawie wszystkie przypadki nowo rozwiniętego podwójnego widzenia są spowodowane nabytym niedowładem lub porażeniem jednego lub więcej prążkowanych (zewnętrznych, zewnątrzgałkowych) mięśni oka. Z reguły każdy niedawno rozwinięty niedowład mięśnia zewnątrzgałkowego powoduje podwójne widzenie. Z czasem percepcja wzrokowa po dotkniętej stronie zwalnia, a podwójne widzenie zanika. Istnieją dwie główne zasady, które należy wziąć pod uwagę podczas analizy skarg pacjenta na podwójne widzenie, aby ustalić, który mięsień którego oka jest dotknięty chorobą:
- odległość między dwoma obrazami zwiększa się, gdy patrzymy w kierunku działania mięśnia porażonego;
- obraz tworzony przez oko z porażonym mięśniem wydaje się pacjentowi umiejscowiony bardziej obwodowo, czyli dalej od położenia neutralnego.
W szczególności pacjent, którego podwójne widzenie nasila się podczas patrzenia w lewo, może zostać poproszony o spojrzenie na obiekt po lewej stronie i zapytany, który obraz znika, gdy dłoń lekarza zakryje prawe oko pacjenta. Jeśli obraz najbliższy pozycji neutralnej znika, oznacza to, że otwarte lewe oko jest „odpowiedzialne” za obraz peryferyjny, a zatem jego mięsień jest uszkodzony. Ponieważ podwójne widzenie występuje podczas patrzenia w lewo, mięsień prosty boczny lewego oka jest sparaliżowany.
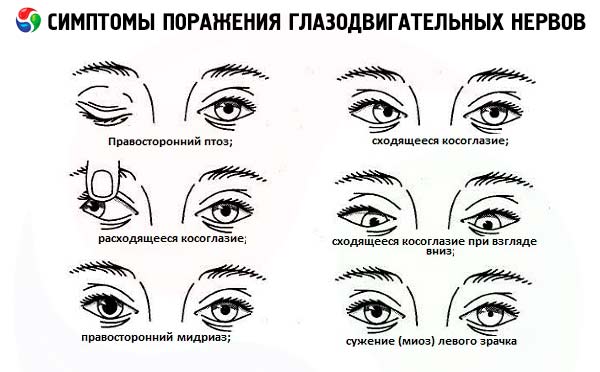
Całkowite uszkodzenie pnia nerwu okoruchowego powoduje podwójne widzenie w płaszczyźnie pionowej i poziomej z powodu osłabienia górnego, przyśrodkowego i dolnego mięśnia prostego gałki ocznej. Ponadto przy całkowitym porażeniu nerwu po stronie dotkniętej chorobą występuje opadanie powieki (osłabienie mięśnia unoszącego górną powiekę), odchylenie gałki ocznej na zewnątrz i lekko w dół (z powodu działania zachowanego mięśnia prostego bocznego, unerwionego przez nerw odwodzący, oraz mięśnia skośnego górnego, unerwionego przez nerw bloczkowy), rozszerzenie źrenicy i utrata jej reakcji na światło (porażenie zwieracza źrenicy).
Uszkodzenie nerwu odwodzącego powoduje porażenie mięśnia prostego zewnętrznego i odpowiednio przyśrodkowe odchylenie gałki ocznej ( zez zbieżny ). Podczas patrzenia w kierunku uszkodzenia występuje podwójne widzenie poziome. Tak więc podwójne widzenie w płaszczyźnie poziomej, któremu nie towarzyszy opadanie powieki i zmiany reakcji źrenic, najczęściej wskazuje na uszkodzenie szóstej pary. Jeśli uszkodzenie zlokalizowane jest w pniu mózgu, oprócz porażenia mięśnia prostego zewnętrznego występuje również porażenie spojrzenia poziomego.
Uszkodzenie nerwu bloczkowego powoduje paraliż mięśnia skośnego górnego i objawia się ograniczonym ruchem gałki ocznej w dół oraz dolegliwościami w postaci pionowego podwójnego widzenia, które jest najbardziej widoczne podczas patrzenia w dół i w kierunku przeciwnym do uszkodzenia. Podwójne widzenie koryguje się poprzez przechylenie głowy w stronę barku po zdrowej stronie.
Połączenie paraliżu mięśni oka i paraliżu wzroku wskazuje na uszkodzenie struktur mostu lub śródmózgowia. Podwójne widzenie, które nasila się po wysiłku fizycznym lub pod koniec dnia, jest typowe dla miastenii.
Przy znacznym pogorszeniu ostrości wzroku w jednym lub obu oczach pacjent może nie zauważyć podwójnego widzenia, nawet przy porażeniu jednego lub więcej mięśni zewnątrzgałkowych.
Ocena skoordynowanych ruchów gałek ocznych
Porażenie wzrokowe jest spowodowane zaburzeniami nadjądrowymi, a nie uszkodzeniem 3., 4. lub 6. pary nerwów czaszkowych. Normalnie, spojrzenie jest przyjaznym sprzężonym ruchem gałek ocznych, tj. ich skoordynowanymi ruchami w jednym kierunku. Istnieją dwa rodzaje sprzężonych ruchów: sakkady i płynne śledzenie. Sakkady to bardzo precyzyjne i szybkie (około 200 ms) ruchy fazowo-toniczne gałek ocznych, które normalnie występują albo podczas dowolnego patrzenia na obiekt (na polecenie „spójrz w prawo”, „spójrz w lewo i w górę” itd.), albo odruchowo, gdy nagły bodziec wzrokowy lub słuchowy powoduje, że oczy (zwykle głowa) zwracają się w stronę tego bodźca. Korowa kontrola sakkad jest wykonywana przez płat czołowy przeciwległej półkuli.
Drugim rodzajem sprzężonych ruchów gałek ocznych jest płynne śledzenie: gdy obiekt porusza się i wchodzi w pole widzenia, oczy mimowolnie fiksują się na nim i podążają za nim, starając się utrzymać obraz obiektu w strefie najostrzejszego widzenia, czyli w obszarze żółtych plamek. Te ruchy gałek ocznych są wolniejsze od ruchów sakkadowych i w porównaniu z nimi są bardziej mimowolne (odruchowe). Ich kontrola korowa jest realizowana przez płat ciemieniowy półkuli ipsilateralnej.
Zaburzenia wzroku (jeśli nie są dotknięte jądra 3, 4 lub 6 par) nie towarzyszą zaburzeniom izolowanych ruchów każdej gałki ocznej z osobna i nie powodują podwójnego widzenia. Podczas badania wzroku należy sprawdzić, czy u pacjenta występuje oczopląs, który wykrywa się za pomocą testu płynnego śledzenia. Normalnie gałki oczne poruszają się płynnie i zgodnie podczas śledzenia obiektu. Występowanie szarpanych drgawek gałek ocznych (mimowolnych sakkad korekcyjnych) wskazuje na zaburzenie zdolności płynnego śledzenia (obiekt natychmiast znika z obszaru najlepszego widzenia i jest ponownie odnajdywany za pomocą ruchów korekcyjnych oczu). Sprawdza się zdolność pacjenta do utrzymywania oczu w skrajnej pozycji podczas patrzenia w różnych kierunkach: w prawo, w lewo, w górę i w dół. Należy zwrócić uwagę, czy u pacjenta nie rozwija się oczopląs wywołany spojrzeniem podczas patrzenia poza położenie środkowe, tj. oczopląs zmieniający kierunek w zależności od kierunku patrzenia. Szybka faza oczopląsu wywołanego spojrzeniem jest skierowana w stronę spojrzenia (przy patrzeniu w lewo, szybka składowa oczopląsu jest skierowana w lewo, przy patrzeniu w prawo - w prawo, przy patrzeniu w górę - pionowo w górę, przy patrzeniu w dół - pionowo w dół). Zaburzona zdolność płynnego śledzenia i występowanie oczopląsu wywołanego spojrzeniem są oznakami uszkodzenia połączeń móżdżkowych z neuronami w pniu mózgu lub połączeń przedsionkowych ośrodkowych, a także mogą być konsekwencją działań niepożądanych leków przeciwdrgawkowych, uspokajających i niektórych innych leków. Jeśli uszkodzenie znajduje się w okolicy potyliczno-ciemieniowej, niezależnie od obecności lub braku hemianopsji, odruchowe, powolne ruchy oczu śledzące w kierunku uszkodzenia są ograniczone lub niemożliwe, ale ruchy dowolne i ruchy na polecenie są zachowane (tj. pacjent może wykonywać dowolne ruchy oczu w dowolnym kierunku, ale nie może śledzić obiektu poruszającego się w kierunku uszkodzenia). Powolne, fragmentaryczne, dysmetryczne ruchy podążania obserwuje się w porażeniu nadjądrowym i innych zaburzeniach pozapiramidowych.
Aby przetestować ruchy dowolne oczu i sakkady, pacjenta prosi się o spojrzenie w prawo, w lewo, w górę i w dół. Ocenia się czas potrzebny do rozpoczęcia wykonywania ruchów, ich dokładność, szybkość i płynność (często wykrywa się niewielki objaw dysfunkcji towarzyszących ruchów oczu w postaci ich „potykania się”). Następnie pacjenta prosi się o naprzemienne skupianie wzroku na czubkach dwóch palców wskazujących, które znajdują się w odległości 60 cm od twarzy pacjenta i około 30 cm od siebie. Ocenia się dokładność i szybkość ruchów dowolnych oczu.
Dysmetria sakkadyczna, w której dowolnemu spojrzeniu towarzyszy seria szarpanych, szarpiących ruchów gałek ocznych, jest charakterystyczna dla uszkodzeń połączeń móżdżkowych, chociaż może występować również przy patologii płatów potylicznych lub ciemieniowych mózgu - innymi słowy, niemożność dotarcia wzrokiem do celu (hipermetria) lub spojrzenie „przeskakujące” nad celem z powodu nadmiernej amplitudy ruchów gałek ocznych (hipermetria), korygowane za pomocą sakkad, wskazują na niedobór kontroli koordynacyjnej. Wyraźne spowolnienie sakkad można zaobserwować w takich chorobach, jak dystrofia wątrobowo-mózgowa lub pląsawica Huntingtona. Ostremu uszkodzeniu płata czołowego (udar, uraz mózgu, infekcja) towarzyszy porażenie poziomego spojrzenia w kierunku przeciwnym do uszkodzenia. Obie gałki oczne i głowa są odchylone w kierunku zmiany (pacjent „patrzy na zmianę” i odwraca się od sparaliżowanych kończyn) z powodu nienaruszonej funkcji przeciwległego środka głowy i rotacji oczu na bok. Ten objaw jest przejściowy i trwa tylko kilka dni, ponieważ nierównowaga wzroku zostaje wkrótce zrekompensowana. Zdolność do odruchowego śledzenia z czołowym porażeniem wzrokowym może utrzymywać się. Poziome porażenie wzrokowe z uszkodzeniem płata czołowego (kora i torebka wewnętrzna) zwykle towarzyszy niedowład połowiczy lub porażenie połowicze. Gdy patologiczna zmiana jest zlokalizowana w obszarze sklepienia śródmózgowia (uszkodzenia przedpochwowe obejmujące tylne spoidło mózgu, które jest częścią nabłonka), rozwija się pionowe porażenie wzrokowe, połączone z zaburzoną konwergencją ( zespół Parinauda ); patrzenie w górę jest zwykle dotknięte w większym stopniu. Gdy most i przyśrodkowy podłużny pęczek, który zapewnia boczne współistniejące ruchy gałek ocznych na tym poziomie, są uszkodzone, występuje poziomy paraliż wzrokowy w kierunku uszkodzenia (oczy są odwrócone w stronę przeciwną do uszkodzenia, pacjent „odwraca się” od uszkodzenia pnia mózgu i patrzy na sparaliżowane kończyny). Taki paraliż wzrokowy zwykle utrzymuje się przez długi czas.
Ocena ruchów gałek ocznych (konwergencja, dywergencja)
Konwergencję testuje się, prosząc pacjenta o skupienie wzroku na przedmiocie, który porusza się w kierunku jego oczu. Na przykład, prosi się pacjenta o skupienie wzroku na czubku młotka lub palca wskazującego, który lekarz płynnie przenosi do grzbietu nosa. Gdy przedmiot zbliża się do grzbietu nosa, osie obu gałek ocznych normalnie obracają się w kierunku przedmiotu. Jednocześnie źrenica zwęża się, mięsień rzęskowy rozluźnia się, a soczewka staje się wypukła. Dzięki temu obraz przedmiotu skupia się na siatkówce. Ta reakcja w postaci konwergencji, zwężenia źrenicy i akomodacji jest czasami nazywana triadą akomodacyjną. Dywergencja to proces odwrotny: gdy przedmiot jest usuwany, źrenica rozszerza się, a skurcz mięśnia rzęskowego powoduje spłaszczenie soczewki.
Jeżeli konwergencja lub dywergencja są zaburzone, występuje podwójne widzenie poziome, odpowiednio podczas patrzenia na bliskie lub odległe obiekty.
Porażenie konwergencji występuje, gdy obszar przedpochwowy sklepienia śródmózgowia jest dotknięty na poziomie wzgórków górnych blaszki czworobocznej. Może być związane z porażeniem wzroku w górę w zespole Parinauda. Porażenie dywergencji jest zwykle spowodowane obustronnym uszkodzeniem 6. pary nerwów czaszkowych.
Izolowana reakcja źrenicy na akomodację (bez konwergencji) jest testowana w każdej gałce ocznej osobno: czubek młotka neurologicznego lub palca jest umieszczany prostopadle do źrenicy (drugie oko jest zamknięte) w odległości 1-1,5 m, a następnie szybko przybliżany do oka, podczas gdy źrenica się zwęża. Zazwyczaj źrenice reagują żywo na światło i konwergencję z akomodacją.
Spontaniczne ruchy patologiczne gałek ocznych
Do zespołów spontanicznych rytmicznych zaburzeń patrzenia zalicza się kryzysy okulogiczne, okresowe naprzemienne patrzenie, zespół „ping-ponga” w patrzeniu, podskakiwanie gałek ocznych, opadanie gałek ocznych, naprzemienne odchylenie skośne, okresowe naprzemienne odchylenie gałek ocznych itp. Większość tych zespołów rozwija się wraz z poważnym uszkodzeniem mózgu i występuje głównie u pacjentów w śpiączce.
- Kryzysy okulogiryczne to nagłe odchylenia gałek ocznych w górę, a rzadziej w dół, które rozwijają się i utrzymują przez kilka minut do kilku godzin. Obserwuje się je w przypadkach zatrucia neuroleptykami, karbamazepiną, preparatami litu; w przypadkach zapalenia pnia mózgu, glejaka trzeciej komory, urazowego uszkodzenia mózgu i niektórych innych procesów patologicznych. Kryzys okulogiryczny należy odróżnić od tonicznego odchylenia wzroku w górę, czasami obserwowanego u pacjentów w śpiączce z rozlanym niedotlenieniowym uszkodzeniem mózgu.
- Zespół „ping-ponga” obserwuje się u chorych w stanie śpiączki; polega on na okresowym (co 2-8 sekund) jednoczesnym odchylaniu oczu od jednego skrajnego położenia do drugiego.
- U pacjentów z poważnym uszkodzeniem mostu lub tylnych struktur dołu czaszki czasami obserwuje się ruchy gałek ocznych w dół – szybkie, szarpane ruchy gałek ocznych w dół ze środkowej pozycji, po których następuje powolny powrót do pozycji centralnej. Poziome ruchy oczu są nieobecne.
- „Ocular diping” to termin używany do opisania powolnych ruchów gałek ocznych w dół, po których po kilku sekundach następuje szybki powrót do pierwotnej pozycji. Poziome ruchy oczu są zachowane. Najczęstszą przyczyną jest encefalopatia niedotlenieniowa.
Źrenice i szpary oczne
Reakcje źrenic i szpar powiekowych zależą nie tylko od funkcji nerwu okoruchowego – parametry te są również determinowane przez stan siatkówki i nerwu wzrokowego, które stanowią część aferentną łuku odruchowego reakcji źrenicy na światło, a także przez wpływ współczulny na mięśnie gładkie oka. Niemniej jednak reakcje źrenicowe bada się przy ocenie stanu 3. pary nerwów czaszkowych.
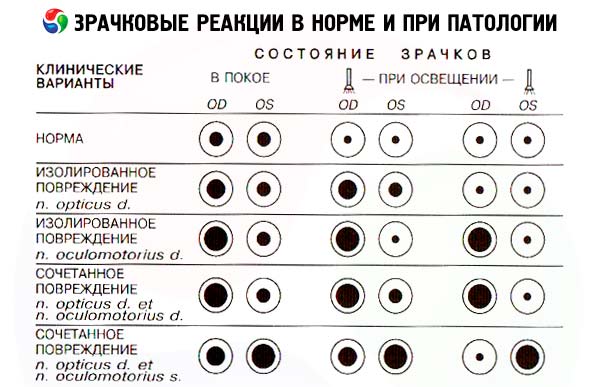
Zwykle źrenice są okrągłe i mają równą średnicę. Przy normalnym oświetleniu pokojowym średnica źrenicy może się wahać od 2 do 6 mm. Różnica w wielkości źrenicy (anisocoria) nie większa niż 1 mm jest uważana za normalną. Aby sprawdzić bezpośrednią reakcję źrenicy na światło, pacjenta prosi się o spojrzenie w dal, a następnie szybko włącza się latarkę kieszonkową i ocenia się stopień i stabilność zwężenia źrenicy tego oka. Włączoną żarówkę można przybliżyć do oka z boku, od strony skroniowej, aby wykluczyć reakcję akomodacyjną źrenicy (jej zwężenie w odpowiedzi na zbliżanie się obiektu). Zwykle po oświetleniu źrenica się zwęża, to zwężenie jest stabilne, to znaczy utrzymuje się przez cały czas, gdy źródło światła znajduje się w pobliżu oka. Po usunięciu źródła światła źrenica się rozszerza. Następnie ocenia się reakcję konsensualną drugiej źrenicy, która występuje w odpowiedzi na oświetlenie badanego oka. Tak więc konieczne jest oświetlenie źrenicy jednego oka dwa razy: podczas pierwszego oświetlenia obserwujemy reakcję oświetlonej źrenicy na światło, a podczas drugiego oświetlenia obserwujemy reakcję źrenicy drugiego oka. Źrenica nieoświetlonego oka normalnie zwęża się dokładnie w tym samym tempie i w tym samym stopniu co źrenica oświetlonego oka, to znaczy normalnie obie źrenice reagują w ten sam sposób i jednocześnie. Test naprzemiennego oświetlenia źrenicy pozwala nam wykryć uszkodzenie części aferentnej łuku odruchowego reakcji źrenicy na światło. Oświetlamy jedną źrenicę i obserwujemy jej reakcję na światło, a następnie szybko przesuwamy lampę do drugiego oka i ponownie oceniamy reakcję jego źrenicy. Zwykle, gdy pierwsze oko jest oświetlone, źrenica drugiego oka początkowo się zwęża, ale następnie, w momencie przesuwania lampy, lekko się rozszerza (reakcja na usunięcie oświetlenia zgodna z pierwszym okiem), a na koniec, gdy zostanie na nią skierowana wiązka światła, zwęża się ponownie (bezpośrednia reakcja na światło). Jeżeli podczas drugiego etapu tego testu, gdy drugie oko jest bezpośrednio oświetlone, jego źrenica nie zwęża się, lecz nadal się rozszerza (reakcja paradoksalna), wskazuje to na uszkodzenie drogi aferentnej odruchu źrenicznego tego oka, tj. uszkodzenie siatkówki lub nerwu wzrokowego. W tym przypadku bezpośrednie oświetlenie drugiej źrenicy (źrenicy oka niewidomego) nie powoduje jej zwężenia. Jednak nadal rozszerza się ona wraz z pierwszą źrenicą w odpowiedzi na zaprzestanie oświetlenia tej drugiej.
Aby sprawdzić odruchy źreniczne obu oczu pod kątem konwergencji i akomodacji, pacjenta prosi się najpierw o spojrzenie w dal (np. na ścianę za lekarzem), a następnie o przeniesienie wzroku na pobliski obiekt (np. na czubek palca trzymanego bezpośrednio przed nosem pacjenta). Jeśli źrenice są wąskie, pomieszczenie przed badaniem jest zaciemnione. Zazwyczaj fiksacji wzroku na obiekcie znajdującym się blisko oczu towarzyszy lekkie zwężenie źrenic obu oczu, połączone ze zbieżnością gałek ocznych i zwiększeniem wypukłości soczewki (triada akomodacyjna).
Zatem normalnie źrenica zwęża się w odpowiedzi na bezpośrednie oświetlenie (bezpośrednia reakcja źrenicy na światło); w odpowiedzi na oświetlenie drugiego oka (towarzysząca reakcja źrenicy na światło); podczas skupiania wzroku na pobliskim obiekcie. Nagły strach, lęk, ból powodują rozszerzenie źrenic, z wyjątkiem przypadków, gdy włókna współczulne oka są przerwane.
Oznaki uszkodzeń
Oceniając szerokość szpar powiekowych i wysunięcie gałek ocznych, można wykryć wytrzeszcz - wysunięcie gałki ocznej z oczodołu i spod powieki. Wytrzeszcz najłatwiej wykryć, stojąc za siedzącym pacjentem i patrząc w dół na jego gałki oczne. Przyczynami jednostronnego wytrzeszczu mogą być guz lub guz rzekomy oczodołu, zakrzepica zatoki jamistej, przetoka szyjno-jamista. Obustronny wytrzeszcz obserwuje się w tyreotoksykozie (jednostronny wytrzeszcz w tym schorzeniu występuje rzadziej).
Pozycję powiek ocenia się w różnych kierunkach patrzenia. Zazwyczaj, patrząc prosto przed siebie, górna powieka zakrywa górną krawędź rogówki o 1-2 mm. Ptoza (opadanie) górnej powieki jest częstą patologią, której zwykle towarzyszy stały skurcz mięśnia czołowego z powodu mimowolnej próby pacjenta utrzymania górnej powieki uniesionej.
Opadanie górnej powieki jest najczęściej spowodowane uszkodzeniem nerwu okoruchowego; wrodzonym opadaniem powieki, które może być jednostronne lub obustronne; zespołem Bernarda-Hornera; dystrofią miotoniczną; miastenią; kurczem powiek; obrzękiem powieki spowodowanym wstrzyknięciem, urazem, zastojem żylnym; zmianami tkankowymi związanymi z wiekiem.
- Ptoza (częściowa lub całkowita) może być pierwszym objawem uszkodzenia nerwu okoruchowego (rozwija się z powodu osłabienia mięśnia podnoszącego górną powiekę). Zazwyczaj łączy się z innymi objawami uszkodzenia 3. pary nerwów czaszkowych (ipsilateralne rozszerzenie źrenicy, brak reakcji źrenicy na światło, upośledzone ruchy gałki ocznej w górę, w dół i do wewnątrz).
- W zespole Bernarda-Hornera zwężenie szpary powiekowej i opadanie powiek górnych i dolnych są spowodowane niewydolnością czynnościową mięśni gładkich chrząstek powieki dolnej i górnej (mięśni stępu). Opadanie jest zazwyczaj częściowe i jednostronne. Jest połączone z miozą spowodowaną niewydolnością funkcji rozszerzacza źrenicy (z powodu wady unerwienia współczulnego). Mioza jest najbardziej widoczna w ciemności.
- Ptoza w dystrofii miotonicznej (miotonii dystroficznej) jest obustronna i symetryczna. Rozmiar źrenic jest niezmieniony, ich reakcja na światło jest zachowana. Istnieją inne objawy tej choroby.
- W miastenii opadanie powieki jest zazwyczaj częściowe, asymetryczne, a jego nasilenie może się znacznie zmieniać w ciągu dnia. Reakcje źrenic nie są upośledzone.
- Kurcz powiek (mimowolny skurcz mięśnia okrężnego oka) towarzyszy częściowemu lub całkowitemu zamknięciu szpary powiekowej. Łagodny kurcz powiek można pomylić z opadaniem powieki, ale w tym pierwszym przypadku górna powieka okresowo aktywnie się unosi i nie występuje przykurcz mięśnia czołowego.
Nieregularne ataki rozszerzania i kurczenia się źrenic, trwające kilka sekund, określane są jako „hippus” lub „falowanie”. Objaw ten może występować w przypadku encefalopatii metabolicznej, zapalenia opon mózgowych i stwardnienia rozsianego.
Jednostronna mydriaza (rozszerzenie źrenicy) połączona z opadaniem powieki i niedowładem mięśni zewnętrznych jest obserwowana przy uszkodzeniu nerwu okoruchowego. Rozszerzenie źrenicy jest często pierwszym objawem uszkodzenia nerwu okoruchowego, gdy pień nerwu jest uciskany przez tętniaka i gdy pień mózgu jest zwichnięty. Odwrotnie, przy niedokrwiennych uszkodzeniach 3. pary (na przykład w cukrzycy) włókna ruchowe wychodzące do źrenicy zwykle nie są dotknięte, co jest ważne do uwzględnienia w diagnostyce różnicowej. Jednostronna mydriaza, która nie jest połączona z opadaniem powieki i niedowładem mięśni zewnętrznych gałki ocznej, nie jest charakterystyczna dla uszkodzenia nerwu okoruchowego. Możliwe przyczyny tego zaburzenia obejmują polekową porażenną mydriazę, która występuje przy miejscowym stosowaniu roztworu atropiny i innych leków przeciwcholinergicznych M (w tym przypadku źrenica przestaje się zwężać w odpowiedzi na zastosowanie 1% roztworu pilokarpiny); źrenica Adiego; rozszerzenie źrenicy spowodowane skurczem rozszerzacza źrenicy, gdy unerwiające go struktury współczulne ulegają podrażnieniu.
Źrenica Adiego, lub pupillotonia, jest zwykle obserwowana po jednej stronie. Zazwyczaj źrenica po stronie dotkniętej chorobą jest rozszerzona ( anisocoria ), a jej nienormalnie powolna i przedłużona (miotoniczna) odpowiedź na światło i konwergencja z akomodacją. Ponieważ źrenica ostatecznie reaguje na światło, anizokoria stopniowo zmniejsza się podczas badania neurologicznego. Typowa jest nadwrażliwość denerwacyjna źrenicy: po zakropleniu 0,1% roztworu pilokarpiny do oka, zwęża się ona gwałtownie do rozmiaru główki szpilki.
Pupillotonia jest chorobą łagodną (zespół Holmesa-Adiego), która często ma charakter rodzinny, występuje częściej u kobiet w wieku 20-30 lat i oprócz „tonicznej źrenicy” może jej towarzyszyć osłabienie lub brak odruchów głębokich z nóg (rzadziej z rąk), segmentarna anhydroza (miejscowe zaburzenie pocenia) oraz ortostatyczne niedociśnienie tętnicze.
W zespole Argylla Robertsona źrenica zwęża się podczas patrzenia z bliskiej odległości (zachowana jest reakcja akomodacyjna), ale nie reaguje na światło. Zespół Argylla Robertsona jest zwykle obustronny, połączony z nieregularnym kształtem źrenicy i anizokorią. W ciągu dnia źrenice mają stałą wielkość, nie reagują na wkraplanie atropiny i innych leków rozszerzających źrenice. Zespół ten obserwuje się w przypadku uszkodzeń nakrywki śródmózgowia, na przykład w kile układu nerwowego, cukrzycy, stwardnieniu rozsianym, guzie szyszynki, ciężkim urazie czaszkowo-mózgowym z późniejszym poszerzeniem wodociągu Sylwiusza itp.
Wąska źrenica (spowodowana niedowładem rozszerzacza źrenicy), połączona z częściowym opadaniem powieki górnej (niedowład mięśnia górnej chrząstki powieki), anophthalmos i upośledzonym poceniem po tej samej stronie twarzy wskazuje na zespół Bernarda-Hornera. Zespół ten jest spowodowany upośledzeniem współczulnego unerwienia oka. Źrenica nie rozszerza się w ciemności. Zespół Bernarda-Hornera najczęściej obserwuje się w zawałach rdzenia przedłużonego (zespół Wallenberga-Zakharchenko) i mostu, guzach pnia mózgu (przerwanie centralnych zstępujących dróg współczulnych pochodzących z podwzgórza); uszkodzenie rdzenia kręgowego na poziomie ośrodka rzęskowo-rdzeniowego w rogach bocznych istoty szarej segmentów C 8 -Th 2; w przypadku całkowitego poprzecznego uszkodzenia rdzenia kręgowego na poziomie tych segmentów (obustronny zespół Bernarda-Hornera, połączony z objawami upośledzenia unerwienia współczulnego narządów położonych poniżej poziomu uszkodzenia, a także z zaburzeniami przewodzenia ruchów dowolnych i czucia); choroby szczytu płuca i opłucnej (guz Pancoasta, gruźlica itp.); w przypadku uszkodzenia pierwszego korzenia rdzeniowego piersiowego i dolnego pnia splotu ramiennego; tętniaka tętnicy szyjnej wewnętrznej; guzów w okolicy otworu szyjnego, zatoki jamistej; guzów lub procesów zapalnych w oczodole (przerwanie włókien pozazwojowych biegnących od górnego zwoju szyjnego współczulnego do mięśni gładkich oka).
Gdy włókna współczulne gałki ocznej ulegną podrażnieniu, pojawiają się objawy „przeciwne” do objawu Bernarda-Hornera: rozszerzenie źrenicy, poszerzenie szpary powiekowej i wytrzeszcz (zespół Pourfur du Petit).
W przypadku jednostronnej utraty wzroku spowodowanej przerwaniem przednich odcinków drogi wzrokowej (siatkówki, nerwu wzrokowego, skrzyżowania wzrokowego, traktu wzrokowego) zanika bezpośrednia reakcja źrenicy oka niewidomego na światło (ponieważ włókna aferentne odruchu źrenicznego są przerwane), a także konsensualna reakcja źrenicy drugiego, zdrowego oka na światło. Źrenica oka niewidomego jest zdolna do zwężenia się, gdy źrenica zdrowego oka jest oświetlona (tj. zachowana jest konsensualna reakcja na światło w oku niewidomym). Dlatego też, jeśli żarówka latarki zostanie przeniesiona ze zdrowego do chorego oka, można zaobserwować nie zwężenie, lecz wręcz przeciwnie, rozszerzenie źrenicy chorego oka (jako konsensualna odpowiedź na przerwanie oświetlenia zdrowego oka) - objaw Marcusa Gunna.
Podczas badania zwraca się również uwagę na kolor i jednolitość tęczówki. Po stronie, po której upośledzone jest współczulne unerwienie oka, tęczówka jest jaśniejsza (objaw Fuchsa), a zwykle występują inne objawy zespołu Bernarda-Hornera. Zwyrodnienie szkliste brzegu źrenicy tęczówki z depigmentacją jest możliwe u osób starszych jako przejaw procesu inwolucyjnego. Objaw Axenfelda charakteryzuje się depigmentacją tęczówki bez gromadzenia się w niej szklistości, obserwuje się go w zaburzeniach współczulnego unerwienia i metabolizmu. W dystrofii wątrobowo-mózgowej miedź odkłada się wzdłuż zewnętrznego brzegu tęczówki, co objawia się żółto-zielonym lub zielonkawo-brązowym przebarwieniem (pierścień Kaysera-Fleischera).


 [
[